В 2008 г. в России было проведено исследование, включавшее качественную оценку системы медицинской помощи по вопросам непланируемой беременности, абортам и контрацепции, организованное Министерством здравоохранения при поддержке Всемирной организации здравоохранения (ВОЗ) [1, 2]. Целью этого исследования было определить возможные стратегические изменения и создание программ, направленных на улучшение качества медицинской помощи при прерывании беременности и на снижение количества абортов. Рекомендации, основанные на выводах, сделанных в процессе исследования, указывают на необходимость замены устаревших методов прерывания беременности как в I, так и во II триместрах.
Серьезные шаги в этом направлении были сделаны в связи с принятием Федерального Закона 323 «Об основах охраны здоровья граждан Российской Федерации» в ноябре 2012 г. [3] и утверждением Приказа Минздрава России от 12 ноября 2012 г. № 572н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология» (за исключением использования вспомогательных репродуктивных технологий)» [4]. Приказ определил приоритетные технологии прерывания беременности в I и во II триместрах. В настоящее время проходит второй этап Стратегического подхода – внедрение безопасных технологий в практику здравоохранения.
Учитывая определенные трудности перехода от устаревших методов прерывания беременности во II триместре к современным технологиям, настоящий обзор имеет целью познакомить широкий круг практических врачей с особенностями методов, рекомендуемых Минздравом России в настоящее время в соответствии с Приказом № 572н.
Поиск данных осуществлялся в базах Cochrane Сollaboration, PubMed, Medline, на сайтах ВОЗ, Королевской коллегии (RCOG, Великобритания) и Американской коллегии акушеров-гинекологов (ACOG, США), Национальной федерации абортов (NAF, США), Управления по контролю качества пищевых продуктов и лекарственных препаратов (FDA, США).
Современная статистика абортов в поздние сроки. Несмотря на то что основная часть прерываний беременности выполняется в I триместре (95,8% в 2012 г.), тем не менее, имеется потребность в этой процедуре и во II триместре (4,2%) [5]. Это связано с задержкой диагностики пороков развития плода, возникновением медицинских показаний со стороны матери, а также несвоевременным (поздним) выявлением нежелательной беременности при наличии медицинских или социальных показаний к ее прерыванию [6, 7].
В последние годы отмечено значительное снижение общего количества абортов в России в целом, однако продолжает увеличиваться доля самопроизвольных абортов и прерываний беременности по медицинским показаниям, а вместе с ними и материнская смертность, что отражает частоту и тяжесть осложнений, возникающих в основном при абортах, выполняемых в поздние сроки. На протяжении последнего десятка лет более 1/3 летальных исходов (а в 2009 г. – 49,5%) наступало при аборте по медицинским показаниям и более половины женщин (53,8%) погибало при абортах в сроках 22–27 недель [8].
В 2012 г. [5] произошло изменение соотношения абортов в сроке менее 22 недель (рост) и прерываний беременности в сроке 22–27 недель (снижение) в связи с вступлением в силу Приказа Минздрава России от 27.12.2011 №1687н, согласно которому критерием рождения установлен срок беременности 22 недели. Если в 2011 г. число прерываний беременности в сроке 22–27 недель (рассматривавшихся как «поздний аборт») составляло 11 316 из числа беременных женщин, состоявших на учете в женских консультациях, то в 2012 г., когда эти прерывания стали регистрироваться как роды, число их существенно уменьшилось и составило лишь 7168; снизилась более чем в 1,5 раза и доля их в структуре всех законченных беременностей – с 0,66% до 0,40%.
При этом число абортов в сроке до 22 недель увеличилось как в абсолютных значениях (с 59 128 до 63 441, или на 7,3%), так и в относительных (с 3,45 до 3,5%).
Сравнительный анализ данных за 2011–2012 гг. выявляет, что наибольший прирост числа абортов в сроке 12–21 недели произошел в отношении абортов по медицинским показаниям – на 39,5%, среди последних преимущественно в связи с врожденными пороками развития плода – на 72,4%. Число прерываний беременности по материнским показаниям увеличилось на 15,5%. Годовой прирост числа самопроизвольных абортов в этом сроке составил 19,1%. Число всех остальных абортов – по социальным показаниям, криминальных и неуточненных внебольничных – сократилось за 2011–2012 гг. соответственно на 58,7, 21,5 и 6,0%, продолжая устойчивую тенденцию прежних лет.
Методы прерывания беременности во втором триместре
Для прерывания беременности сроком более 12 недель Минздрав России, ВОЗ, RCOG рекомендуют как хирургический (дилатация и эвакуация) (уровень А*), так и медикаментозные методы (уровень В). Лечебно-профилактические учреждения должны предлагать хотя бы один, а лучше оба метода (уровень В, настоятельность рекомендаций высокая) [4, 9, 10]. Эти рекомендации поддерживают ведущие российские ученые, что отражено в Клинических рекомендациях по акушерству и гинекологии, которые были разработаны Российским обществом акушеров-гинекологов и Ассоциацией медицинских обществ по качеству [11].
В развитых странах дилатация и эвакуация и медикаментозная стимуляция с применением мифепристона и мизопростола (или только мизопростола в тех странах, где мифепристон не доступен) стали наиболее распространенными технологиями аборта во II триместре, однако относительная распространенность их по странам различается. В США, например, преобладает метод дилатации и эвакуации, применяемый в 99% абортов при сроке беременности 13–15 недель, в 95% – при сроке 16–20 недель и в 85% при сроке 21 неделя или более [12]. Аналогично этот метод является предпочтительным при прерывании 75% абортов при сроке беременности более 13 недель в Англии и Уэльсе и также широко распространен в Нидерландах, Франции и отдельных частях Австралии. Напротив, в странах Скандинавии, Шотландии и Вьетнаме большинство абортов во II триместре выполняется медикаментозным методом. В Канаде медикаментозный аборт доступен ограниченно и только с использованием мизопростола, так как применение мифепристона не утверждено в установленном порядке. В Китае широко используют медикаментозный аборт, а также дилатацию и эвакуацию [13].
Несмотря на то что интраамниональное введение гипертонического раствора, интра- или экстраамниональное введение простагландинов или внутривенное введение больших доз окситоцина с последующим выскабливанием полости матки большой кюреткой в настоящее время не рекомендуются [4, 9, 10], в России эти методы продолжают практиковаться [13]. В то же время наблюдается распространение дилатации и эвакуации. Медикаментозный метод пока применяется очень ограниченно, в основном в рамках научно-исследовательских программ [1], а в клинической практике – в единичных лечебно-профилактических учреждениях на основе местных нормативных документов.
Техника и безопасность прерывания беременности во втором триместре
Анализ частоты осложнений и сравнительная безопасность методов по данным Кокрейновского сообщества (2008) [14] и других источников [6, 7, 15–18] приводится ниже.
Дилатация и эвакуация предполагают эвакуацию содержимого полости матки с помощью абортных щипцов после предварительного расширения шейки матки с использованием медикаментозных средств (мифепристон или мизопростол), механических (расширители Гегара) или осмотических расширителей (ламинарии, дилапан) [9, 10, 14, 16].
Избыточная кровопотеря (более 500 мл) может возникнуть вследствие травмирования матки или шейки, неполного завершения процедуры или недостаточного сокращения матки после удаления плода. Частота этого осложнения составляет, по данным мировой литературы, не более 0,9%, из них необходимость в переливании крови возникает в 0,09–0,7% случаев. Процент случаев, потребовавших повторного хирургического вмешательства после неполного аборта – 0,05–0,4%, частота кровотечений, связанных с разрывом шейки матки, составляет 0,1–0,2%. Риск кровотечения возрастает с увеличением срока беременности.
Подходы к снижению кровопотери включают применение препаратов, стимулирующих сокращение матки, таких как окситоцин или производные спорыньи, а также местных сосудосуживающих средств. Окситоцин (0,5–1,0 мл) или метилэргометрин (1 мл) могут вводиться в виде болюсной внутримышечной, внутривенной или интрацервикальной инъекции в начале или в конце операции. Вазопрессин вводится путем пара- или интрацервикальной инъекции перед хирургическим вмешательством.
Перфорация матки – потенциально серьезное осложнение хирургического аборта во II триместре (0,2–0,4%). Для устранения его, как правило, требуется лапаротомия (в отдельных случаях – гистерэктомия). Установлено, что рутинное применение ультразвукового контроля при дилатации и эвакуации способствует снижению частоты перфораций. Кроме того, для его профилактики важно адекватное расширение шейки матки и внимательное наблюдение за правильным положением инструментов. Недооценка срока беременности также связана с возможностью перфорации, поэтому необходимо его точное определение.
Частота инфекционных осложнений метода составляет 0,8–2%. Использование «бесконтактной» технологии (методика «неприкасания» инструментария к окружающим нестерильным тканям) и профилактическое назначение антибиотиков способствует значительному снижению относительного риска инфекции (0,58; 95% ДИ 0,47–0,71), и в настоящее время это является стандартной практикой.
Хирургический аборт во II триместре должен выполняться с внутривенным введением седативных средств легкого или глубокого воздействия, либо с применением местной анестезии, вводимой пара- или интрацервикально, в сочетании с пероральным введением нестероидных противовоспалительных препаратов, наркотиков или анксиолитиков. Уровень серьезных осложнений анестезиологического пособия оценивается как 0,72 на 100 абортов при общей анестезии и 0,31 на 100 абортов при местной анестезии.
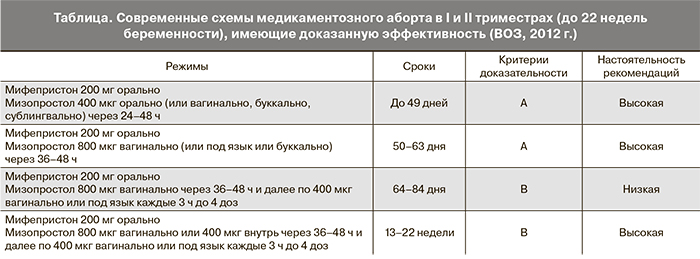
Медикаментозный метод. На основании многочисленных исследований, проведенных в последние годы, были разработаны, изучены и рекомендованы ВОЗ (2012 г.) [10] схемы медикаментозного прерывания беременности для использования в странах, где аборт разрешен законом, в сроках беременности до 22 недель (таблица). Эти рекомендации объединили исследования, основанные на доказательствах, и клинические руководства таких авторитетных организаций, как ACOG (2011), RCOG (2011), NAF (2011), Европейское медицинское агентство (EMEA, 2007) [9, 19, 20].
Эффективность применения мифепристона с использованием рекомендованных схем составляет по данным разных авторов до 98,9%.
 Учитывая особую значимость препаратов для эффективного и безопасного прерывания нежелательной беременности, ВОЗ включила мифепристон (с 2005 г.) и мизопростол (с 2009 г.) в перечень основных лекарственных средств (Model List of Essential Medicines) [21].
Учитывая особую значимость препаратов для эффективного и безопасного прерывания нежелательной беременности, ВОЗ включила мифепристон (с 2005 г.) и мизопростол (с 2009 г.) в перечень основных лекарственных средств (Model List of Essential Medicines) [21].
Согласно международным клиническим рекомендациям, основанным на доказательствах, протокол прерывания беременности поздних сроков (13–22 недели) предусматривает прием препарата мифепристон в дозе 200 мг (1 таблетка) однократно внутрь под контролем врача. Динамическое наблюдение за пациенткой осуществляется в течение 36–48 часов. Через 36–48 часов проводится осмотр пациентки, и если аборт не произошел, с целью усиления эффекта мифепристона вводят препарат мизопростол 400 мг внутрь или 800 мкг однократно во влагалище, затем мизопростол вводят повторно в дозе 400 мкг сублингвально каждые 3 ч (максимальное число доз – 4). Динамическое наблюдение за пациенткой осуществляется врачом до изгнания плода (в стационарных условиях).
Средний интервал между началом стимуляции и абортом составляет 5,9–6,6 часа. Он увеличивается с увеличением срока беременности (95% ДИ от –2,52 до –0,89, p=0,0001), с увеличением возраста (р=0,0001) и у первобеременных женщин (95% ДИ от –0,25 до –1,01, p=0,0001) [22]. Положительный эффект достигается в среднем в 97–98% случаев. Приблизительно у 0,2–0,4% женщин аборт происходит после введения исключительно мифепристона.
После медикаментозного аборта во II триместре рутинное хирургическое выскабливание полости матки не требуется. Его следует проводить только в том случае, когда имеются клинические признаки неполного аборта (уровень В) [16, 23]. В проведенных исследованиях такая необходимость была в 8,1% [22] и 9,4–11,5% случаев [9].
Если аборт не происходит в течение 24 ч, в соответствие с некоторыми протоколами мифепристон вводится повторно, после чего повторно вводится мизопростол вагинально. Пациентки, у которых аборт не происходит в течение вторых суток, получают третью дозу мифепристона с последующим введением простагландина. Для тех женщин, у которых аборт не наступает на вторые или третьи сутки, следует завершить прерывание беременности путем дилатации и эвакуации.
Кровотечение является ожидаемым побочным эффектом и, как правило, не бывает чрезмерным. Обильное кровотечение (более 500 мл), требующее переливания крови, встречается с частотой около 0,7%.
Разрывы шейки матки при медикаментозном аборте возможны, как и в случаях использования дилатации и эвакуации, с той же частотой (0,1–0,2%). Разрыв матки встречается редко, однако медицинские работники должны знать о том, что такой риск есть (1 случай на 1000 вмешательств) [9, 23] и обычно возникает при необходимости завершения процедуры хирургическим вмешательством.
Риск восходящей инфекции патогенными микроорганизмами непосредственно во время аборта, выполненного в лечебном учреждении, ничтожно мал. До недавнего времени вопрос о необходимости профилактической антибиотикотерапии при медикаментозном аборте рассматривался отрицательно. Однако недавно было показано, что базовый риск серьезной инфекции при медикаментозном аборте с 0,093% был снижен до 0,006% при рутинной антибиотикопрофилактике. В целом предоставление доксициклина во время медикаментозного аборта способствовало снижению относительного риска инфекций на 76%. Публикации 2011–2012 гг. и в особенности рекомендации RCOG (2011) [9] подтверждают необходимость такой меры (уровень С). Однако не все исследователи пока разделяют эту точку зрения, признавая необходимость рутинной антибиотикопрофилактики только для женщин с высоким риском инфекционных заболеваний, передаваемых половым путем, и развития инфекционных осложнений.
Сравнение безопасности методов индуцированного аборта во II триместре
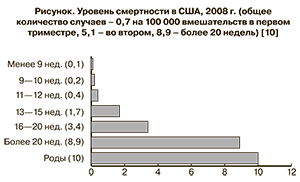
Изучение показателей смертности, связанной с абортами, на уровне стран позволяет получить представление о сравнительной безопасности метода. Так, летальность в США при прерывании беременности путем стимуляции родовой деятельности (гипертонический раствор, окситоцин, простагландины) и дилатации и эвакуации составила 7,1 и 3,7 на 100 тыс. процедур соответственно.
В США, где смертность, связанная с абортом, достаточно низкая, было обнаружено, что риск смертельного исхода значительно возрастает с увеличением срока беременности [10] (рисунок). Хотя абсолютный риск смерти был достаточно низким, относительный риск смерти при аборте, выполненном на сроке 21 неделя или позже, был более чем в 75 раз выше, чем риск, связанный с абортом на сроке 8 недель [7, 10]. В данной серии исследований 85% смертельных случаев были вызваны прямыми причинами – преимущественно кровотечением и инфекцией, и приблизительно 15% были связаны с косвенными причинами, такими как эмболия и осложнения после анестезии [7, 10].
Сравнительные исследования [6, 7, 14, 17, 18, 24] показали, что дилатация и эвакуация имеют преимущества по сравнению с методами стимуляции матки и по другим показателям безопасности. Так, по сравнению со стимуляцией родовой деятельности путем интраамниотического введения физиологического раствора или простагландина F2-альфа, как показали результаты когортных исследований в рамках Совместной программы изучения абортов при Совете по народонаселению (UN Population Council) и Центра контроля и профилактики заболеваемости (CDC, USA), дилатация и эвакуация имеют меньший относительный риск, который составил соответственно 1,9 (95% ДИ 1,2–3,1); 2,6 (95% ДИ 1,9–3,6) и 5,7 (95 5 ДИ 2,1–15,3). При условии подготовки шейки матки перед вмешательством хирургические аборты во II триместре безопаснее, быстрее и экономически эффективнее, чем методики стимуляции, применявшиеся ранее.
В сравнении с современными режимами медикаментозного аборта и дилатации и эвакуации ни по показателям приемлемости, ни по уровню удовлетворенности и частоте осложнений статистически значимых различий выявлено не было. Тем не менее, женщины, прервавшие беременность медикаментозным способом, чаще испытывали один или более побочных эффектов (относительный риск 6,0; 95% ДИ 0,9–40,3; р=0,05 против 0,1; 95% ДИ 0,0–0,3 при дилатации и эвакуации) [6, 7].
Таким образом, хотя относительный риск осложнений выше во II триместре, абсолютный риск невелик, когда прерывание беременности выполняется (в случае хирургического аборта) или наблюдается (в случае медикаментозного) квалифицированными медицинскими работниками [7]. В целом медикаментозный аборт рассматривается международными экспертами как существенный резерв в снижении материнской смертности при прерывании беременности во всех сроках [14].
Заключение
Для сравнения используемых в настоящее время медикаментозных (мифепристон в сочетании с мизопростолом) и хирургических методов выполнения аборта для прерывания беременности во II триместре еще необходимо проведение исследований достаточной статистической мощности. Однако предварительный клинический опыт прерывания беременности в поздних сроках современными методами в научно-исследовательских учреждениях России в рамках научных программ, а также практический опыт ряда медицинских учреждений в регионах по протоколам, утвержденным местными органами самоуправления, демонстрирует перспективность этих методов для снижения осложнений и материнской смертности среди женщин, вынужденных прервать беременность в сроках более 12 недель [24].
Дополнение Приказа Минздрава России № 572н детализирующими документами позволит в кратчайшие сроки привести нормативную базу лечебных учреждений в соответствие с требованиями времени и внедрить современные методы в целях улучшения качества оказания медицинской помощи женщинам при вынужденном прерывании беременности в поздние сроки.



