Количество многоплодных родов с годами постепенно увеличивается. За последние 20 лет (с 1993 по 2013 гг.) частота двоен в России увеличилась практически в 2 раза, а троен – в 5,5 раза [1]. При этом многоплодная беременность во многом влияет на перинатальную заболеваемость и смертность. Ведь в случае, когда в матке развивается более одного ребенка, возрастает риск всех возможных осложнений беременности и в первую очередь преждевременных родов. До 37 недель беременности рождается 52,1% двоен и 98,2% троен, а частота сверхранних преждевременных родов (до 28 недель) составляет для двоен 4,4%, а для троен – 21,8% [2].
В связи с этим очень остро стоит вопрос: можно ли снизить перинатальную заболеваемость и смертность при многоплодии? Оказывается, что все действенные инструменты для этого в настоящее время сосредоточены в руках неонатологов и реаниматологов. Ведь те рычаги, которыми мы пользуемся при одноплодной беременности, при двойнях и тройнях оказываются практически бесполезными. Результаты кокрейновских обзоров свидетельствуют об отсутствии влияния на исход многоплодной беременности β-миметиков [3, 4]. Эффективность прогестерона, снижающего риск преждевременных родов при одноплодной беременности, при многоплодной беременности не доказана [5]. Кроме того, при многоплодной беременности даже не подтверждена эффективность профилактики респираторного дистресс-синдрома (РДС) плодов кортикостероидами [6]. Недостаточно данных для того, чтобы убедительно утверждать о целесообразности наложения швов на шейку матки [7].
Частота преждевременных родов при двойнях не снижается при профилактической установке разгружающих пессариев, хотя, возможно, в группе двоен с укорочением шейки матки такая мера и будет эффективной, однако достоверных подтверждений этому на данном этапе не получено [8].
В такой ситуации полезно бывает обратиться в прошлое и обнаружить в хорошо забытом старом нечто оригинальное для современного акушерства.
В учебнике акушерства Отто Шпильберга читаем «…если же случится, что вслед за рождением одного плода, особенно недоношенного, выделится и его послед, а другой плод, совершенно целый, лежит в матке, и это последняя опять приходит в состояние покоя, то ввиду знакомых нам случаев дальнейшего развития второго плода после рождения первого и рождения его после значительного промежутка, уместно будет воздерживаться от всяких мер по ускорению родов, пока состояние матери не требует их настоятельным образом. Сказанное выше о родах двойнями относится к рождению и ведению родов тройнями и четвернями». И действительно, а почему, собственно, акушеры решили, что второй плод из двойни должен рождаться непосредственно после первого? Более того, на современном этапе мы можем не просто ждать, но и дополнительными воздействиями помочь второму ребенку задержаться в матке. Во многих странах такие случаи уже описаны, накоплен достаточно большой опыт, но в разных центрах тактики ведения второго/третьего плода после рождения первого сильно разнятся. Кто-то рекомендует выжидательную тактику, кто-то – токолитическую терапию, а некоторые специалисты – и наложение швов на шейку матки [9–11]. В ходе многочисленных работ было показано, что пролонгирование беременности для второго/третьего плода после рождения первого позволяет существенно увеличить вероятность выживания для второго плода.
Цель исследования: оценить возможность и целесообразность пролонгирования многоплодной беременности после рождения первого плода в недоношенном сроке беременности.
Материал и методы исследования
На основании данных литературы и собственного опыта мы пришли к выводу, что попытку отсрочки родов второго плода целесообразно предпринимать у беременных с бихориальной двойней/трихориальной тройней в сроках от 18 до 32 недель беременности. Противопоказаниями для процедуры следует считать клинические или лабораторные признаки хориоамнионита, отслойку плаценты, разрыв плодного пузыря второго плода, аномалии развития второго плода, состояния матери, при которых противопоказано пролонгирование беременности (преэклампсия и др.) [12].
С 2011 по 2015 гг. нами проводились попытки пролонгирования беременности для второго плода из двойни 11 раз (10 двоен и 1 тройня). Попытки отсрочки предпринимали только после получения от пациентки письменного информированного согласия с указаниями возможных рисков (увеличение частоты кровотечения и гнойно-септических осложнений).
 После рождения первого плода незамедлительно начинали токолитическую терапию гексапреналином или трактоцилом. Пуповину первого плода пересекали высоко и лигировали. Далее проводили ультразвуковое исследование, подтверждая удовлетворительное состояние плода, и через четыре часа при отсутствии жалоб пациентка переводилась из родильного блока в отделение патологии беременных. В течение 5 дней проводили антибактериальную терапию цефалоспоринами широкого спектра действия. В случае если в последние две недели не проводили профилактику РДС плода глюкокортикоидами, ее начинали после рождения первого плода. Далее в течение времени нахождения в отделении патологии беременных у пациенток мониторировали допплерометрию кровотока, клинический анализ крови и температуру тела.
После рождения первого плода незамедлительно начинали токолитическую терапию гексапреналином или трактоцилом. Пуповину первого плода пересекали высоко и лигировали. Далее проводили ультразвуковое исследование, подтверждая удовлетворительное состояние плода, и через четыре часа при отсутствии жалоб пациентка переводилась из родильного блока в отделение патологии беременных. В течение 5 дней проводили антибактериальную терапию цефалоспоринами широкого спектра действия. В случае если в последние две недели не проводили профилактику РДС плода глюкокортикоидами, ее начинали после рождения первого плода. Далее в течение времени нахождения в отделении патологии беременных у пациенток мониторировали допплерометрию кровотока, клинический анализ крови и температуру тела.
Результаты исследования
В 6 случаях роды вторым плодом произошли в течение часа после рождения первого. В пяти случаях (4 двойни и одна тройня) отсрочка рождения второго/третьего плода составила более суток.
Далее кратко приведена информация по всем пяти родам.
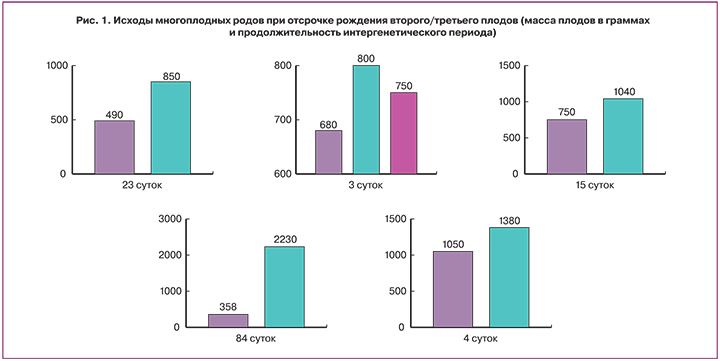
У пациентки 40 лет беременность наступила путем ЭКО. Роды первым плодом произошли в сроке 22–23 недели (мертвый мальчик 490 г). Второй ребенок родился через 23 дня в сроке 25–26 недель. Родилась живая недоношенная девочка с массой 850 г. Ребенок был выписан со второго этапа выхаживания в возрасте 5 месяцев.
У пациентки 29 лет, имевшей в анамнезе высокую ножевую ампутацию шейки матки по поводу дисплазии тяжелой степени, беременность также наступила путем ЭКО. Роды первым плодом произошли в 25–26 недель. Родилась мертвая недоношенная девочка массой 750 г (интранатальная гибель плода). В сроке 27 недель повторно проведена профилактика РДС плода дексаметазоном. В 27–28 недель беременности на 15-е сутки интергенетического периода родился живой мальчик с массой 1040 г. Выписан со второго этапа выхаживания в возрасте 2 месяцев.
Беременность у третьей пациентки 30 лет наступила самостоятельно. В 20–21-ю неделю произошло самопроизвольное прерывание беременности плодом мужского пола массой 358 г, ростом 26 см. На 5-е сутки после прерывания беременности 1-м плодом произведено наложение П-образного шва на шейку матки. На 32-й неделе беременности на 84-е сутки интергенетического периода произошел преждевременный разрыв плодных оболочек и начались схватки. Учитывая тазовое предлежание плода, принято решение об оперативном родоразрешении. Извлечен живой мальчик массой 2230 г, ростом 43 см.
У пациентки 38 лет беременность наступила путем ЭКО с переносом трех эмбрионов. В сроке 26–27 недель развилась регулярная родовая деятельность. Родилась первая живая недоношенная девочка – 680 г, 32 см, с оценкой по шкале Апгар 4/5 баллов. Проведен курс профилактики РДС плодов бетаметазоном. Через 3 дня родилась живая недоношенная девочка 800 г, 33 см, с оценкой по шкале Апгар 5/6 баллов. Несмотря на попытку остановки родовой деятельности, через 5 минут родилась и третья живая недоношенная девочка с массой 750 г, ростом 31 см с оценкой по шкале Апгар 5/6 баллов. Послеродовый период у пациентки протекал без осложнений. Первый ребенок погиб на 4-е сутки после рождения, второй – в возрасте 1 месяца 12 суток. Третий ребенок выписан домой со второго этапа выхаживания в возрасте 2 месяцев жизни. Таким образом, выжил только третий ребенок из тройни.
У пациентки Ф., 50 лет, беременность наступила путем ЭКО. В 29–30 недель родилась живая недоношенная девочка массой 1050 г, ростом 32 см. В 30 недель на 4-е сутки интергенетического периода родился мальчик 1380 г, ростом 38 см.
Обсуждение
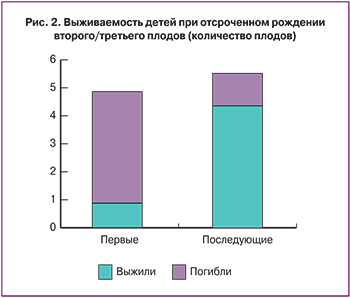
Таким образом, продолжительность интергенетического периода составила от 3 до 84 суток (рис. 1), что позволило существенно увеличить выживаемость плодов. Если из первых плодов выжил только один (родившийся с массой более 1000 г), то из плодов, родившихся после отсрочки, выжило пять, а погиб лишь один (рис. 2).
Интересно, что некоторые авторы описывают рождение плаценты первого плода, однако в нашей практике во всех случаях послед первого плода оставался в матке до рождения второго плода [9].
Ни в одном случае не зафиксировано кровотечений и гнойно-септических послеродовых заболеваний у матери, однако такие осложнения, безусловно, будут встречаться, ведь, по данным литературы, частота подобных осложнений при использовании данной методики составляет от 20 до 30% [13].
В связи с этим обязательным является получение с пациентки письменного информированного согласия на пролонгирование беременности.
Заключение
На основании полученных результатов можно с уверенностью утверждать, что методика отсроченного рождения второго/третьего плодов при многоплодии является эффективной и во многих случаях позволяет снизить перинатальную смертность в данной группе пациенток. После 32 недель беременности активная отсрочка рождения второго плода является нецелесообразной в связи с тем, что выживаемость детей в такие сроки достаточно высока, и риски, сопряженные с пролонгированием беременности, не оправданы. При рождении первого плода в сроках до 24 недель целесообразным является наложение шва на шейку матки.



