Внематочная беременность (ВБ) – острое гинекологическое заболевание, являющееся распространенной причиной госпитализации и смертности у женщин репродуктивного возраста. За последнее десятилетие отмечена тенденция к росту частоты ВБ во всем мире. Так в 50–60-х годах XX века частота ВБ составляла в среднем 0,4%, а в наши дни достигает 2,4%, а среди беременных после ЭКО – до 4,3% [1]. Указанную тенденцию связывают с ростом воспалительных заболеваний гениталий и частоты использования вспомогательных репродуктивных технологий [2].
Истинная частота ВБ не может быть оценена точно, так как статистика отражает только случаи, которые официально зарегистрированы в больнице. Доля ВБ в структуре материнской смертности в РФ существенно снизилась с 5,7% в 2005 г. до 3,8% в 2015 г. [3]. Известно, что нет ни одного клинического признака, способного исключить диагноз ВБ [4]. «Золотым стандартом» диагностики ВБ признано исследование сыворотки крови на β-субъединицу хорионического гонадотропина человека (βХГЧ) и трансвагинальное ультразвуковое исследование (УЗИ) для уточнения локализации плодного яйца. ВБ занимает первое место среди гинекологических заболеваний по числу диагностических ошибок, особенно на ранней стадии. Считается, что при нормальной маточной беременности уровень βХГЧ обычно повышается более чем на 50% (в среднем 63–66%) в течение 48 часов наблюдения [5]. При ВБ, как правило, прирост βХГЧ составляет не более 50% или отмечается небольшое снижение (≤13% исходного уровня) за 48 часов [5]. Выраженное снижение βХГЧ в течение 2 дней на 21–35% и более указывает на самопроизвольный аборт или разрешающуюся ВБ. Между тем, высокая диагностическая польза рутинного определения динамики βХГЧ при подозрении на ВБ является спорной. Однако мониторинг уровня βХГЧ в сыворотке наряду с ультразвуковым исследованием играет ведущую роль в диагностической оценке «беременности неясной локализации» – состояния, при котором концентрация βХГЧ в крови составляет более 1000 МЕ/л, а плодное яйцо не визуализируется. Причем изменение концентрации βХГЧ, а не его абсолютная величина, является определяющим [6]. В настоящее время для установления факта наличия беременности в клинической практике широко используются экспресс-тесты мочи на беременность. Исследования показали, что стандартизованные высокочувствительные экспресс-тесты на беременность, выявляющие пороговую концентрацию βХГЧ, свидетельствующую о наличии плодного яйца, не уступают анализу сыворотки [7–9]. В работах отечественных авторов этот факт также находит подтверждение. Так, М.Н. Чертовских (2009) продемонстрировал 98% чувствительность экспресс-теста βХГЧ у пациенток с верифицированной ВБ [10]. По данным Л.В. Каушанской (2009), из 350 пациенток с ВБ тест мочи на βХГЧ был позитивный в 100% [11]. Количественное определение βХГЧ с анализом роста концентрации ХГ оправдано лишь в сложных клинических ситуациях. С этой точки зрения, в амбулаторных условиях, особенно при необходимости быстрого решения вопроса о госпитализации, первостепенное значение приобретает применение качественных экспресс-тестов мочи на βХГЧ. Актуальность оптимизации диагностики ВБ на догоспитальном этапе обусловлена высокой частотой первичного обращения пациенток с ВБ в амбулаторное звено, значительным числом диагностических ошибок, и как следствие, несвоевременной госпитализацией для оперативного лечения.
Материал и методы исследования
Ретроспективно проведен анализ ошибок медицинской помощи, оказанной пациенткам с ВБ в 2013–2016 гг. Cобрана информация по всем случаям с подтвержденным диагнозом ВБ, установленным на догоспитальном этапе или в стационаре. Общее число больных с диагнозом ВБ составило 194 пациентки. Исследование выполнено в трех лечебных учреждениях: городской поликлинике № 154 МСЧ № 51 САО г. Москвы, Можайской ЦРБ МО, ЖК Химкинского района г. Москвы по данным медицинской документации за 2013–2016 годы. На основании выявленных дефектов был разработан оптимизированный подход к ведению пациенток с подозрением на ВБ (см. Результаты исследования). Эффективность предложенных мер по оптимизации диагностики ВБ в условиях женской консультации была изучена путем проведения другого клинического исследования, в которое с 2016 по 2017 г. было включено 336 пациенток с подозрением на ВБ. Критериями включения было сочетание любого из триады симптомов: влагалищного кровотечения, абдоминального болевого синдрома любой интенсивности, задержки менструации с наличием позитивного теста на βХГЧ в день обращения. Из них у 71 пациентки был установлен диагноз ВБ.
Результаты исследования
 Анализ диагностических мероприятий на догоспитальном этапе у пациенток с ВБ позволил констатировать, что количественное определение сывороточного βХГЧ не является доступным для большинства амбулаторных структур в РФ. Некоторые филиалы учреждений в нашей стране отправляют лабораторные материалы в другой регион, вследствие чего врач может узнать результат не ранее чем через сутки.
Анализ диагностических мероприятий на догоспитальном этапе у пациенток с ВБ позволил констатировать, что количественное определение сывороточного βХГЧ не является доступным для большинства амбулаторных структур в РФ. Некоторые филиалы учреждений в нашей стране отправляют лабораторные материалы в другой регион, вследствие чего врач может узнать результат не ранее чем через сутки.
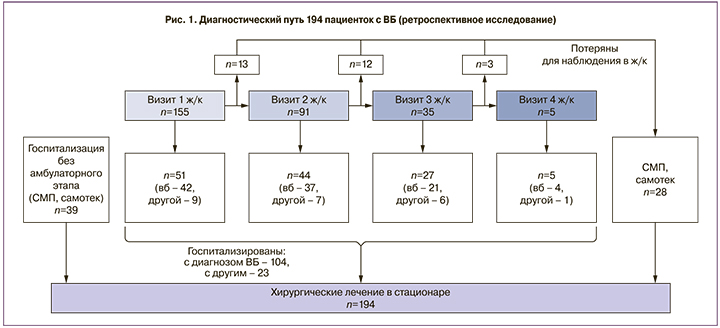
В исследовании проанализированы 194 случая ВБ с 2013 по 2016 г. Из них 39 (20%) пациенток были госпитализированы в стационар, минуя амбулаторное звено медицинской помощи (самотек или СМП), а 155 (80%) обратились первично в женскую консультацию. Поскольку ВБ является острым гинекологическим заболеванием, случаи экстренной госпитализации при этой патологии будут иметь место всегда. До момента госпитализации в стационар эти пациентки совершили от 1 до 4 амбулаторных визитов. Из них 104 (67,1%) пациенткам правильный диагноз ВБ был поставлен на догоспитальном этапе, а 23 (14,8%) госпитализированы с другими диагнозами (такими как самопроизвольный аборт, апоплексия яичника, аномальное маточное кровотечение), и ВБ была установлена только в стационаре. Из 155 первично обратившихся пациенток 28 (18,1%) были потеряны для наблюдения. В дальнейшем они госпитализированы в стационар бригадой скорой помощи или поступили самотеком (рис. 1).
Наиболее распространенной жалобой у 124 (80,0%) была боль в животе различной интенсивности, у 122 (59,3%) пациенток имело место вагинальное кровотечение, у 56 (33,5%) задержка менструации более 7 дней. Вегетативные симптомы (головокружение, синкопальные состояния) отмечены у 10 (6,5%). Обращает внимание, что нарушения стула, а также рвота были у 6 (3,9%) пациенток, но если они не сочетались с другими симптомами, то женщины первично обращались к терапевту. Большинству обратившихся за амбулаторной помощью в женскую консультацию диагноз ВБ был в итоге установлен с помощью УЗИ и теста на βХГЧ в сыворотке крови. У 50 (32,3%) пациенток был позитивный экспресс-тест мочи на беременность, который они провели самостоятельно до обращения к врачу. Результат определения βХГЧ в сыворотке крови на визите в женской консультации мог быть получен только на следующий рабочий день. Результаты осмотра послужили основанием для проведения УЗИ органов малого таза в экстренном порядке у 79 (51,0%) из 155 пациенток. Следует отметить, что все больные были направлены на УЗИ органов малого таза в плановом порядке, но не все его прошли по тем или иным причинам. Несмотря на то, что болевой синдром различной интенсивности отмечался у 124 (80,0%) пациенток, обратившихся за помощью, и это была самая распространенная жалоба при первом визите, УЗИ было выполнено только 79 (51,0%) с «выраженным», по мнению врача, болевым синдромом. При этом у 48 из 124 больных с жалобами на болевой синдром при анализе карты гинекологического осмотра отмечена запись: «пальпация области придатков безболезненная». Еще 5 пациенткам, которым УЗИ было выполнено на визите, было сделано заключение: «беременность малого срока, угроза прерывания». Учитывая заинтересованность в беременности, трое из них были направлены в стационар. Двум другим, учитывая семейные обстоятельства и слабую выраженность болевого синдрома, был оформлен отказ от госпитализации. Через 1 и 3 дня в связи с усилением болевого синдрома данные пациентки из дома были доставлены в стационар бригадой скорой медицинской помощи. Еще 5 пациенток были госпитализированы в экстренном порядке с ложным диагнозом «апоплексия яичника». У одной пациентки при проведении УЗИ данных за острую гинекологическую патологию выявлено не было, она госпитализирована с ложным диагнозом «аномальное маточное кровотечение». Между тем, у 6 (3,9%) пациенток при проведении ультразвукового исследования в маточной трубе было обнаружено плодное яйцо и зарегистрирована его сердечная деятельность. Эти женщины имели на руках положительный результат теста мочи на βХГЧ при задержке менструации и крайне незначительного болевого синдрома. Таким образом, совокупность ультразвуковых признаков, характерных жалоб и клинических проявлений на 1-м визите в женскую консультацию послужили поводом для экстренного направления в стационар 51 (32,9%) пациентки. Диагноз «внематочная беременность» был установлен при первичном обращении только у 42 (27,1%) женщин. У остальных 113 пациенток время с момента первичного обращения до госпитализации в стационар прошло от 1 до 20 дней.
 УЗИ на первом визите было выполнено у 79 пациенток. Было изучено, насколько информация о позитивном результате теста на βХГЧ влияет на информативность ультразвукового исследования при диагностике ВБ (обнаружении прямых и косвенных эхографических признаков ВБ). Из 79 пациенток, кому было сделано УЗИ на 1-м визите, у 36 имелись данные о позитивном тесте на βХГЧ, у остальных результат теста на βХГЧ известен не был (табл. 1). Успешная визуализация плодного яйца составила, по нашим данным, 72,2%, в отличие от 37,2% в тех случаях, когда врачу неизвестен результат теста. Таким образом, в исследовании выявлено, что диагностическая ценность УЗИ у пациенток с подозрением на ВБ почти в два раза выше, если врач, выполняющий исследование, знает о позитивном результате теста на βХГЧ.
УЗИ на первом визите было выполнено у 79 пациенток. Было изучено, насколько информация о позитивном результате теста на βХГЧ влияет на информативность ультразвукового исследования при диагностике ВБ (обнаружении прямых и косвенных эхографических признаков ВБ). Из 79 пациенток, кому было сделано УЗИ на 1-м визите, у 36 имелись данные о позитивном тесте на βХГЧ, у остальных результат теста на βХГЧ известен не был (табл. 1). Успешная визуализация плодного яйца составила, по нашим данным, 72,2%, в отличие от 37,2% в тех случаях, когда врачу неизвестен результат теста. Таким образом, в исследовании выявлено, что диагностическая ценность УЗИ у пациенток с подозрением на ВБ почти в два раза выше, если врач, выполняющий исследование, знает о позитивном результате теста на βХГЧ.
Частой жалобой у больных с эктопической беременностью является незначительно выраженный болевой синдром. Именно боль в большинстве случаев мотивирует женщин обращаться за медицинской помощью. Женщинам с болевым синдромом, как правило, выполняют УЗИ в экстренном порядке. Однако анализ амбулаторных карт показал, что при незначительной его выраженности врач часто ограничивается гинекологическим осмотром и, не выявив очевидной патологии, назначает УЗИ в плановом порядке. Если врач не дифференцирует боль по ее интенсивности, а интерпретирует любой дискомфорт («тянет») внизу живота как болевой синдром и проводит УЗИ в экстренном порядке, эффективность диагностики ВБ на первом визите повышается (табл. 2).
Диагноз был установлен в день обращения только у 42 (27,1%) пациенток с ВБ. Выявлено, что доступность мочевого теста составила 32,3% с учетом самотестирования. Современные тест-системы позволяют определить качественное присутствие βХГЧ в моче уже с первого дня задержки менструации. Полученные нами данные показывают, что ни одна из 155 больных, обратившихся за первичной амбулаторной помощью, не обратилась раньше предполагаемого дня очередной менструации. Кроме того, у всех пациенток с позитивным качественным тестом мочи, выполненным самотестированием, результат был подтвержден анализом сывороточного βХГЧ. Исследование показало, что в большинстве случаев результат анализа сыворотки на βХГЧ не мог быть получен непосредственно во время визита пациентки, а часто только на следующий день, а это не соответствует требованиям экстренной диагностической помощи в условиях женской консультации.
Трансвагинальное УЗИ было выполнено на первом визите только 79 (51,0%) обратившимся. Одной из причин низкой частоты выполнения ТВУЗИ на первом визите является недооценка жалоб больных. Другая причина: отсутствие данных сывороточного βХГЧ или мочевого теста на первом визите. При наличии позитивного теста даже жалобы на «дискомфорт» внизу живота мотивируют врача направить пациентку на УЗИ в экстренном порядке.
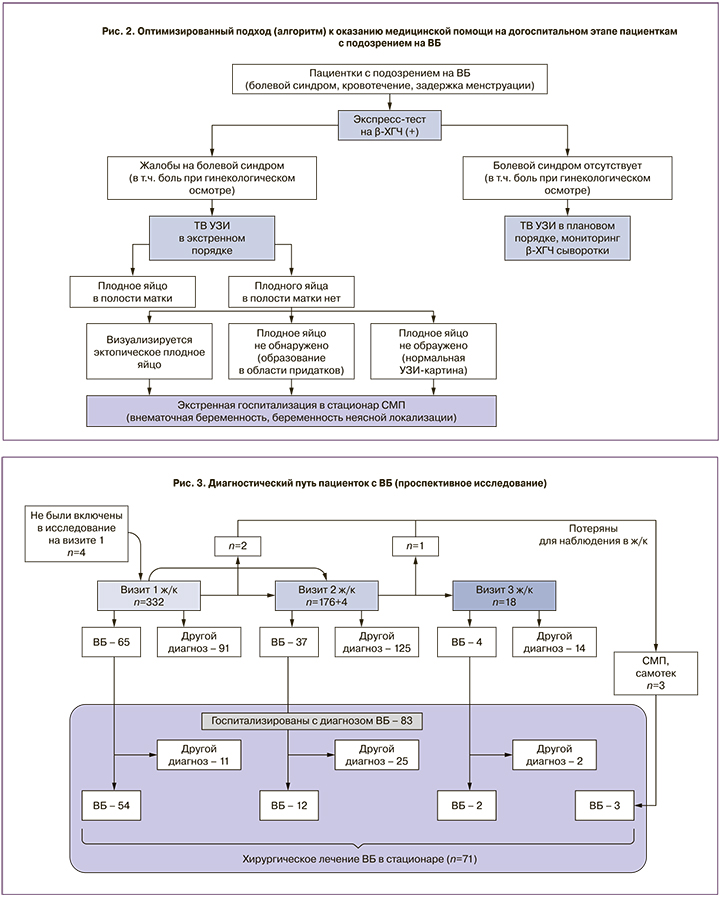
Проведенный анализ оказания медицинской помощи с учетом ее дефектов позволил оптимизировать работу врача акушера-гинеколога в женской консультации. Были закуплены мочевые экспресс-тесты на беременность. Проведение тестирования βХГЧ в моче стало доступно всем врачам акушерам-гинекологам амбулаторного приема. Проведено обучение врачей женских консультаций: акцентировано их внимание на важность болевого синдрома любой интенсивности, при наличии которого дальнейшие действия должны выполняться в неотложном порядке. Подчеркивается, что отсутствие боли не исключает ВБ, но практически исключает ее нарушенную форму (трубный аборт и разрыв трубы). Отсутствие болевого синдрома позволяет безопасно проводить дальнейшую диагностику в амбулаторных условиях (рис. 2).
Эффективность оптимизированного подхода была изучена в ходе исследования с 2016 по 2017 г. у 336 пациенток. Позитивный результат βХГЧ-теста являлся не только критерием включения, но и первым диагностическим тестом у пациенток с подозрением на ВБ. У большинства были установлены другие диагнозы (маточная беременность, самопроизвольный аборт), они исключены из дальнейшего анализа. У 71 (21,1%) из 336 пациенток был установлен диагноз ВБ. Задержка менструации или нарушения менструальной функции отмечены у 59 (83,1%) из 71, боль внизу живота – у 54 (76,1%).
Диагностический путь пациенток представлен на рис. 3. С учетом оптимизации действий врача акушера-гинеколога диагноз ВБ был установлен на первом визите у 54 (76,1%) женщин. Существенно уменьшилось число потерянных для наблюдения пациенток – 3/71 (4,2%). При выполнении экспресс-теста всем пациенткам с подозрением на ВБ существенно облегчается дальнейший диагностический поиск. Это возможно только при хорошей оснащенности ЛПУ, в том числе аппаратами для УЗИ экспертного уровня и их доступности для врачей, ведущих прием.
Обсуждение
Первоочередная роль в своевременной диагностике ВБ должна принадлежать врачу женской консультации. По данным Л.В. Каушанской (2009), осложненные формы ВБ (разрыв трубы, шок) являются дефектами догоспитального этапа [11]. В основном это отсутствие возможности проведения экстренного обследования и ошибки диагностики. Согласно приказу МЗ РФ от 1 ноября 2012 г. № 572н об «Утверждении порядка оказания акушерско-гинекологической помощи в РФ», помощь при ВБ не разграничивается на амбулаторный и стационарный этапы [12]. Поэтому порядок не может быть использован в амбулаторно-поликлинических условиях. При этом в перечне диагностических методов исследования определение βХГЧ в крови предусмотрено при нарушении менструального цикла (например, кровотечении или отсутствии менструации), а при болевом синдроме (воспаление, киста) – нет. Таким образом, если женщина пришла с болями в поликлинику без жалоб на нарушение цикла, врачу сложно обосновать взятие крови для определения βХГЧ. Как известно, ВБ маскируется под разную патологию, кроме того, не все поликлиники имеют клинико-диагностическую лабораторию, способную быстро выполнить анализ крови на βХГЧ. Догоспитальный период течения ВБ характеризуется минимумом клинических проявлений, в том числе без болевого синдрома, который является основной причиной обращения за медицинской помощью. Другими причинами обращения являются задержка и нетипичность менструации. Однако проявления могут отсутствовать вплоть до разрыва плодовместилища. Учитывая серьезные последствия запоздалой диагностики, ВБ должна быть исключена прежде всего, а первоочередным шагом у женщин репродуктивного возраста, обратившихся по поводу боли и нарушения менструации, должно стать определение βХГЧ. Таким образом, это исследование должно быть доступно. Вне всякого сомнения, βХГЧ-тест сыворотки крови при срочном получении результата и возможностью повторного тестирования дает врачу гораздо больше информации. Однако в реальных условиях важнее немедленный результат пусть и менее чувствительного теста. Проведенное исследование показало, что при низкой доступности βХГЧ-теста на первом визите диагноз в день обращения был установлен у 27,1% пациенток с ВБ. Когда результат βХГЧ-теста был доступен всем, правильный диагноз в день обращения был установлен у 76,1%. Также важно помнить о связи между чувствительностью УЗИ в диагностике ВБ и наличием результата теста на βХГЧ. В данном исследовании установлено, что если врач УЗИ знает о положительном результате теста на βХГЧ, то он обнаруживает эктопическое плодное яйцо в 76,1%, а если не знает, то только в 27,1%. Если пациентка с незначительным болевым синдромом или нарушением цикла направлена на УЗИ, то внимание врача не акцентировано на поиск плодного яйца, в другом случае врач прицельно ориентирован, и диагностика более успешна.
Из всех возможных при ВБ клинических признаков и симптомов на первом по важности месте стоит болевой синдром. Отсутствие какой-либо болезненности в покое или при гинекологическом осмотре практически исключает нарушенную форму ВБ, что очень важно для профилактики тяжелых осложнений ВБ. Отсутствие болевого синдрома позволяет безопасно проводить дальнейшие диагностические процедуры в амбулаторных условиях. Несмотря на то, что существуют объективные трудности ранней диагностики ВБ, именно она позволяет уменьшить число осложненных и тяжелых случаев. Только тяжелые случаи ВБ с массивной кровопотерей приводят к материнской смертности. Исследование показало, что значительная часть эктопических беременностей не диагностируется при первом обращении. Стабильным фактом остается позднее поступление женщин в стационар. Так в 2014 году доля доставленных в стационар позже чем через 24 часа с момента установления диагноза составила 31% [13]. По экспертной оценке МЗ РФ наиболее значимыми факторами риска смерти от ВБ являются: несвоевременная диагностика, поздняя госпитализация, обусловившая массивную кровопотерю, и поступление женщины в непрофильный стационар [14].
Заключение
Подводя итог результатам, полученным в исследовании, можно с уверенностью заключить, что самым важным «ключевым» этапом в диагностике ВБ является 1-й визит в женскую консультацию. Как показывают данные ретроспективного анализа, часть пациенток «теряются» после этого визита, он имеет низкий процент госпитализации и низкую долю правильно установленных диагнозов ВБ. Основными причинами снижения качества оказания медицинской помощи больным с ВБ на амбулаторном этапе является недоступность результата теста на βХГЧ на первом визите и невыполнение УЗИ из-за недооценки жалоб на болевой синдром.



