Эктопической беременностью считается беременность, при которой прикрепление оплодотворенной яйцеклетки происходит вне полости матки. Частота наступления эктопической беременности у женщин репродуктивного возраста в западных странах составляет примерно 1% [1]. Наиболее распространенной формой эктопической беременности является трубная беременность (93–98,5%) [1, 2]. В литературе описаны случаи прервавшейся трубной беременности на больших сроках: на сроке 17 недель [3]; на сроке 20 недель [4]; на сроке 24 недели с интраоперационным ранением сигмовидной кишки [5].
К редким формам данной патологии относят яичниковую, брюшную, беременность в роге матки, шеечную, интралигаментарную, селезеночную (во всем мире зарегистрирован только 31 случай), беременность в рубце на матке после операции кесарева сечения, забрюшинную [1, 6, 7].
Брюшная беременность составляет 0,1% от всех беременностей и 1,3–1,6% от всех эктопических беременностей [8, 9]. Частота брюшной беременности по отношению к родам – от 1 на 10000 до 1 на 30000 [10]. Материнская смертность при абдоминальной внематочной беременности составляет 5,1 на 1000 беременностей [6]. Летальные исходы со значительными кровотечениями достигают 3% при абдоминальной беременности [11].
В соответствии с критериями Strafford J.C. et al. (1942), брюшная беременность делится на первичную и вторичную. При первичной брюшной беременности маточные трубы и яичники без признаков прервавшейся эктопической беременности, признаки маточно-брюшного свища отсутствуют, плацента связана исключительно с поверхностью брюшины. При вторичной брюшной беременности имеются признаки разрыва маточной трубы или трубного аборта с вторичной имплантацией плаценты, либо наличием маточно-брюшного свища [12]. Одно из первых упоминаний о первичной брюшной беременности было опубликовано Tait R. (1889) [13].
Клинические проявления неосложненной брюшной беременности не специфичны [14–16]. В 40–60% случаев диагноз брюшной беременности устанавливается интраоперационно [10, 14, 17, 18]. Наиболее частые из них – боли в животе и надлобковой области, отсутствие задержки менструации, кровянистые выделения из половых путей, болезненные движения плода и общая слабость [14–16]. Брюшная беременность сопряжена с высоким риском осложнений, как у матери, так и у плода. Так, материнская смертность при брюшной беременности в 7–8 раз выше, чем при трубной, и в 90 раз выше, чем при маточной. По данным разных авторов материнская смертность при брюшной беременности варьируется от 0,5 до 18% [6, 16, 18]. Осложнения у плода обусловлены хронической плацентарной недостаточностью, синдромом задержки развития и пороками развития плода [7]. Частота пороков развития плода составляет 24–40% [10, 16]. Перинатальная смертность достигает 40–95% [15, 16, 19].
В сроке до 24 недель оперативное вмешательство включает лапаротомию с удалением внематочной беременности и плаценты. Однако, вследствие риска сильного кровотечения, опасности интраоперационного ранения смежных органов и развития урологических осложнений, тактика может варьироваться с решением в пользу оставления плаценты в брюшной полости [20]. Были редкие случаи, когда абдоминальную внематочную беременность диагностировали на более поздних сроках и пролонгировали до доношенного срока [16, 21–23].
Клиническое наблюдение
Пациентка О.В., 41 год, индивидуальный предприниматель, не замужем, не состояла на диспансерном учете по беременности. Со слов пациентки беременность протекала без осложнений, по причине чего пациентка не обращалась в женскую консультацию, ультразвуковое исследование (УЗИ) плода и органов малого таза на ранних сроках беременности не проводилось. В анамнезе жизни – периодические острые респираторные вирусные инфекции, включая грипп. Менструации регулярные, через 21 день, по 4–5 дней, умеренные, безболезненные. У пациентки в анамнезе одна беременность в 1998 г., завершившаяся инструментальным абортом на сроке до 12 недель, без осложнений. Гинекологические заболевания в анамнезе отрицает. Со слов женщины дата последней менструации 15.08.2020 г.
Впервые УЗИ плода и органов малого таза было выполнено 16.03.2021 г. в женской консультации по месту жительства – диагностирована эктопическая брюшная беременность на сроке 35 недель 4 дня (рис. 1). О пациентке доложено главному акушеру-гинекологу Министерства здравоохранения Челябинской области и по линии санитарной авиации она переведена в ГБУЗ «Областной перинатальный центр» (ОПЦ). С 16.03 по 17.03.2021 г. пациентка находилась в отделении патологии беременности ГБУЗ ОПЦ с диагнозом: Эктопическая брюшная беременность 35 недель 4 дня. Хроническая плацентарная недостаточность. Синдром задержки развития плода 1–2 степени. Единственная артерия пуповины. С целью профилактики респираторного дистресс-синдрома плода, беременной двукратно внутримышечно ввели дексаметазон в дозе 12 мг с интервалом в 12 ч. Была проведена телемедицинская консультация совместно с ФГБУ НМИЦ АГП им. академика В.И. Кулакова. По результатам консилиума было принято решение о переводе пациентки в многопрофильную клинику с целью родоразрешения с привлечением междисциплинарной хирургической бригады. Было запланировано двухэтапное хирургическое лечение: на 1-м этапе – проведение родоразрешения, на 2-м этапе – удаление плацентарной ткани. В тот же день пациентку перевели в гинекологическое отделение ГБУЗ «Челябинская областная клиническая больница» (ЧОКБ) с диагнозом: Эктопическая, брюшная беременность 35 недель 4 дня. Хроническая плацентарная недостаточность. Синдром задержки развития плода 1–2 степени. Единственная артерия пуповины. Осложненный акушерско- гинекологический анамнез.
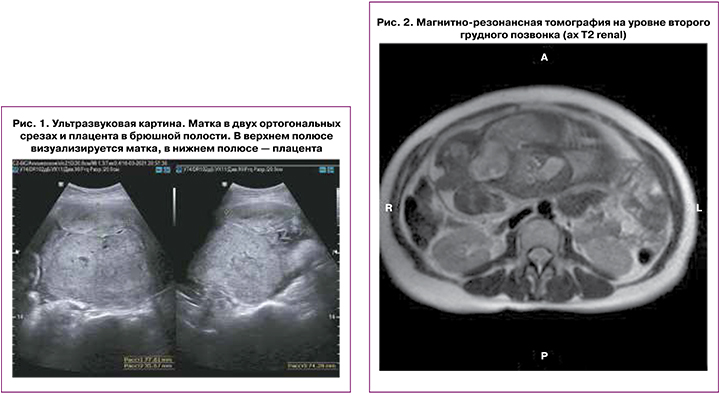
При поступлении в гинекологическое отделение ГБУЗ ЧОКБ общий β-хорионический гонадотропин человека (β-ХГЧ) > 15000 мЕд/мл, прогестерон > 40 нг/мл, показатели клинического и биохимического анализа крови, коагулограммы, общего анализа мочи в норме. По данным магнитно-резонансной томографии (МРТ) малого таза плод и плацента располагались в брюшной полости. Плацента размерами 200×100×100 мм распространялась из Дугласова пространства вправо и вверх в правые подвздошную ямку и фланковую область. Площадка плаценты крепилась к тазовой брюшине в заднеправом отделе (в т. ч. по ходу подвздошных сосудов), к задней стенке шейки матки (рис. 2, 3).

Оперативное родоразрешение было проведено в плановом порядке 18.03.2021 г. Была произведена нижняя срединная лапаротомия. При вскрытии брюшной полости обнаружили, что в рану предлежал плодный пузырь, через который визуализировался живой плод. При осмотре органов малого таза выявили, что тело матки чуть больше нормальной величины, обычной окраски, отклонено к лону. Слева придатки без видимых изменений. Из области правого маточного ребра уходя в полость малого таза определялась плацента толщиной до 6–7 см, неравномерной окраски. При ревизии плаценты подтвердили ее распространенность тотально по всей заднебоковой поверхности брюшной стенки. Плацента полностью включала в свой состав общие подвздошные артерии и вены, поясничные артерии с обеих сторон, верхне- и нижне- брыжеечные артерии. После осмотра был вскрыт плодный пузырь, медленно эвакуировано до 300–350 мл светлых околоплодных вод. Отверстие в оболочках было расширено, за головной конец извлечен недоношенный живой плод женского пола, по шкале Апгар 5 баллов на 1-й минуте, 6 баллов на 5-й минуте, массой 2040 г. Остаток пуповины был перевязан в 3 см от основания капроновой лигатурой. После этого в полость амниона ввели дренаж и восстановили его целостность. При проведении ревизии брюшной полости другой патологии не выявили. В малый таз был установлен дренаж. По данным бактериологического исследования из брюшной полости и околоплодных вод роста микроорганизмов не обнаружили. По результатам гистологического исследования плодных оболочек был выявлен серозный амнионит. Брюшную полость осушили, кровотечения не было. Переднюю брюшную стенку ушили наглухо отдельными капроновыми швами. Общая кровопотеря составила 50 мл.
Новорожденный наблюдался в условиях отделения реанимации и интенсивной терапии в течение 6 дней, из них в течение 4 суток проводилась искусственная вентиляция легких. Ребенка выписали из отделения патологии новорожденных ГБУЗ ОПЦ на 46-е сутки жизни в удовлетворительном состоянии.
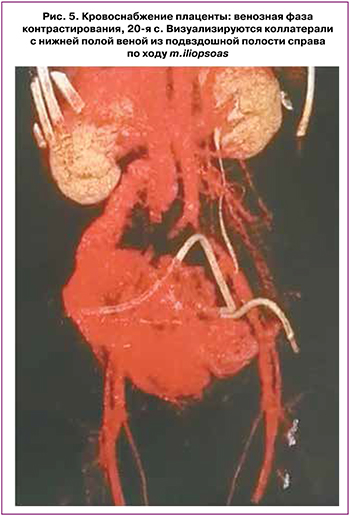
Лечение и наблюдение в первые 4 дня послеоперационного периода проводилось в отделение реанимации и интенсивной терапии. На 1-е сутки после операции родильнице выполнена мультиспиральная компьютерная томография (МСКТ) малого таза (рис. 4), МСК-АГ инфраренального отдела аорты и подвздошных сосудов (рис. 5). По данным исследования размер плаценты составлял 195×121×90 мм. Были выявлены артериальные ветви, питающие сосудистую сеть плаценты, отходящие от правой наружной подвздошной артерии, от внутренних подвздошных артерий с обеих сторон (маточные артерии). Не исключалось питание плаценты из правой яичниковой артерии (рис. 5). На 1-е сутки после операции уровень общего β-ХГЧ > 15 000 мЕд/мл, прогестерона > 40 нг/мл. По результатам телемедицинского консилиума было принято решение о выжидательной тактике с контролем уровня общего β-ХГЧ, прогестерона и повторным МСКТ малого таза на 42-й день послеоперационного послеродового периода, для оценки процесса аутолиза плаценты.
На 5-е сутки после родов пациентка была переведена в гинекологическое отделение. Отделяемое по дренажу отмечали в течение первых 4 дней постоперационного периода. Объем отделяемого был равен 30 мл в сутки. Дренаж удалили на 8-е сутки, швы сняли на 12-е сутки после операции.
По данным УЗИ органов малого таза на 4-е сутки послеоперационного периода размер плаценты составлял 202×92×124 мм. При цветовом доплеровском картировании была отмечена значительная гиперваскуляризация плаценты и прослеживалась связь с подвздошными сосудами.
На 42-е сутки после операции была проведена повторная МСКТ органов малого таза и подвздошных сосудов, по результатам которого выявили уменьшение размеров плаценты до 109×93×148 мм, а также уменьшение соотношения тканного и жидкостного компонентов плаценты, вероятно счет дегенеративных изменений. По данным УЗИ органов малого таза на 42-е сутки после операции размеры плаценты уменьшились до 164×95×157 мм. Структура и контуры плаценты остались без изменений, однако в ее структуре определялся вытянутой формы анэхогенный компонент размерами 92×58 мм, с эхогенной взвесью (плодный пузырь), кровоток в нем отсутствовал. На 42-е сутки уровень общего β-ХГЧ составлял 631,75 мЕд/мл, уровень прогестерона – 15,9 нг/мл.
Учитывая отсутствие жалоб у пациентки, наличие данных об уменьшении размеров плаценты, снижение уровней общего β-ХГЧ и прогестерона, высокий риск развития неконтролируемого кровотечения при отделении плаценты было принято решение не проводить хирургическую операцию с целью удаления плацентарной ткани. Пациентку выписали домой без жалоб на 48-е сутки послеоперационного периода. При выписке уровень общего β-ХГЧ составил 167,91 мЕд/мл, прогестерона – 7,04 нг/мл.
После выписки наблюдение за женщиной проводилось на базе поликлиники ГБУЗ ЧОКБ. В ходе периодических осмотров контролировали уровень β-ХГЧ и выполняли повторные УЗИ и МСКТ органов малого таза. На 77-е сутки послеоперационного периода проведено УЗИ органов малого таза. Размеры плаценты составляли 149×81×135 мм. Структура и контуры плаценты остались без изменений. Уровень общего β-ХГЧ на 77-й день после операции составил менее 1,2 мЕД/мл и в дальнейшем не контролировался.
Через 9 месяцев после операции по данным МСКТ органов малого таза и подвздошных сосудов была выявлена положительная динамика: размеры плаценты уменьшились до 43×42×28 мм, отмечалось еще более выраженное уменьшение отношения тканевого и жидкостного компонентов. При ангиографии отметили отдельные мелкие артериальные ветви, питающие сосудистую сеть плаценты, отходящие от правой наружной и внутренних подвздошных артерий. В те же сроки по результатам УЗИ органов малого таза было выявлено уменьшение размеров плаценты до 58×32 мм. Структура и контуры плаценты остались без изменений, однако было отмечено уменьшение размеров остаточной полости плодного пузыря до 37×25 мм. Ребенок здоров, развивается в соответствии с возрастом. В настоящее время продолжается наблюдение пациентки в поликлинике ГБУЗ ЧОКБ.
Обсуждение
Брюшная беременность сопровождается высокой частотой осложнений и высоким риском в отношении жизни матери и плода. Вероятность развития осложнений увеличивается со сроком гестации. Однако возможно вынашивание беременности с положительным исходом как для матери, так и для плода. Основная опасность развития плаценты в брюшной полости заключается в ее инвазии в сосудистое русло забрюшинного пространства, прилежащие органы, что может сопровождаться эрозией сосудов и привести к развитию внутрибрюшного кровотечения. Были описаны случаи локализации плаценты в области Дугласова пространства, боковой стенки таза, петель кишечника, широкой связки матки, сальника и селезенки [20].
На данном этапе не разработана единая тактика ведения пациенток с данной патологией в связи с эксклюзивностью случаев. При выявлении брюшной беременности обычно принято проведение экстренного оперативного лечения сразу после установления диагноза, особенно на сроке до 22 недель беременности. Однако в исключительных случаях, когда плод достиг жизнеспособности, пациентка бездетна и заинтересована в пролонгировании беременности, можно отложить родоразрешение на несколько недель при условии постоянного наблюдения за беременной в стационаре, регулярной оценки состояния роста и развития плода, а также количества околоплодных вод [10, 14, 17, 18]. Был описан клинический случай пролонгирования брюшной беременности до 32 недель при постановке диагноза только на сроке 22 недель. В ходе оперативного родоразрешения плаценту вынужденно оставили в брюшной полости. Через год после родов по результатам УЗИ органов малого таза выявили полный аутолиз плаценты [17].
Остается открытым вопрос о тактике в отношении плаценты. На сроках до 22 недель целесообразно удаление плаценты. Это обусловлено ее малыми размерами, расположением в пределах одной анатомической области или органа. На поздних сроках беременности вопрос об удалении плаценты должен решаться в зависимости от ее расположения в брюшной полости и инвазии в область крупных сосудистых стволов, когда источник кровоснабжения не может быть точно определен и безопасно лигирован [14, 18]. В случаях брюшной беременности целесообразно проведение МРТ в предоперационном периоде с целью обнаружения плаценты и места ее прикрепления в брюшной полости. Для обнаружения источника кровоснабжения плаценты используется ангиография [14, 18]. Имеются сведения, что при попытках удаления плаценты в 40% случаев возникают осложнения, самым частым из которых является неконтролируемое кровотечение [16]. В 34% случаев плацента не удаляется. При этом в 12,5% случаев требуется повторная лапаротомия в связи с развитием осложнений, связанных с оставленной плацентой [10]. Резорбция плаценты – длительный процесс, который может занимать до 5,5 лет [21]. При оставлении плаценты в брюшной полости существуют методики ускорения аутолиза плаценты с использованием метотрексата и эмболизации плаценты [16, 17, 22]. Однако данные методы были дискредитированы в связи с высокой частотой инфекционных осложнений, связанных с ускоренным некрозом плаценты [10, 14, 18, 22].
В случае брюшной беременности врач сталкивается с проблемой выбора тактики дальнейшего ведения пациентки, ведь любое принятое решение будет нестандартным и не может гарантировать безопасность матери и плода. Если необходимость родоразрешения в нашем случае была очевидна, то дальнейшая тактика в отношении плаценты вызывала вопросы. Обсуждалось проведение процедуры суперселективной эмболизации коллатералей и основных питающих стволов. Однако, учитывая томографическую картину обильной васкуляризации плаценты сохранялся высоких риск осложнений со стороны тазовых органов, что привело к решению в пользу выжидательной тактики. Принятое решение об отказе от удаления плаценты также оказалось верным. Тем не менее, это не может быть единственным правильным решением. Решение об удалении плаценты с привлечением мультидисциплинарной бригады (абдоминальных хирургов, рентгенэндоваскулярных хирургов, сосудистых хирургов, урологов, гинекологов и других специалистов) является вариантом выбора, но сопряжено с прогнозируемым риском развития массивной кровопотери, диссеминированного внутрисосудистого свертывания, необходимостью выполнения резекционных вмешательств на любом заинтересованном органе брюшной полости, проведением массивной гемотрансфузии.
Заключение
Тактика ведения внутрибрюшной беременности должна обсуждаться коллегиально с привлечением мультидисциплинарной бригады с учетом мнения специалистов других клиник, головных учреждений акушерства и гинекологии, имеющих опыт ведения пациенток с данной патологией беременности.



