Преждевременные роды и рождение недоношенного ребенка являются серьезным стрессом как для матери, так и для семьи в целом [1–3]. Наиболее остро проблемы проявляются при рождении экстремально недоношенного новорожденного в сроке сверхранних преждевременных родов (СПР) – от 22 до 28 недель. Связано это с высоким уровнем мертворождаемости в эти сроки, в случае рождения живого новорожденного – с сомнительным прогнозом как для его жизни, так и для последующего здоровья [4–7].
В России наиболее остро эта проблема встала после утверждения приказа Министерства здравоохранения и социального развития РФ от 27 декабря 2011 г. №1687н «О медицинских критериях рождения, форме документа о рождении и порядке ее выдачи» (ред. от 16 января 2013 г. N 7н) [3]. В течение четырех лет работы, с учетом новых критериев живорождения, усилия всей службы родовспоможения и детства сосредоточены на поиске путей улучшения перинатальных исходов при СПР и выхаживания детей с экстремально низкой массой тела (ЭНМТ) [8, 9].
При этом следует отметить, что помимо клинических аспектов, прерывание беременности в сроке от 22 до 28 недель влечет за собой комплекс психологических проблем для семьи. Матери детей с ЭНМТ являются группой риска по развитию депрессивных состояний в послеродовом периоде, что не способствует выхаживанию экстремально-недоношенного младенца [10, 11]. Роль психологического благополучия матери и семьи в целом для успеха выхаживания новорожденного несомненна и неоспорима [12–14]. Психологическим аспектам СПР на данном этапе уделяется крайне мало внимания [15–17]. До 2012 года отношение медицинской общественности к прерыванию беременности в этом сроке как к позднему выкидышу предопределило отсутствие внимания к проведению комплекса реабилитационных мероприятий для родильниц, включая психологическую составляющую.
За рубежом, где отношение к СПР формировалось в течение как минимум двух последних десятилетий, психологическая поддержка женщине и семьи после рождения экстремально недоношенного новорожденного считается нормой, публикуются рекомендации по ее проведению и участию перинатальных психологов в реабилитационных мероприятиях [1, 14, 18].
Поэтому необходимо изучить особенности психологического состояния матери и разработать тактику по выявлению нарушений психологического состояния начиная с первых дней после родов. На основании этих результатов возможна выработка стратегии оптимальной психологической и медицинской поддержки семьи, что улучшит результаты выхаживания экстремально недоношенных новорожденных.
Цель исследования: комплексное исследование психоэмоционального состояния матери в динамике послеродового периода после СПР.
 Материал и методы исследования
Материал и методы исследования
Было проведено комплексное психологическое исследование по типу «копия-пара» (случай-контроль). Основную группу составили 23 женщины после СПР.
Критерии включения: родоразрешение в сроке от 22 до 28 недель, живорождение, согласие на участие в исследовании в послеродовом периоде.
Критерии исключения: мертворождение в этом сроке. Контрольную группу составили 23 пациентки после срочных родов, также родоразрешившиеся живыми детьми в сроке после 37 полных недель гестации, давшие согласие на участие в исследовании. Обследование проводилось в динамике послеродового периода – на 3–5-е и 30-е сутки. Первый этап проводился в условиях стационара, второй этап – в основном в условиях стационара детской клиники (основная группа); пациентки контрольной группы и пациентки основной группы, чьи дети к тому моменту умерли (n=4) приглашались для проведения обследования на 30-е сутки в консультативно-диагностическом отделении ФГБУ Уральский НИИ ОММ.
Применялись следующие методы исследования:
- Клиническое интервью по выявлению наиболее значимых проблем психологической адаптации матерей. В процессе исследования по результатам клинического интервью перинатальный психолог отмечал наиболее значимые проблемы в психологической адаптации женщин.
- Исследование уровня тревоги по шкале Гамильтона (HARS) [19]. В процессе проведения полуструктурированного интервью психолог собирал анамнестические сведения и фиксировал в поведении невербальные проявления исследуемых психопатологических феноменов. Интерпретация результатов проводилась при подсчете баллов по следующей схеме: значения в 17 баллов и менее свидетельствовали об отсутствии тревоги, 18–24 балла – о средней выраженности тревожного расстройства, 25 баллов и выше – о высокой степени тревоги.
- Определение уровня депрессии по шкале Гамильтона (HRDS), которая заполнялась психологом в ходе полуструктурированного клинического интервью с пациентками. Особенности применения этой методики состояли в том, что пациенткам предоставлялось достаточно времени для подробного ответа на вопрос, но при этом не позволялось отклоняться от темы. Число прямых вопросов сведено к минимуму, задавались они различными способами, варианты комбинировались с утвердительными или отрицательными ответами. При необходимости психолог получал дополнительную информацию от родственников пациента, медицинского персонала. Интерпретация результатов проводилась по суммированию баллов первых 17 пунктов шкалы по следующей схеме: 0–7 – норма; 8–13 – легкое депрессивное расстройство; 14–18 – депрессивное расстройство средней степени тяжести; 19–22 – депрессивное расстройство тяжелой степени; более 23 – депрессивное расстройство крайне тяжелой степени. Все психологические исследования проводились перинатальным психологом ФГБУ Уральский НИИ ОММ.
Основные вычисления и статистическая обработка полученных данных производилась с помощью пакета прикладных программ SPSS, версия 17. Достоверность межгрупповых различий оценивалась с помощью двухвыборочного t-теста при 5% (р<0,05) и 1% (р<0,01) уровне значимости.
 Результаты исследования и их обсуждение
Результаты исследования и их обсуждение
Средний возраст пациенток основной группы составил 31,9±0,95 года, средний возраст пациенток контрольной группы – 30,8±1,1 года (p>0,05). Все обследуемые женщины состояли в браке (законном или длительном гражданском). Жительницы города составили 82,6% в основной группе и 86,9% в группе контроля, жительницы села – соответственно 17,4% в основной и 13,1% в группе контроля (p>0,05). Все беременности были желанные, и женщины состояли на диспансерном учете с первого триместра гестации.
Средний срок родоразрешения пациенток основной группы составил 26,8±0,28 недель (min – 241/7 недель, max – 276/7 недель), средний срок родов у пациенток группы контроля составил 39,4±0,1 недель. Средняя масса новорожденных в основной группе составила 924,3±50,0 г (min – 510 г, max – 1380 г), в группе контроля – 3482,6±78,2 г.
Причины родоразрешения в сроке СПР у пациенток основной группы были различными. У 47,8% пациенток имел место преждевременный разрыв плодных оболочек. При этом во всех случаях предпринималась консервативно-выжидательная тактика или ее попытки. Следует отметить, что минимальный безводный промежуток составил 28 часов, максимальный – 11 суток 8 часов 15 мин. У 45,5% женщин причиной родоразрешения явилась развившаяся клиника хориоамнионита, несмотря на назначенную во всех случаях антибактериальную терапию.
У 21,7% пациенток основной группы причиной родоразрешения в столь раннем сроке, явилась тяжелая преэклампсия. В 8,7% случаях СПР начались с клиники прогрессирующей отслойки плаценты; в 8,7% случаев родоразрешение было предпринято в связи с декомпенсацией тяжелой фетоплацентарной недостаточности и критическим состоянием плода. У 13% пациенток СПР начинались самостоятельно без какой-либо очевидной причины – идиопатические СПР. Однако при анализе динамики состояния новорожденного в дальнейшем можно констатировать, что причиной СПР в этих случаях была внутриматочная инфекция.
В основной группе отмечена высокая частота многоплодия – пять пациенток (21,7%) родоразрешились двойней, из них три – после проведения вспомогательных репродуктивных технологий (60%).
В контрольной группе пациенток с многоплодием не было (поскольку, как правило, они родоразрешаются в более раннем сроке). Более половины пациенток в сроке СПР родоразрешались путем операции кесарева сечения – 14 из 23 или 60,9%, тогда как в группе контроля – 26% пациенток.
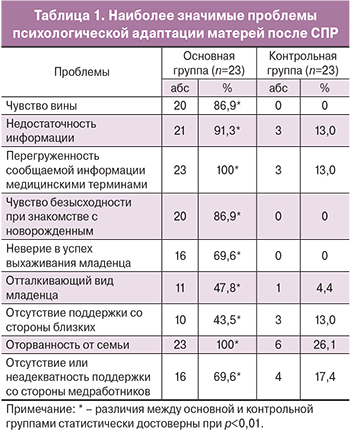
В психологическом блоке работы с данными пациентками было установлено следующее: в результате клинического интервью на 3–5-е сутки после СПР выявлены наиболее значимые проблемы психологической адаптации матерей после СПР (табл. 1). Это прежде всего чувство вины, связанное с неблагополучным с их точки зрения исходом, несоответствие произошедшего исхода их ожиданиям, что отмечено в 86,9% случаев. 91,3% матерей отмечали недостаточность информации. Следует отметить, что 13% матерей контрольной группы также отметили этот фактор. Крайне значимой проблемой для матерей после СПР оказалась перегруженность получаемой информации медицинскими терминами, непонятными неподготовленным, зачастую далеким от медицины людям – это в 100% отмечено в основной группе и в 13% в контроле.
При знакомстве с новорожденным, находящимся в отделении реанимации, у матерей после СПР возникало чувство безысходности (в 86,9%), неверие в успех выхаживания такого младенца было отмечено в 69,6%. Почти в половине случаев (47,8%) матери отметили, что их пугал «отталкивающий» вид младенца, находящегося в инкубаторе в окружении трубок, следящей аппаратуры. Почти в половине случаев (43,5%) отмечено отсутствие поддержки со стороны близких; вместе с тем, семьи были готовы бороться за жизнь и здоровье такого младенца. При этом 100% женщин отметили оторванность от семьи в этой ситуации. Следует отметить, что в группе контроля также в 26,1% женщин отметили оторванность от семьи на 3–5-е сутки после родов. Крайне значимой проблемой для пациенток явилась неадекватная поддержка со стороны медицинских работников – в основной группе этот фактор отметили 69,6%, в контрольной – 17,4%. Поэтому все пациентки были заинтересованы в психологической поддержке профессионального перинатального психолога и благосклонно отнеслись к проведению дальнейшего исследования.

Шкала тревоги Гамильтона является «золотым стандартом» клинических научных исследований, так как позволяет достоверно оценить выраженность тревожных расстройств в широком диапазоне [19].
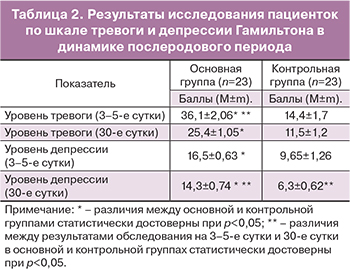
При объективной оценке уровня тревоги по шкале HARS симптомы клинически значимой тревоги зарегистрированы у женщин основной группы значимо чаще – средние баллы по этой шкале на 3–5-е сутки почти в три раза выше, чем у женщин после срочных родов. Эта тенденция сохраняется и в динамике – к 30-м суткам после родов. Хотя к 30-м суткам уровень тревоги у родильниц после СПР снизился в 1,4 раза, он по-прежнему оставался высоким. Это свидетельствует о значимости проблем, связанных с выхаживанием экстремально-недоношенного младенца, которые к 30-м сутками еще далеки от разрешения (табл. 2).
На суммарном уровне тревоги отразилось то, что у четырех пациенток основной группы (17,4%) новорожденные умерли в неонатальном периоде (один из двойни и три из одноплодной беременности). Безусловно, в такой ситуации симптомы тревоги и депрессии у пациенток не купируются, а прогрессируют.
У родильниц после срочных родов уровень тревоги по шкале HARS значимо ниже как на 3–5-е, так и на 30-е сутки.
Основные отличия по результатам тестирования по шкале тревоги Гамильтона отражены на рис. 1.
Глубина уровня тревоги в динамике после СПР сглаживается, пациенток с высоким уровнем становится вполовину меньше, но ни у одной из пациенток основной группы к 30-м суткам не отмечено отсутствие тревоги. Это обусловлено выхаживанием экстремально-недоношенного малыша, длительностью психологической адаптации к прогнозу, который на этом этапе, как правило, еще неопределенный.
Еще более серьезную картину демонстрирует исследование уровня депрессии по шкале HRSD. Во время обследования чаще всего обнаруживались следующие симптомы депрессии: тревога (которая сопровождается сердцебиением, головной болью, чувством паники, навязчивыми действиями); субъективное чувство печали и грусти; отсутствие сил; плаксивость; бессонница; нарушения аппетита, подавленное настроение, чувство одиночества, идеи самоуничижения. У большинства пациенток после СПР в динамике повторялась тема угрызений совести, которая выражается в восприятии себя как «плохой матери» и в чувстве стыда.
Средний уровень баллов по шкале депрессии как на 3–5-е сутки, так и на 30-е сутки после родов значимо выше у пациенток после СПР, чем у пациенток после срочных родов: на 3–5-е сутки – в 1,7 раза, а на 30-е сутки – в 2,3 раза (рис. 2).
При изучении уровня депрессии выявлено, что у трети женщин (28,6%) после СПР как на 3–5-е, так и на 30-е сутки после родов проявляются симптомы тяжелой послеродовой депрессии, в динамике число таких пациенток не уменьшилось. У 61,9% пациенток после СПР отмечена клиника среднетяжелой депрессии, у 9,5% – легкой. В динамике психологическое состояние пациенток со среднетяжелой депрессией несколько улучшилось, часть их продемонстрировала легкую степень. Однако нормы, в отличие от пациенток контрольной группы, не выявлено ни в одном случае (у женщин после срочных родов норма регистрировалась в 30% на 3–5-е сутки, а на 30-е сутки – в 85%). Обращает на себя внимание наличие на 3–5-е сутки у одной пациентки после срочных родов клиники крайне тяжелой депрессии. Благодаря работе перинатального психолога эту пациентку удалось своевременно выявить и справиться без медикаментозных вмешательств, проведя психокоррекционную работу.
К 30-м суткам послеродового периода симптоматика у пациентки нивелировалась и соответствовала уровню среднетяжелой депрессии по шкале Гамильтона. Во всех рассматриваемых случаях регистрировалось сочетание депрессии с проявлениями тревоги. Изолированных депрессивных нарушений у пациенток выявлено не было.
Учитывая полученные нами данные, на базе ФГБУ Уральский НИИ ОММ в режиме пилотного проекта начала работу школа адаптации матерей и членов семьи после СПР. Цели и задачи школы – адекватная психолого-педагогическая поддержка матерей, у которых родились экстремально недоношенные дети. В школе организовано проведение тренингов, профилактических и мотивационных бесед с матерями.
Заключение
Таким образом, пациентки после СПР являются группой риска по развитию послеродовой депрессии, что диктует необходимость проведения психологической работы для адаптации женщин в первые 30 суток после родов. Необходимо предусмотреть разработку и проведение тренингов для персонала послеродовых и неонатальных клиник с целью обеспечения максимально доверительного и доброжелательного контакта с семьями после СПР, именно это отражалось в запросах пациенток и членов их семей.
Учитывая психологические особенности как пациенток, так и членов семьи, с первых дней после СПР должна проводиться как индивидуальная, так и групповая работа по психологической реабилитации и коррекции. При ведении пациенток после СПР в послеродовом периоде необходимо предусмотреть их выхаживание в изолированном блоке палат (отдельно от женщин, находящихся на совместном пребывании с новорожденными детьми). В этот блок должны свободно допускаться члены семьи пациенток. Необходимо поощрять семейные посещения отделения реанимации и интенсивной терапии новорожденных. При выписке женщины из родильного дома, если новорожденный еще на первом этапе выхаживания, женщины должны находиться в территориально приближенных к этому отделению материнских комнатах, а после перевода экстремально-недоношенного новорожденного на второй этап выхаживания для всех матерей необходимо совместное пребывание с новорожденным и свободное посещение членов их семьи. Индивидуальные и групповые занятия, направленные на психологическую поддержку семьи, целесообразно продолжать в течение всего периода реабилитации матери и выхаживании младенца.



