В России примерно 10% прерываний беременности происходит в сроках свыше 9 недель, которые выполняются преимущественно хирургическим способом, и около 5% – во втором триместре (13–22 нед) [1]. Недостаточное расширение шейки матки является сильным предиктором осложнений хирургического завершения беременности [2], включая перфорацию матки (в первом триместре – 0,01–1%, во втором – 0,2–0,3%, разрыв шейки матки – 0–1%) [3]. Отмечено увеличение риска преждевременных родов на 25% при последующей беременности, если при аборте имелась необходимость в расширении шейки матки более 10 мм, и если предварительно не использовались средства для ее подготовки [4].
По данным ВОЗ в развитых странах до 25% срочных родов проводятся в настоящее время с индукцией родов. В развивающихся странах доля таких родов, как правило, ниже, и в России она составляет около 5% [1]. Успех процедуры зависит от начальной степени готовности шейки матки к родам и используемых методов для ее созревания. Адекватная подготовка беременных к родам позволяет рассчитывать на самостоятельное начало родовой деятельности и значительно снизить акушерский травматизм [5].
Подготовка шейки матки перед хирургическим абортом
В обзоре R.H. Allen с соавт. отмечается, что подготовку шейки матки перед хирургическим абортом следует проводить всем пациенткам с 12–14-недельными сроками беременности и выше. В первом триместре она рекомендуется для подростков и женщин с ригидной или деформированной шейкой матки [6]. Для этой цели используются осмотические расширители (палочки ламинарии, дилапан), фармакологические средства (мифепристон, мизопростол) или их комбинация.
Дилапан и палочки ламинарии являются осмотическими расширителями, которые представляют собой дегидратированные стержни, которые при размещении в цервикальном канале поглощают жидкость и медленно расширяются, что оказывает радиальное давление на цервикальный канал. Помимо физического воздействия это вызывает синтез простагландина, который размягчает шейку матки и облегчает последующее механическое ее расширение (при необходимости) [7].
Дилапан изготовлен из гидрогеля на основе aquacryl. По сравнению с ламинарией дилапан быстрее набухает до 3–4-кратного первоначального диаметра in situ и позволяет достичь расширения цервикального канала в более короткие сроки. В табл. 1 приведены особенности осмотических расширителей.
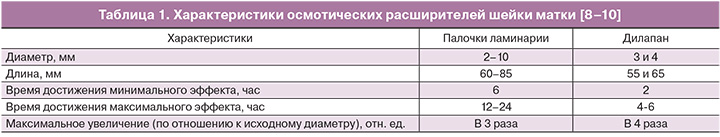
Для достижения максимальной дилатации с помощью палочек ламинарии требуется 12–24 ч. Один расширитель дилапан диаметром 4 мм может привести к 7,8–10 мм или 10–11,2 мм расширения в течение 2 или 4 часов соответственно и до 12,7–14,6 мм – через 24 часа [8–10].
Мизопростол, аналог простагландина Е1, считается безопасным и эффективным, однако с его помощью достигается меньший объем расширения, по сравнению с осмотическими средствами [11], что увеличивает риск неадекватной дилатации, хотя редко приводит к неудачному аборту [10, 12–14]. В серии более 2200 процедур дилатации и эвакуации (ДиЭ) затрудненное или неадекватное расширение отмечено у 2% женщин после введения осмотического расширителя и у 18% – при использовании мизопростола [15]. Для сокращения времени подготовки шейки матки дилапан является предпочтительным, так как он действует быстрее [9, 10, 13].
Когда мизопростол (600 мкг орально или 800 мкг вагинально) сравнивали с мифепристоном (200 мг за 24 часа до процедуры), то мизопростол показал более низкую эффективность [16].
Сравнение использования ламинарии, помещенной на ночь, и 400 мкг мизопростола, используемого вагинально, за 3–4 ч до ДиЭ на сроке беременности 13–16 недель [17] показало, что большинство пациенток предпочитали однодневный режим. Однако удовлетворенность хирургов была ниже при использовании мизопростола (95 против 37% соответственно), и чаще приходилось прибегать к дополнительному механическому расширению шейки матки (80 против 21%).
В исследовании, изучавшем схемы «одного дня», 400 мкг мизопростола, помещенного буккально, сравнивали с дилапаном, введенном за 3–4 часа до хирургического аборта на 12–15 неделе беременности [13]. Степень дилатации была одинакова, однако после использования дилапана последующее механическое расширение было легче.
Описывается опыт с приемом нескольких доз мизопростола в 13–22 недель [18]. Мизопростол 400 мкг (13–17 недель) и 200 мкг (18–22 недели) вводили вагинально каждые 12 ч. Дозу удваивали после введения двух доз, если не было эффекта. Средняя общая доза мизопростола составила 1468,8 мкг. Эффективность достигла 98% при среднем времени индукции – 2,3 дня.
Мифепристон может быть альтернативой другим средствам, так как он превосходит действие ламинарий и не связан с дискомфортом, характерным при их введении, и побочными эффектами простагландинов, однако при его использовании требуется многодневный протокол [19, 20].
Оценена эффективность введения мифепристона за 48 часов до приема 600 мкг мизопростола (сублингвально или вагинально в день ДиЭ) в сроках 12–20 недель беременности [21]. Субъекты, получавшие мифепристон, имели лучшие показатели готовности шейки матки, при необходимости механического расширения процедура протекала легче, а процесс опорожнения полости матки занимал меньше времени. Предварительное введение мифепристона повышало частоту спонтанного выкидыша по сравнению с мизопростолом в пять раз (6,2 против 1,3%).
В некоторых случаях используется больше осмотических расширителей, например, среди подростков, нерожавших или женщин с рубцами на шейке матки. Рекомендуется также увеличить количество расширителей с увеличением гестационного срока. По сравнению с палочками ламинарии требуется в половину меньше стержней дилапана из-за бóльшего расширения шейки матки [22]. Рекомендуется два стержня при 13–15-недельной беременности, три – в 16–18 недель и четыре – в 18 недель и более (хотя для такой рекомендации было мало доказательств). После 18 недель рекомендуется введение дилапана на ночь [10]. Но и один стержень, введенный за 3–4 часа до ДиЭ, может быть достаточным до 18 недель [23].
Эффективны методы, сочетающие осмотические расширители и мизопростол, благодаря кратчайшему времени для получения эффекта (от 2 до 4 часов). Возможность выполнения процедуры за один день в сроках 18–22 недель была показана R. Lyus с соавт., которые использовали 3 стержня дилапана и 400 мкг мизопростола. Среднее время подготовки шейки матки составляло 3 ч 40 мин, а среднее время процедуры – 10 мин [24].
Российский опыт применения дилапана в сочетании с мифепристоном и мизопростолом для прерывания беременности в сроках до 18 недель свидетельствует об эффективности, не уступающей стандартным схемам медикаментозного аборта в этих сроках, с уменьшением продолжительности процедуры (16,7±2,6 против 30,3±3,4 часов соответственно) и койко-дней, проведенных в стационаре (2 против 5 дней соответственно) [25].
Успешное использование дилапана продемонстрировано среди женщин с антенатальной гибелью плода и тяжелой соматической патологией, которым было противопоказано применение медикаментозных средств. Показано, что дилапан не только вызывает расширение цервикального канала, но и самостоятельно приводит к индуцированному выкидышу [26].
Подготовка шейки матки в сроках 17–22 недель требует бóльшего количества времени, иногда 2–3 дня (с заменой дилататоров). Сравнение дилапана с ламинариями показало, что адекватное расширение шейки матки на 2-й день было достигнуто у 98 и 56% женщин соответственно. Возможность выполнения ДиЭ через 3–4 часа после повторного введения расширителей на второй день была у 62,3 и 9,3% соответственно [27].
Осложнения от использования осмотических расширителей встречаются редко. Риски включают боль [11], вазовагальные реакции [28], кровотечение, неадекватное расширение шейки матки, перфорирование шейки матки, разрыв плодных оболочек [28]. Сообщалось об аллергических реакциях и анафилаксии после введения палочек ламинарии, но не синтетических расширителей [29, 30]. Поскольку ламинарии представляют собой высушенные морские водоросли, пациенты с аллергией на морепродукты могут иметь аллергический ответ. Проспективное когортное исследование более чем 11 000 процедур дилатации и кюретажа во втором триместре продемонстрировало защитный эффект осмотических расширителей – уровень разрывов шейки матки у пациенток между 18 и 20 неделями снизился с 5 до 1,6% при использовании в течение 5–24 ч [31].
Имеются сведения о случаях бактериемии и токсического шока после введения ламинарии [28, 32]. Инструкция рекомендует применять антибиотики широкого спектра действия во время введения ламинарии из-за возможного риска инфицирования, однако, для дилапана такая рекомендация отсутствует. Нет противопоказаний к введению осмотических расширителей после разрыва плодных оболочек, однако инструкция гласит, что их не следует вводить в случае инфекции половых путей [9] .
Осмотические расширители не противопоказаны пациентам с предлежанием плаценты. Кровотечение не отмечалось во время или после их введения в двух сериях наблюдений [33], и не было никакой разницы в частоте инфекции и продолжительности процедуры.
Таким образом, научные данные высокой и средней степени доказательности свидетельствуют, что подготовка шейки матки перед хирургическим прерыванием беременности является эффективной мерой для снижения риска травмы матки и шейки матки и должна применяться у всех женщин при сроках более 12 недель, а также в ранние сроки – у первобеременных и женщин с ригидной или деформированнолй шейкой. Определены преимущества осмотических расширителей перед мифепристоном или мизопростолом в отношении эффективности, дилапана перед палочками ламинарии – в протоколах расширения шейки матки «одного дня» и использования мизопростола в дополнение к осмотическим расширителям, когда имеется деформация шейки матки или в сроках гестации более 16 недель.
Подготовка шейки матки перед индукцией родов
Первыми для этой цели были разработаны механические методы (катетеры Foley и Atad, осмотические расширители). Кроме описанных выше механизмов созревания шейки матки при их использовании имеет место нейроэндокринный Фергюсон-рефлекс, способствующий началу схваток [34]. В течение последних десятилетий механические методы были частично заменены медикаментозными средствами, однако они никогда полностью не исключались из практики, поскольку их преимущества включают доступность, меньшую частоту побочных эффектов и экономичность.
В систематическом обзоре 71 исследования (9722 женщины), опубликованном в базе Кокрейна, M. Jozwiak с соавт. сравнили эффективность и частоту нежелательных явлений при использовании механических и медикаментозных методов подготовки шейки матки к родам [35], краткие результаты которых приводятся ниже. Механические методы рассматривались в совокупности и включали : (1) введение палочек ламинарии или дилапана в цервикальный канал; (2) введение катетера во внеамниотическое пространство с тягой или без нее; (3) использование катетера для инъекций жидкостей во внеамниотическое пространство.
Механические методы против плацебо или без лечения (7 исследований, 464 участниц – 7/464). Вагинальные роды продолжительностью более 24 ч встречались у 69 против 77% пациенток соответственно (ОР=0,90; 95% ДИ: 0,64–1,26) (1/48). Не отмечено увеличения риска кесарева сечения – по 34% в обеих группах (ОР=1,00; 95% ДИ: 0,76–1,30) (6/416). Не было свидетельств риска инфекционной заболеваемости.
Механические методы против интравагинального введения простагландинов (17/1894). У большего количества женщин продолжительность родов составила более 24 часов в группе механических методов (ОР не приводится) (3/586). В подгруппе женщин с многоплодной беременностью разница была существенной (29 против 7% соответственно) (ОР=4,38; 95% ДИ: 1,74–10,98) (1/147). Случаев гиперстимуляции с изменениями и без изменений сердцебиения плода (СбП) было меньше (0% против 5%; ОР=0,16; 95% ДИ: 0,06–0,39) (8/1203) и (ОР=0,37; 95% ДИ: 0,12–1,11) (11/1152) соответственно. Риск кесарева сечения был сопоставим (26% против 23% соответственно; ОР=1,07; 95% ДИ: 0,91–1,25) (17/1894). Риск оперативных вагинальных родов был ниже при использовании механических методов (21% против 27%; ОР=0,79; 95% ДИ: 0,64–0,98) (7/1097).
Механические методы против интраамнионального введения простагландинов (14/1784). Данные о продолжительности родов свыше 24 часов имели противоречивые результаты (ОР=0,58, 95% ДИ: 0,34–0,99 и ОР=1,70; 95% ДИ: 1,15–2,51) (2/200). Отмечено статистически незначимое снижение риска гиперстимуляции с изменениями СбП (0% против 1% соответственно; ОР=0,21, 95% ДИ: 0,04-1,20) (6/797). Частота кесарева сечения была сопоставима (27% против 25% соответственно; ОР=1,07; 95% ДИ: 0,92–1,25) (14/1784). Не было отличий в частоте серьезной материнской заболеваемости (один случай в группе с простагландином E2) или неонатальной заболеваемости (два – в группе механических методов и один – с простагландином E2).
Механические методы против мизопростола (вагинально) (12/2231). Продолжительность родов более 24 часов существенно не различалась (38 против 33%; ОР=1,17; 95% ДИ: 0,94–1,44) (4/594). Риск гиперстимуляции с изменениями СбП был ниже с применением механических методов (2 против 7%; ОР=0,29; 95% ДИ: 0,16–0,51) (7/1268), а также – без СбП (7 против 19%; ОР=0,35; 95% ДИ: 0,24–0,53) (5/680). Риск кесарева сечения был сопоставим (ОР=1,01; 95% ДИ: 0,86–1,19) (9/1588), но увеличивался при внеамниотической инфузии простагландина (ОР=1,53; 95% ДИ: 1,05–2,24) (2/371). Серьезная материнская заболеваемость встречалась редко (по одному случаю в каждой группе), о заболеваемости новорожденных не сообщалось.
Механические методы против мизопростола (перорально) (1/151). Риск кесарева сечения был сходным (14 против 12%, ОР=1,14; 95% ДИ: 0,50–2,60). Другие первичные результаты были не доступны.
Механические методы против окситоцина (5/398). Риск гиперстимуляции с СбП не различался (0 против 2%; ОР=0,20; 95% ДИ: 1,01–4,11) (1/200). Риск кесарева сечения был ниже (17 против 28%, ОР=0,62; 95% ДИ: 0,42–0,90) (5/398). О серьезной материнской заболеваемости и среди новорожденных не сообщалось.
Сравнение конкретных механических методов с плацебо, отсутствием лечения, медикаментозными средствами (по отдельности и в сочетании) показало, что для осмотических расширителей был ниже риск гиперстимуляции по сравнению с простагландинами, используемыми любым способом (ОР=0,13; 95% ДИ: 0,04–0,48) (5/538). Та же закономерность выявлена при использовании баллонного катера (ОР=0,19; 0,95% ДИ: 0,08–0,43) (9/1931), а также снижение риска кесарева сечения по сравнению с окситоцином (ОР=0,57; 95% ДИ: 0,38–0,88) (3/325).
Среднее время от созревания шейки матки до родов при применении дилапана в исследовании J.T. Maier и соавт. составило 36 часов [36]. При этом спонтанные самопроизвольные роды произошли у 60,2% пациенток, с помощью вакуума/щипцов – у 4,8%, кесарева сечения – у 34,9%. Более длительная продолжительность созревания шейки матки и индукция родов были связаны со значительно более высокой частотой кесарева сечения (14,3 против 4,8% и 42,9 против 34,9% соответственно). Не было отмечено никаких неблагоприятных последствий для плода или матери.
В сравнительном исследовании дилапана с внутрицервикальным и интравагинальным использованием простагландинов не выявлено различий в частоте кесарева сечения. Внутрицервикальное введение простагландина имело самое короткое время индукции, однако и самые высокие уровни гиперстимуляции матки (25%) в отличие от дилапана, на фоне которого вообще не было гиперстимуляции. Отмечается, что дилапан является средством выбора для женщин с предшествующим кесаревым сечением при наличии противопоказаний к медикаментозным средствам [37, 38].
Применение мизопростола (вагинально) по сравнению с отсутствием лечения/плацебо демонстрирует снижение частоты вагинальных родов в течение более 24 часов (ОР=0,40; 95% ДИ: 0,22–0,70) (2 РКИ), а также по сравнению с другими простагландинами (ОР=0,78; 95% ДИ: 0,67–0,91) (8 РКИ), окситоцином (ОР=0,53; 95% ДИ: 0,33–0,84) (1 РКИ), но не баллонными катетерами (ОР=1,26; 95% ДИ: 0,94–1,68) (7 РКИ). По сравнению с окситоцином отмечается снижение риска кесарева сечения (ОР=0,58; 95% ДИ: 0,37–0,90) (5 РКИ) [39].
Мизопростол можно считать безопасным и эффективным средством для индукции родов при целых плодных оболочках (I-A), однако его не рекомендуется использовать при индукции родов после кесарева сечения из-за повышенного риска разрыва матки (II-3D). Окситоцин следует начинать не ранее, чем через 4 часа после последней дозы мизопростола (III-B) [40].
Имеются отечественные исследования по использованию мизопростола для преиндукции родов. Например, разработана схема при доношенном сроке беременности – по 25 мкг с 3-часовым интервалом [41], что приводило к более частому и полноценному созреванию шейки матки по сравнению с вагинальным введением динопростона и снижению частоты осложнений родов и оперативного родоразрешения. Однако мизопростол в нашей стране не зарегистрирован для преиндукции и индукции родов.
В Кокрановском обзоре на основании анализа 10 исследований (1108 женщин) представлены убедительные сведения об эффективности мифепристона в «созревании» шейки матки и/или развитии регулярной родовой деятельности в течение 48 часов в третьем триместре беременности [42]. При этом снижалась необходимость в усилении родовой деятельности окситоцином и частота кесарева сечения, но увеличивалась частота инструментальных родов. Несмотря на то, что недостаточна доказательная база по оптимальной дозе мифепристона, необходимого для преиндукции родов, доза 200 мг считается минимально эффективной [42, 43].
С.П. Синчихиным и соавт. созревание шейки матки мифепристоном было достигнуто в 97% наблюдений, при этом в 83% развилась родовая деятельность [44]. Н.М. Миляева с соавт. показали, что на фоне применения мифепристона укорачивается продолжительность подготовки родовых путей с 6,4±0,7 (группа контроля) до 2,8±0,3 суток и повышается эффективность последующей индукции родов [45]. В исследовании Н.Ф. Хворостухиной с соавт. у 83,2% женщин, принимавших мифепристон, развилась спонтанная родовая деятельность через 24,2±3,5 часа и в 6,8% случаях была достигнута оптимальная биологическая готовность родовых путей. Суммарно частота кесарева сечения при целом плодном пузыре составила 8,9%, в группе с преждевременным излитием околоплодных вод – 16,7%, а в группе не принимавших мифепристон – 26,7% [46]. Благодаря исследованиям О.Р. Баева [47–49] в клиническую практику введен мифепристон, который прошел клинические испытания, одобрен Фармакологическим комитетом Министерства здравоохранения РФ в 2002 году и включен в Клинический протокол по подготовке шейки матки к родам и родовозбуждению [50].
Таким образом, на основании сравнительных исследований можно отметить преимущества механических методов в подготовке шейки матки в связи с более низким риском гиперстимуляции матки и дистресса плода при аналогичных показателях кесарева сечения и продолжительности родов более 24 часов по сравнению с медикаментозными методами и меньшим риском кесарева сечения по сравнению с окситоцином. Преимущества дилапана перед другими методами заключаются в высокой предсказуемости эффекта, отсутствии фармакологических побочных эффектов, аллергических реакций и отсутствии противопоказаний для применения при предшествующем кесаревом сечении.
Заключение
Несмотря на успехи в разработке методов хирургического аборта в течение последних трех десятилетий, наиболее оптимальные способы подготовки шейки матки остаются неизвестны. Поскольку ни один протокол не был признан лучшим во всех ситуациях (в России таких протоколов нет вообще), клинический опыт оправдан при выборе метода подготовки шейки матки с учетом определенных преимуществ синтетического осмотического расширителя и показаний, изложенных в инструкциях по применению. Для целей преиндукции родов механические средства подготовки шейки матки демонстрируют хороший профиль безопасности и высокую эффективность, не уступающую медикаментозным средствам. Однако ряд вопросов остается не решенным, в частности: может ли оценка по шкале Бишопа использоваться для выбора метода преиндукции; каким образом должен обеспечиваться эффективный мониторинг состояния женщины; как скоро применение мизопростола будет легитимно в России.



