Рождаемость, перинатальная и младенческая заболеваемость и смертность, продолжительность жизни – главные показатели уровня и качества жизни населения любого государства. В связи с этим в рамках президентской программы «По реализации приоритетных национальных проектов» одной из основных задач является улучшение качества оказания медицинской помощи матерям и детям. Мы разработали
мероприятия, направленные на снижение перинатальной смертности в мегаполисе (Москве).
Благодаря внедрению указанных мероприятий в учреждениях, подведомственных департаменту
здравоохранения (ДЗ) г. Москвы, перинатальная смертность в Москве ниже общероссийских показателей и имеет устойчивую тенденцию к снижению. Так, показатель перинатальной
смертности в Москве в 2009 г. составил 5,8‰ и снизился по сравнению с 2003 г. на 4,3‰. При
этом в антенатальном периоде погибли 60%, интранатальном – 9%, в раннем неонатальном периоде – 31% младенцев.
К достижениям акушерско-гинекологической и неонатальной служб Москвы, безусловно, относится ежегодное снижение показателя ранней неонатальной смертности (рис. 1). Если в 2003 г. данный показатель составлял 3,2‰, то в 2009 – 1,8‰.
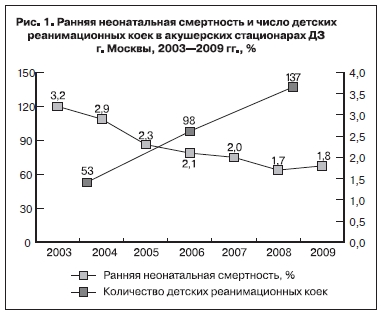
Указанных результатов удалось достичь прежде всего за счет улучшения материально-технической базы учреждений родовспоможения. Общее число детских реанимационных коек в родильных домах ДЗ г. Москвы увеличилось с 39 в 2003 г. до 137 в 2009 г. В некоторых акушерских стационарах ДЗ г. Москвы (родильный дом № 11 Управления здравоохранения – УЗ северовосточного автономного округа, родильный дом № 3 УЗ западного автономного округа – ЗАО, городская клиническая больница № 72 УЗ ЗАО и гинекологическая больница № 3) открылись новые отделения реанимации и интенсивной терапии новорожденных. Кроме того, внедрены и успешно используются современные методы респираторной терапии новорожденных: высокочастотная осцилляторная искусственная вентиляция легких, неинвазивная система вентиляции легких «INFANT FLOW SIPAP». С 2004 г.
по распоряжению ДЗ г. Москвы от 08.07.2004 г. № 321-р начал широко использоваться сурфактант (Poractant alfa – «Куросурф»), применяемый по показаниям у недоношенных новорожденных детей с массой тела более 700 г. и для профилактики респираторного дистресс-синдрома у недоношенных новорожденных с подозрением на возможное развитие синдрома. В 2009 г. было использовано 940 доз данного препарата.
В 2009 г. удалось достичь снижения интранатальной мертворождаемости до 0,5‰. Немаловажную роль в снижении данного показателя играет выбор адекватного метода и времени родоразрешения. В последние годы наблюдается прогрессирующее увеличение числа операций кесарева сечения. Если в 2003 г. оперативное родоразрешение составило 16,7% от общего числа родов, то в 2009 – 21,5%. Данная тенденция связана с увеличением числа пациенток, имеющих рубец на матке, многоплодную беременность, расширением показаний к кесареву сечению при недонашивании. Мы прогнозируем продолжение роста числа операций кесарева сечения, который будет оправдан только при условии дальнейшего улучшения перинатальных исходов (рис. 2).
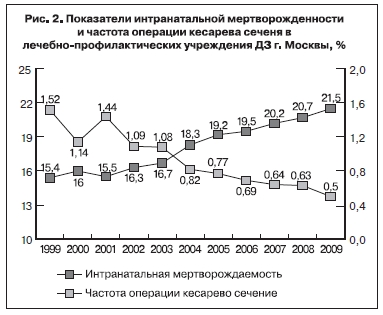
Показатель антенатальной мертворождаемости, составивший в 2009 г. 3,4‰, остается параметром, повлиять на который довольно сложно. Это связано с рядом причин. Во-первых, плод, как пациент, недоступен врачу для осмотра. Во-вторых, ряд пациенток (в том числе иностранцы и иногородние) не состоят на учете в женской консультации или наблюдаются нерегулярно, что делает своевременную диагностику патологии со стороны плода невозможной. В-третьих, сложная транспортная ситуация в мегаполисе не всегда позволяет вовремя обратиться к врачу для проведения обследования и лечения.
В последние годы амбулаторно-поликлинические учреждения, подведомственные ДЗ г. Москвы, были дооснащены современным оборудованием. В настоящее время в каждой женской консультации сформирован кабинет функциональной диагностики, в котором имеются фетальный кардиомонитор и ультразвуковой аппарат, что позволяет своевременно выявлять нарушения в состоянии плода на догоспитальном этапе. Несмотря на это, в структуре антенатальной мертворождаемости ведущее место продолжает занимать внутриутробная гипоксия (2005 г. – 79%, 2009 г. – 77%).
Целью нашей работы явилось изучение причин внутриутробной гипоксии для разработки дальнейших мер по снижению антенатальной мертворождаемости.
Материал и методы исследования
Мы провели ретроспективный анализ 695 историй родов в различных учреждениях родовспоможения, подведомственных ДЗ г. Москвы, с симптомами внутриутробной гипоксии плода, приведшими к перинатальной смертности в 2008–2009 гг.
При анализе указанных историй родов было установлено, что возраст пациенток варьировался от 19 до 43 лет, в 75% – от 25 до 37 лет. Первородящих пациенток было 374 (54%). Установлено, что большинство этих пациенток (573, 84%) во время беременности состояли на учете в женской консультации. Гибель плода, несмотря на регулярное наблюдение в условиях женской консультации, происходила в основном на догоспитальном этапе – у 569 (82%) беременных.
Все 695 пациенток были разделены на 2 группы. Первую группу составили 665 (96%) беременных у которых причиной гибели плодов явилась классическая гипоксия. Под этим термином мы понимали наличие объективных диагностированных причин кислородного голодания плода, приведшего к его внутриутробной гибели.
Во 2-ю группу вошли 30 (4%) пациенток с одноплодной доношенной беременностью, у которых
причины внутриутробной гипоксии, приведшей к антенатальной мертворождаемости, не были установлены.
Результаты исследования и обсуждение
Следует отметить, что мы не выявили высокой частоты какой-либо гинекологической или экстрагенитальной патологии среди пациенток 1-й группы. В структуре указанных причин гипоксии
в 1-й группе ведущее место заняла плацентарная недостаточность: хроническая (при наличии экстрагенитальной патологии или осложнений беременности, сопровождающейся задержкой роста
плода, задержкой роста плода с фетодисплазиями, гипоксией плода) – у 484 (73%) беременных,
и острая (при преждевременной отслойке нормально расположенной плаценты, кровотечении
при предлежании плаценты, разрыве матки) – у 140 (21%) беременных, на что указывают и другие исследования [2, 5–7]. Кроме того, причиной гипоксии в 1-й группе могла явиться патология пуповины (обвитие пуповины, неправильное прикрепление, истинный узел, неправильное развитие сосудов пуповины) – у 41 (6%) беременной [5].
Таблица. Сравнительная характеристика данных обследования плодов и фетометрии у пациенток 1-й и 2-й групп.
Большинство пациенток с хронической плацентарной недостаточностью (401, 83%) наблюдались в женской консультации, у большинства беременных преждевременная отслойка нормально расположенной плаценты (110, 86%) была диагностирована на догоспитальном этапе.
Данные, полученные при сравнении показателей пациенток двух групп, представлены в таблице.
Все 30 беременных 2-й группы регулярно наблюдались в женской консультации, у них отсутствовала какая-либо акушерская и тяжелая соматическая патология, не было вредных привычек. У большинства беременных произошли повторные своевременные роды, диагностика состояния плода во время беременности (кардиотокография – КТГ, ультразвуковое исследование – УЗИ, допплерометрия) проводилась в декретированные сроки. Все результаты инструментального обследования плодов, проведенные незадолго до родов, были в пределах нормы. Следует отметить, что у всех беременных 2-й группы отсутствовали клинические проявления гипоксии плода во время беременности [4]. При
рождении ни один плод не имел внешних патологических изменений.
На базе Морозовской детской городской клинической больницы было проведено патологоанатомическое исследование всех 30 плодов. Установлено, что в 17 (55%) наблюдениях
имелась патологическая незрелость плаценты, в 9 (31%) – незначительная гипоплазия зрелой плаценты, у 3 (9%) плодов диагностирован тромбоз вен пуповины, у 1 (5%) – ложный узел длинной пуповины. На основании анализа полученных патоморфологических данных можно утверждать, что выявленные отклонения могли явиться только косвенной причиной антенатальной мертворождаемости.
В связи с этим мы впервые ввели термин «синдром внезапной смерти плода», под которым мы понимаем смерть плода, наступившую без явных клинических проявлений страдания плода во время беременности и не выявленных при патологоанатомическом исследовании. В настоящее время существует понятие синдрома внезапной детской смерти – внезапной смерти младенца, наступившей во время сна и не предварявшейся симптомами или признаками летальной болезни [1, 3]. Исследования данной проблемы интенсивно ведутся со второй половины 80-х гг. XX века. В настоящее время существует несколько патофизиологических моделей, пытающихся объяснить внезапную младенческую смерть, наиболее распространенная из них – гипотеза апноэ. Однако истинные причины данного синдрома в большинстве случаев остаются невыясненными даже после патологоанатомического исследования.
Мы считаем, что синдром внезапной смерти плода – многофакторный, так же как и синдром внезапной смерти младенца. Можно предположить, что в основе его патогенеза лежит острая сердечно-сосудистая недостаточность [8–11]. Нельзя исключить и возможности генетических нарушений, которые могут приводить к патологическим расстройствам, обусловливающим внезапную смерть плода. Таким образом, необходимо дальнейшее детальное изучение данной проблемы. Следует отметить, что, несмотря на отсутствие понимания причин синдрома внезапной смерти плода, на сегодняшний день очевидна необходимость своевременной диагностики внутриутробного страдания плода для предотвращения его гибели. Как известно, для снижения антенатальной мертворождаемости от внутриутробной гипоксии необходимо тщательное наблюдение и своевременное обследование беременной и плода, в том числе проведение КТГ, УЗИ, плацентометрии и допплерометрии в динамике.
С точки зрения современных позиций, кардимониторирование плода в амбулаторно-поликлинических учреждениях нужно проводить в III триместре беременности не менее 2 раз в неделю. Это позволяет получать достоверную своевременную информацию о состоянии плода. Однако необходимость столь частого обследования сопряжена с определенными трудностями. Во-первых, от беременной требуется посещение амбулаторно-поликлинического учреждения несколько раз в неделю. Это требование не всегда выполнимо, особенно в связи со сложной транспортной ситуацией в городе. Во-вторых, число
беременных, состоящих на учете в женской консультации, ежегодно увеличивается. С этим связаны нехватка аппаратов для проведения КТГ и необходимость длительного ожидания очереди для обследования.
Мы предложили проводить дистанционное кардиомониторирование плода в III триместре беременности. Данная система позволяет беременной самостоятельно (до нескольких раз в день) в домашних условиях записывать КТГ плода на портативный фетальный монитор, подключенный к персональному компьютеру. Затем при помощи Интернета осуществляется передача данных в личный рабочий кабинет врача. В настоящее время подобные исследования мы провели у 1500 беременных. У 1469 (98%) пациенток при проведении КТГ патология со стороны плода отсутствовала.
У 31 (2%) беременной в ходе дистанционного кардиомониторирования выявлены признаки гипоксии плода. Все эти пациентки были в этот же день вызваны в клинику для консультации и проведения дополнительного обследования (УЗИ, допплерометрии в динамике). У 17 (55%) из 31 беременной были установлены показания для проведения кесарева сечения в экстренном порядке. У 5 пациенток во время УЗИ выявлена преждевременная отслойка нормально расположенной плаценты, не сопровождавшаяся клиническими проявлениями (отмечено лишь незначительное повышение тонуса матки). При проведении кесарева сечения обнаружены участки отслойки плаценты от 1,5×2,5 до 3×3 см. Десять беременных были родоразрешены путем операции кесарева сечения в связи с острой гипоксией плода. Интраоперационно установлено, что у 3 пациенток гипоксия была связана с разрывом матки по рубцу после миомэктомии, у 3 – с трехкратным обвитием пуповины вокруг шеи плода, у 4 – с истинным узлом пуповины и обвитием пуповины вокруг ножки плода. Следует отметить,
что у 7 из вышеуказанных беременных в момент обращения в клинику диагностировано начало
родовой деятельности. Двум пациенткам, учитывая доношенный срок гестации, подготовленность
родовых путей произведена амниотомия: излились зеленые околоплодные воды. С началом родовой
деятельности диагностирована острая гипоксия плодов, пациентки родоразрешены путем операции кесарева сечения в экстренном порядке.
У 14 (45%) из 31 пациенток беременность пролонгирована в условиях отделения патологии беременности. Десять из них были выписаны под наблюдение врача женской консультации в связи с удовлетворительным состоянием плода, по данным УЗИ и КТГ. Впоследствии у данных пациенток произошли своевременные роды без осложнений. Четверо беременных, в том числе 2 пациентки с бихориальной биамниотической двойней, на 2–3 сутки пребывания в отделении патологии беременных были родоразрешены в экстренном порядке в связи с диагностированным ухудшением состояния плода, по данным УЗИ, допплерометрии, КТГ. Обращает на себя внимание, что ни в одном из указанных наблюдений ни один плод не погиб.
Необходимо отметить преимущества дистанционного (домашнего) кардиомониторирования: данная методика проста в использовании, не требует временнdх затрат, что особенно актуально в условиях мегаполиса, присутствует возможность связи on-line между врачом и пациенткой. Кроме того, существует постоянная уверенность беременной и врача в удовлетворительном состоянии плода, что является важным психологическим аспектом.
Следовательно, нами установлено, что в структуре перинатальной смертности имеется антенатальная мертворождаемость, возникающая вследствие реализации синдрома внезапной смерти плода, предположительно многофакторного. Предупредить развитие данного синдрома можно за счет своевременной диагностики внутриутробного страдания плода, выявляемого на основании клинических данных и современных диагностических технологий (УЗИ, допплерометрии, дистанционной КТГ), проводимых в динамике. Нельзя недооценивать и роль такой организационной формы медицинской помощи, как разъяснительная работа с беременными на амбулаторно-поликлиническом этапе.
Таким образом, комплексное проведение вышеуказанных мероприятий позволит своевременно выявить ухудшение состояния плода, определить стратегию ведения беременности и родов, обеспечив тем самым дальнейшее снижение перинатальных потерь.



