Развитию рака шейки матки (РШМ) предшествуют цервикальные интраэпителиальные неоплазии (ЦИН). По современным представлениям ЦИН II и III относятся к группе истинных предраковых изменений шейки матки с высокой вероятностью прогрессирования в карциному с инвазией при отсутствии лечебных мероприятий [5, 7].
Существует представление о следующих вариантах дальнейшего развития изменений эпителия
шейки матки при ЦИН: регресс – спонтанное, т.е. без лечения исчезновение признаков дисплазии/неоплазии в пласте экзоцервикса, дальнейшее прогрессирование изменений, персистенция
ЦИН – полное отсутствие каких-либо изменений в течение длительного времени [1]. При ЦИН I
вероятность этих событий составляет: регресс – от 40 до 75% случаев, прогрессирование – от 5
до 10%, персистенция – от 29 до 43% [2, 7].
Своевременное выявление и лечение ЦИН является профилактикой РШМ. Врачебная тактика
при ЦИН II и III предполагает лечение методом эксцизии или аблации, тогда как алгоритм ведения пациенток с ЦИН I четко не определен [2, 8]. В связи с высокой вероятностью регресса при ЦИН I помимо хирургического подхода в качестве тактики выбора может применяться наблюдение с цитологическим контролем через 6 и 12 мес или ВПЧ (вирус папилломы человека)-тестированием через 12 мес [2, 7]. Осложнения после хирургического лечения шейки матки, такие как шеечные кровотечения, цервикальный стеноз и т.д. могут достигать 40–50% случаев [4].
Четких критериев, позволяющих выбрать тот или иной вариант ведения пациенток с ЦИН I,
в настоящее время не существует, что обусловливает важность поиска диагностических тестов,
позволяющих прогнозировать вариант развития ЦИН I и обосновывать выбор врачебной тактики
ведения пациенток.
В связи с этим целью настоящего исследования явилось обоснование клинико-морфологических критериев прогноза развития ЦИН I для дифференцированного подхода к ведению пациенток с данной патологией.
Материал и методы исследования
Исследование проведено в дизайне когортного открытого проспективного контролируемого.
Критериями включения явились гистологически подтвержденный диагноз ЦИН I и возраст от 20
до 41 года. Критерии исключения: беременность, лактация; генитальные инфекции, острый вагинит, использование гормональных контрацептивов менее чем за 6 мес до исследования, наличие гинекологических заболеваний, таких как миома матки, гиперпластический процесс эндометрия, кисты и кистомы яичников, прием лекарственных препаратов, которые могут влиять на течение основного заболевания.
Комплексное обследование проведено у 84 пациенток с гистологически верифицированным диагнозом ЦИН I (первая исследовательская точка). Молекулярно-биологические исследования включали исследование соскоба цервикального канала на вирусы папилломы человека высокого онкогенного риска (16-й, 18-й типы) методом полимеразной цепной реакции (ПЦР). Кольпоскопическое исследование проводили по стандартной методике. Использовали международную классификацию кольпоскопических терминов (Барселона, 2002). Для характеристики кольпоскопической картины при ЦИН I проводили количественный анализ с использованием индекса Reid [10], характеризующего
ацетобелый эпителий и йод-негативный участок с использованием полуколичественной шкалы.
Для качественной характеристики кольпоскопических картин использовали систему аттестации
с двумя классами по Coppleson [10], основанную на характеристике ацетобелого эпителия.
Выполняли прицельную биопсию зон измененного эпителия шейки матки под контролем кольпоскопа и гистологическое исследование биоптатов. Критерием распространенного койлоцитоза считалось наличие более 10 койлоцитов в одном поле зрения при большом увеличении (х40).
Иммуногистохимическое исследование проводили с использованием моноклональных антител к Кi-67 (маркер клеточной пролиферации, клон MIB-1, готовые к использованию – RTU, “DAKO”, Дания), Р53 (маркер повреждения ДНК, клон DO-7, реагирующий с «диким» и «мутантным» вариантами белка, готовые к использованию – RTU, «DAKO», Дания), P16ink4a (протеин, ингибирующий циклинзависимые киназы 4 и 6, клон JC8, разведение 1:200, «BioCare Medical», США). Определяли индекс экспрессии Ki-67, Р53 (процент позитивно меченых клеток) путем подсчета не менее чем 1000 клеток в 10 полях зрения. При анализе экспрессии Р16ink4a считали процент ядерной и/или цитоплазматической метки
при подсчете не менее 1000 клеток в 10 полях зрения. Интерпретация результатов осуществлялась
с использованием полуколичественной шкалы: минимальная экспрессия (1–10% позитивных клеток) – 1+; умеренно выраженная экспрессия (10–40%) – 2+; выраженная (более 40%) – 3+ [11].
Для расчета достоверности различий в группах применялись непараметрические критерии (Манна-Уитни, Вилкоксона, Хи-квадрат, ранговый критерий Краскала-Уоллеса). Расчеты выполняли с помощью персонального компьютера с использованием лицензионных статистических пакетов «Statistica 7.0» и «Microsoft Excel XP» в лицензионной программной оболочке «Windows Vista SP1».
Все пациентки наблюдались консервативно при условии удовлетворительной кольпоскопии и согласия с протоколом наблюдения.
В зависимости от результатов гистологического исследования через 12 мес (вторая исследовательская точка) 84 пациентки с ЦИН I были разделены на три группы: 1-я группа – 41 (48,8%) пациентка с регрессом ЦИН I; 2-я группа – 37 (44,1%) пациенток с отсутствием регресса (персистенцией ЦИН I); 3-я группа – 6 (7,1%) пациенток с прогрессированием заболевания до ЦИН II. Кроме этого для сравнения иммуногистохимических характеристик была создана группа контроля, в которую вошли 10 здоровых женщин. С учетом малого объема выборки группы с прогрессированием до ЦИН II (n=6), основной интерес представляло сопоставление результатов исследования группы с регрессом ЦИН I и группы с персистенцией ЦИН I в первой исследовательской точке для выявления клинико-морфологических
характеристик, определяющих благоприятный (регресс) и неблагоприятный (персистенция) варианты развития заболевания.
Результаты исследования
и обсуждение
У пациенток, включенных в исследование, отсутствовали нарушения биоценоза влагалища на момент обследования. Достоверных различий в выявлении ВПЧ 16-го и/или 18-го типов между группами c регрессом и персистенцией ЦИН I (χ²=0,299; р=0,632) не выявлено.
При анализе результатов кольпоскопического исследования с использованием Международной классификации кольпоскопических терминов не было выявлено достоверных различий между
группой с регрессом ЦИН I и группой с персистенцией ЦИН I в первой исследовательской точке. По данным кольпоскопического исследования с использованием количественного индекса Reid, имелись достоверные различия между группами с регрессом и персистенцией ЦИН I. Оценка от 0 до 2 баллов достоверно чаще (χ²=18,981; р<0,001) встречалась в группе с регрессом ЦИН I, тогда как оценка в 3 балла – чаще (χ²=11,890; р<0,001) в группе с персистенцией ЦИН I. Оценка 4 и более баллов в основных группах отмечалась редко (1 случай – в группе с регрессом ЦИН I, 4 случая – в группе с пер-
систенцией ЦИН I), так как соответствующие ей кольпоскопические образования наблюдаются преимущественно при ЦИН II и III.
При проведении качественного анализа кольпоскопических картин с использованием системы Coppleson в группе с регрессом ЦИН I достоверно чаще (χ²=4,017; р=0,045) встречались незначащие кольпоскопические признаки, характеризующиеся прозрачным или полупрозрачным ацетобелым эпителием с неострыми границами, не образующим четких фигур, с короткими межкапиллярными промежутками, атипичные сосуды отсутствовали.
При анализе результатов гистологического исследования было отмечено достоверное различие между группами с регрессом и персистенцией ЦИН I в наличии распространенного койлоцитоза. В группе с персистенцией ЦИН I достоверно чаще регистрировались случаи распространенного койлоцитоза (χ²=7,513, р=0,006). Иммуногистохимическое исследование показало отсутствие различий в уров-
нях экспрессии Ki-67 (р=0,374) и Р53 (р=0,056) между группами с регрессом и персистенцией
ЦИН I. Однако имелись достоверные различия (р<0,001) при оценке экспрессии Р16ink4a между
группами c регрессом и персистенцией ЦИН I (рис. 1, 2, см. на вклейке).
Для характеристики экспрессии Р16ink4a применяли полуколичественные критерии с целью определения возможности их использования в качестве диагностического стандарта. При сравнении основных групп достоверно чаще встречались случаи с 10–40% положительных клеток в группе с регрессом ЦИН I (χ²=4,583; р=0,032), тогда как в группе с персистенцией ЦИН I преобладали случаи с наличием более 40% положительных клеток (χ²=9,625; р=0,002). Мы определили прогностическую значимость используемых клинико-морфологических характеристик (табл. 1).
Таблица 1. Прогностическая значимость клинико-морфологических характеристик.
Согласно методике расчета количественного влияния факторов и с помощью метода неоднородного последовательного анализа Вальда, мы вычислили диагностические коэффициенты для факторов, определяющих вариант развития ЦИН I (табл. 2).
Таблица 2. Диагностическая таблица прогноза варианта развития ЦИН I.
При сумме со знаком «+» выносится решение о риске неблагоприятного варианта развития ЦИН I (отсутствие регресса или прогрессирование заболевания) и принимается решение об оперативном лечении шейки матки, а при достижении порога со знаком «-» – о благоприятном варианте развития ЦИН I и предлагается консервативное ведение пациенток.
Представленные результаты показали, что пациентки с ЦИН I представляют собой гетерогенную группу, отличаются клинико-морфологическими характеристиками в зависимости от дальнейшего варианта развития.
Отсутствие достоверных различий в частоте выявления ВПЧ высокого онкогенного риска между основными группами, вероятно, связано с несовершенством метода ПЦР (определение ДНК вируса в цервикальной слизи, выявление эписомальной формы вируса), а также участием других типов ВПЧ в онкогенезе. По литературным данным, интегрированные вирусные копии 16-го и 18-го типов обнаружены в 60–70% случаев цервикального рака [6].
Анализ результатов кольпоскопического исследования показал целесообразность использования количественной и качественной характеристики с применением индексов Reid и Coppleson для прогноза варианта развития ЦИН I.
Феномен распространенного койлоцитоза, регистрируемый при гистологическом исследовании как показатель влияния ВПЧ на клетку, может использоваться для прогноза развития ЦИН I.
Мы не выявили достоверных различий в экспрессии Ki-67 и Р53 между группами с регрессом и персистенцией ЦИН I, что подтверждает мнение большинства исследований последних лет о том, что уровень экспрессии Ki-67 и Р53 увеличивается пропорционально степени повреждения эпителия шейки матки (от ЦИН I до ЦИН III) [11]. Наличие экспрессии Р53 на стадии ЦИН I, вероятно, обусловлено детекцией преимущественно «дикого» варианта белка, являющегося индуктором апоптоза в ответ на повреждение ДНК, тогда как преобладание «мутантного» Р53 с большим периодом полужизни отмечается при ЦИН III и инвазивном раке [ 11].
Мы показали существенную значимость использования уровня экспрессии Р16ink4a для прогноза варианта развития ЦИН I, что подтверждает мнение о возможности его применениея как «суррогатного» маркера интегрированной формы ВПЧ в цервикальном скрининге [9, 12].
На основании предложенной диагностической таблицы был разработан лечебно-диагностический алгоритм ведения пациенток с ЦИН I (рис. 3, см. на вклейке).
Мы рассчитали медико-экономическую эффективность предложенного лечебно-диагностического алгоритма с определением показателя «стоимости болезни» (COI – сost of illness) по формуле: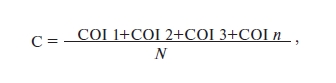
где С – показатель «стоимости болезни», СOI 1, 2, 3, n – показатель стоимости болезни у 1-го, 2-го, 3-го, n-го пациента, N – число пациентов, принятых в расчет. COI=DC+IC, где COI – показатель «стоимости болезни», DC – прямые затраты, IC – косвенные затраты.
Были рассчитаны прямые медицинские затраты на диагностические мероприятия у пациенток при стандартных методах диагностики ЦИН I и при дополнительном использовании иммуногистохимического определения экспрессии Р16ink4α, которые включали общеклинические методы обследования, цитологическое, кольпоскопическое, гистологическое, иммуногистохимическое исследование, затраты на хирургическое лечение при отсутствии осложнений и хирургическое лечение при наличии осложнений. Непрямые затраты, связанные с нетрудоспособностью, производственными потерями и т.д. не учитывали в связи с трудностью сбора соответствующей информации. Среди осложнений хирургического лечения мы учитывали шеечное кровотечение, как наиболее часто встречающееся.
При использовании стандартного алгоритма пред полагается, что в 70% случаев будет выполняться хирургическое лечение шейки матки (в практическом здравоохранении до 84,6% случаев ЦИН I
лечат хирургически) [3, 4]. Осложнения после хирургического лечения шейки матки могут достигать 40% случаев [5, 7].
При использовании предложенного алгоритма расходы оказались на 18% ниже, поскольку выбор тактики ведения пациентки определялся факторами, прогнозирующими вариант развития заболевания, что позволяет считать его экономически оправданным.
Таким образом, в результате проведенного исследования выработан новый подход к ведению пациенток с ЦИН I с использованием алгоритма, разработанного на основании комплексного клинико-морфологического анализа, что позволяет повысить эффективность курации, обосновать выбор индивидуальной врачебной тактики по отношению к каждой пациентке.



