Лимфоэпителиомоподобная карцинома шейки матки (ЛЭПК) – низкодифференцированная опухоль, один из подтипов плоскоклеточного рака шейки матки (РШМ), состоящая из малодифференцированных клеток плоского эпителия, которые окружены и пронизаны интенсивным круглоклеточным инфильтратом [1], представленным лимфоцитами, экспрессирующими CD8 [2], затрудняющим дифференциальную диагностику ее с лимфомой [1, 3].
ЛЭПК – редкое явление в гинекологической практике (0,7% случаев РШМ у европейских женщин и 5,5% – у азиаток) [4, 5], поэтому количество публикаций о диагностике и лечении ЛЭПК весьма немногочисленно. При обращении к базе данных PubMed с ключевыми словами «lymphoepithelioma-like carcinoma (LELC) of the uterine cervix» сетевой ресурс предложил к изучению всего 38 опубликованных работ за период с 1988 по 2021 гг. В качестве одного из возможных объяснений можно рассматривать факт, что классической локализацией для ЛЭПК является носоглотка [6], реже – слюнные железы и желудок [7], легкие [8], тимус [9] кожа [10], а генитальная локализация опухоли – крайне редкое явление [11–13].
На начальных стадиях ЛЭПК может длительно протекать бессимптомно или иметь весьма неспецифичные проявления. Возможна инвазия опухоли в эндометрий. Поэтому пациентки зачастую поступают с кровянистыми, иногда посткоитальными, выделениями из половых путей, продолжающимися от нескольких месяцев до года [4]. Окончательная диагностика данного типа РШМ основана на гистологической верификации опухоли.
В литературе встречаются единичные сообщения о роли визуализирующих технологий в диагностике данной опухоли. Магнитно-резонансная (МРТ) и позитронная эмиссионная томография ранее рассматривались в качестве методик первой линии в определении стадии РШМ [14]. В настоящее время, согласно рекомендациям Международной федерации акушеров-гинекологов (FIGO), с 2018 г. в список базовых методик в диагностике РШМ наряду с традиционными гинекологическими технологиями (расширенная кольпоскопия с последующим цитологическим исследованием микропрепаратов) входит ультразвуковое исследование (УЗИ) [15, 16]. Однако чувствительность эхографии при РШМ высока, а специфичность, наоборот, низка. Имеется весьма скудный международный опыт использования МРТ при ЛЭПК [5, 12, 13].
Учитывая крайне малое количество информации, посвященной данной онкопатологии шейки матки, полное ее отсутствие в отечественной периодике, целью настоящей публикации явилось описание редкого варианта плоскоклеточного РШМ, базирующегося на данных эхографии, подтвержденных морфологически, с последующим хирургическим лечением.
Клиническое наблюдение
Пациентка Т., 41 год. Менархе с 14 лет, менструальная функция без особенностей. В анамнезе одни оперативные абдоминальные роды в 2004 г. по акушерским показаниям (тазовое предлежание плода, анатомически узкий таз 2-й степени у матери).
В июле 2021 г. обратилась к гинекологу в связи с ациклическими обильными кровянистыми выделениями из влагалища в течение 3 месяцев. Иных жалоб не было. При трансвагинальной эхографии патологии миометрия тела матки и эндометрия не выявлено. В экзоцервиксе слева в задней губе ближе к наружному зеву визуализирована гипоэхогенная, гомогенная узловая структура с четкими ровными контурами размерами 10×11×14 мм (рис. 1). В нем в режиме цветового энергетического допплера идентифицирован интенсивный низкоскоростной кровоток как в периферических, так и в центральных его отделах (рис. 2). На основании данных эхографии было сформулировано два варианта диагноза: «васкуляризованная миома (?)», «подозрение на РШМ (?)».
При осмотре в зеркалах патологических изменений слизистой влагалища и шейки матки выявлено не было. Обращала на себя внимание незначительная асимметрия шейки матки за счет выбухающей ее поверхности слева. При расширенной кольпоскопии визуально видимых патологических изменений на влагалищной части шейки матки обнаружено не было. Цитограмма без особенностей (NILM).
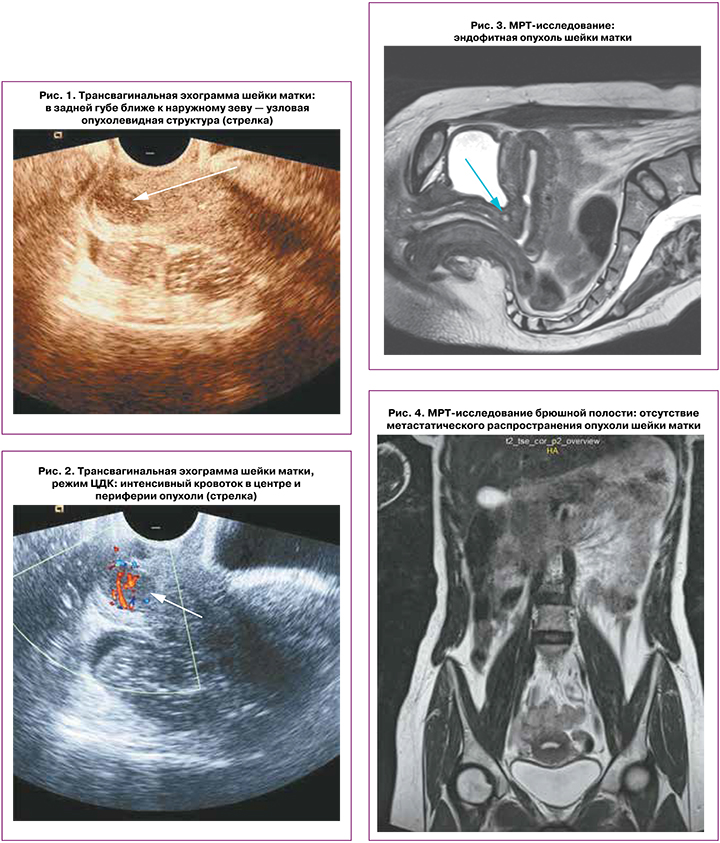
Для оценки распространенности опухоли была рекомендована МРТ с контрастированием. МРТ- картина: шейка матки размерами 32×31 мм; по левой полуокружности, по передней и больше по задней губе шейки матки локализована эндофитная опухоль размерами 10×9,5×14 мм (рис. 3), при внутривенном контрастировании активно гетерогенно накапливающая парамагнетик. Распространение опухоли: дистально своды и стенки влагалища представляются интактными; проксимально: распространение до ½ шейки матки, тело матки не вовлечено; МР-признаков распространения на параметрий не выявлено, боковые стенки таза интактны, тазовая брюшина не вовлечена (рис. 4); яичники неизмененной структуры с фолликулами до 10 мм (правый размерами 24×22 мм, левый размерами 18×13 мм), матка в anteflexio, тело размерами 32× 37×34 мм, миометрий не изменен, эндометрий однородный до 3 мм; мочевой пузырь наполнен, внутрипросветных образований не выявлено, мочеточники не изменены, стенки прямой кишки не изменены; увеличенных измененных лимфатических узлов в зоне сканирования не выявлено (N0); поражения костей нет; свободной жидкости в брюшной полости нет. Заключение: МР-картина опухоли шейки матки.
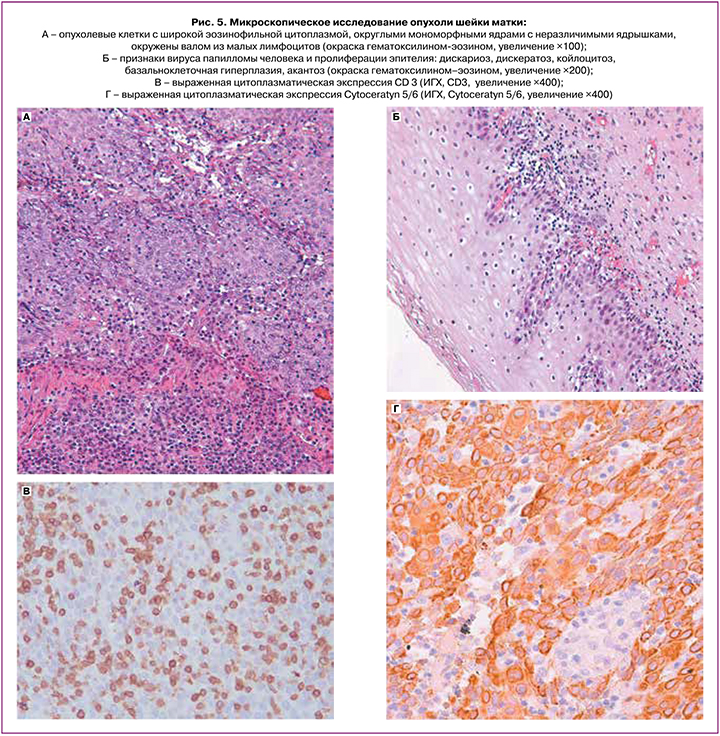
Учитывая результаты визуализирующих исследований, была выполнена лечебно-диагностическая гистероскопия с последующей радиоволновой эксцизией шейки матки. Удалена эндофитная опухоль экзоцервикса размерами 10×11×14 мм, распространяющаяся до ½ толщины шейки матки. Произведена прицельная биопсия эндоцервикса и эндометрия. В биоптате шейки матки и эндометрия гистологическое исследование выявило опухоль солидного строения. Крупные, умеренно полиморфные клетки ее имели широкую, бледную, эозинофильную цитоплазму с нечеткими контурами, округлые, мономорфные, пузырьковидные ядра с нежной структурой хроматина и плохо различимыми ядрышками. Фигуры митоза не определялись. Опухолевые клетки образовывали тяжи и синцитиальные структуры, окруженные валом из малых лимфоцитов. Местами лимфоциты диффузно инфильтрировали трабекулы (рис. 5а). Следует отметить, что в доставленных кусочках экзоцервикса связи опухоли с неравномерно истонченным покровным плоским эпителием выявить не удалось. Зато в нем были обнаружены признаки вируса папилломы человека (ВПЧ) – дискариоз, дискератоз, койлоцитоз, очаговая базальноклеточная гиперплазия, акантоз (рис. 5б). Субэпителиально отмечались ангиоматоз и слабо выраженная лимфоцитарная инфильтрация. Иммуногистохимическое исследование выявило выраженную цитоплазматическую экспрессию маркеров Pancytoctratin, Cytoceratyn 5/6 в 100% клеток опухоли (рис. 5в). Интенсивная ядерная экспрессия маркера пролиферации Ki 67 определялась в 25–40% клеток неоплазмы, а онкобелок р53 выявлялся очагово в 5–10% ядер клеток. Выраженная цитоплазматическая экспрессия CD45 и CD3 отмечена в клетках воспалительного инфильтрата (рис. 5г). В соскобе из полости матки обнаружены пласты вышеописанной опухоли с инвазией в слизистые оболочки цервикального канала и эндометрий.
Поставлен диагноз: ЛЭПК шейки матки с инвазией в субэпителиальные ткани экзоцервикса, прорастающая в эндометрий, цервикальная интраэпителиальная неоплазия I, хронический цервицит, папилломавирусная инфекция, хронический эндометрит.
В пользу ЛЭПК свидетельствовали особенности строения эпителия, не соответствующие типичной плоскоклеточной опухоли, и выраженная лимфоцитарная инфильтрация с экспрессией CD3, высокоспецифичного маркера Т-лимфоцитов, свидетельствующего об их активации.
Учитывая злокачественный характер удаленного образования шейки матки, пациентка была консультирована специалистами «НМИЦ онкологии им. Н.Н. Петрова» (Санкт-Петербург), рекомендовавшими радикальное оперативное лечение.
02.11.2021 г. были проведены лапароскопическая радикальная нервосберегающая экстирпация матки с маточными трубами, параметрием и верхней третью влагалища, тазовая лимфаденэктомия, транспозиция яичников.
Ход операции: в асептических условиях под эндотрахеальным наркозом иглой Вереша в околопупочной зоне наложен пневмоперитонеум углекислым газом. В брюшной полости в околопупочной области введен 10-мм порт для лапароскопии и три 5-мм троакара для манипуляторов в типичных местах (левая и правая подвздошные, надлобковая области). Маточные трубы коагулированы. Шейка матки выведена в зеркалах, установлен маточный манипулятор.
При ревизии обнаружено: матка незначительно увеличена; маточные трубы, яичники с обеих сторон не изменены; шейка матки не изменена, инфильтратов не определяется. При ревизии органов брюшной полости отдаленных опухолевых узлов не обнаружено; париетальная, висцеральная брюшина не изменены, печень гладкая, желудок, видимые петли кишечника, большой сальник не изменены. Забрюшинные лимфатические узлы не увеличены.
Выполнено следующее: коагулированы и пересечены круглые связки с обеих сторон. Вдоль проекции наружных подвздошных сосудов слева и справа вскрыто забрюшинное пространство. Широко раскрыты параметрии с обеих сторон. Выполнена билатеральная лимфаденэктомия общих, наружных, внутренних, запирательных лимфатических узлов, узлы уложены в EndoBag. Отсечены маточные трубы, пересечена собственная связка яичника. Пересечена брюшина и вскрыто пузырно-маточное и пузырно-влагалищное пространство, мочевой пузырь низведен до средней трети влагалища. Вскрыто ректовагинальное пространство, стенка прямой кишки отсепарирована от влагалища до средней трети, выделены крестцово-маточные связки с нервосбережением гипогастральных нервов. Матка с придатками, связочным аппаратом и верхней третью влагалища отсечена. Матка и контейнер с лимфоузлами извлечены через влагалище. В надлобковой области 5-мм порт заменен на 11-мм. Влагалище ушито отдельными швами. Произведена транспозиция яичников на уровень крыльев подвздошных костей, яичники подшиты к брюшине передней брюшной стенки. Ревизия. Кровотечения нет. Дефект апоневроза после 11-мм порта ушит иглой Берси. Извлечение инструментов. Десуффляция. Швы на кожу. Асептическая повязка. Моча по катетеру светлая, 200 мл.
Описание макропрепарата: тело матки 5×2,5×4 см, серозная оболочка гладкая, блестящая, толщина миометрия 1,2 см, эндометрий скудный 0,3 см; шейка матки 4×3×2,6 см, зев щелевидный, проходим для зонда, длина цервикального канала 2,5 см, на разрезе без узловых образований; манжета влагалища 5×1,5×2,5 см; правая и левая маточные трубы слабоизвиты, серозная оболочка гладкая блестящая; 11 тазовых лимфоузлов размерами 6×3×6 см.
Гистологическое заключение: ВПЧ-ассоциированный плоскоклеточный РШМ с инвазией на глубину 5 мм, протяженностью 8 мм (с инвазией в пределах 1/3 толщины стромы шейки матки). Лимфоваскулярная инвазия не обнаружена. Эндометрий секреторного типа. Очаги эндометриоза в стенке обеих маточных труб. Край манжеты влагалища вне опухоли. 11 тазовых лимфоузлов без метастазов.
В настоящее время послеоперационный катамнез составляет 5 месяцев. Состояние пациентки удовлетворительное. В течение первых двух месяцев после операции предъявляла жалобы на замедленное мочеиспускание. В настоящее время жалоб нет. При динамической МРТ в послеоперационном периоде данных о патологических образованиях (метастазах) в брюшной полости и забрюшинном пространстве нет.
Особо следует отметить, что при проведенном 07.04.2022 г. исследовании методом полимеразной цепной реакции мазков из культи влагалища ДНК ВПЧ, цитомегаловирусной инфекции, вируса Эпштейна–Барр, вируса герпеса человека 6 типа не обнаружено. Однако методом иммуноферментного анализа в крови выявлены антитела (IgG) к вирусу Эпштейна–Барр (VCA, NA) 100 у.е./мл.
Обсуждение
Диагностический алгоритм при подозрении на наличие РШМ описан в отечественном Национальном руководстве «Гинекология» (2011) [17] и регламентирован Клиническими рекомендациями (2020) [18]. В комплексе физикальных, лабораторных, инструментальных методов диагностики упоминается и УЗИ органов малого таза, брюшной полости, пахово-бедренных, забрюшинных лимфоузлов. Исследование регламентировано для определения распространенности опухолевого процесса (то есть в качестве «вторичного метода диагностики») и планирования объема лечения.
Представлен клинический случай редкой и малоизученной опухоли. По-видимому, ее развитие, по крайней мере в данном случае, связано с инфицированием ассоциацией вирусов ВПЧ и Эпштейна–Барр, что подтверждают данные патологоанатомического исследования и иммуноферментного анализа. Разночтение в диагнозах связано с тем, что ЛЭПК, кодируемая в классификации ВОЗ 4-го пересмотра от 2014 г. под рубрикой 8082/3 [1], в классификации 5-го пересмотра от 2020 г. [19] отсутствует. Опухоли, имеющие строение ЛЭПК, но без связи с вирусом Эпштейна–Барр, отнесены к ВПЧ-ассоциированному плоскоклеточному РШМ. Несомненно, особенности эпидемиологии, связь с разными вирусами или вирусной ассоциацией, своеобразие строения эпителиального компонента и выраженная лимфоцитарная инфильтрация неоплазмы требуют особого изучения, так как влияют на клиническое течение заболевания и прогноз. Так, несмотря на низкую степень дифференцировки, выявленные на ранних стадиях ЛЭПК успешно излечиваются. Возможно, именно лимфоцитарная инфильтрация свидетельствует об особенностях иммунного ответа, развивающегося при такого рода карциномах. Все это требует дальнейшего исследования.
Заключение
Как показывает опыт, представленный выше, РШМ в определенных ситуациях может не иметь «внешних, видимых», локализованных в экзоцервиксе проявлений. В подобной ситуации трансвагинальную эхографию следует рассматривать в качестве диагностического инструмента первой линии выявления потенциально злокачественной онкопатологии. Так, при обнаружении выраженной васкуляризации любого патологического образования в шейке матки в дифференциальный диагностический ряд состояний наряду с миомой шейки матки следует включать и РШМ.



