Гестационный пиелонефрит – проблема, обращающая на себя внимание врачей многих специальностей: урологов, акушеров-гинекологов, микробиологов, иммунологов. Острый гестационный пиелонефрит встречается с частотой 14,0–23,2% [1–3], отмечается тяжелым, нередко рецидивирующим течением и может приводить кразвитию септических осложнений. По данным А.А. Довлатяна [4], частота острого пиелонефрита вначале 2000-х годов возросла в 3,6 раза. Он занимает второе место после заболеваний органов кроветворения и осложняет течение беременности у 10–17% женщин. При первом посещении врача бактериурия регистрируется у 5% беременных. Острая инфекция мочевыводящих путей развивается позднее у 20–40% беременных с бессимптомной бактериурией. Большая часть беременных (78–96%) поступает в урологические отделения с клиникой острого серозного пиелонефрита, у них выявляется большое количество его гнойно-деструктивных форм, требующих выполнения хирургических, порой органоуносящих вмешательств. Частота гнойно-деструктивных форм пиелонефрита беременных, требующих оперативного вмешательства, не уменьшается и достигает 19,8%. Среди форм гнойной деструкции почки преобладают карбункулы (82,7 %) [5–6].
Цель исследования: оценить эффективность диагностики острого пиелонефрита беременных, возможности дифференциальной диагностики серозной и гнойной форм, а также результативность их лечения.
Материали методы исследования
Настоящее исследование основано на анализе диагностики острого пиелонефрита у 150 беременных, находившихся на обследовании и лечении в Больнице скорой медицинской помощи № 1 Омска за последние 5 лет.
Критериями включения в исследование были беременные с наличием симптомов воспалительного заболевания почек. Критерии исключения: сахарный диабет, мочекаменная болезнь, наличие соматических заболеваний в стадии декомпенсации, инфекции, передаваемые половым путем, отказ от участия в исследовании.
Пациентки были в возрасте от 18 до 40 лет, медиана возраста составила 25±0,49 года, преобладали первобеременные (83 женщины – 55,3%). Большая часть беременных наблюдалась в сроке 22–28 нед (61 пациентка – 40,6%); в сроке 29–36 нед – 39 (26,0%), 16–21 нед – 36 (24,0%), до 16 нед – 8 (5,3%), 37–38 нед – 6 (4,0%). Диагностика пиелонефрита у беременных основывалась на изучении клинических, гематологических показателей крови, биохимическом анализе крови с определением белкового и электролитного составов, содержании креатинина и мочевины в плазме, наличии и соотношении форменных элементов мочи, анализе мочи по Нечипоренко, изучении функционального состояния почек, пробы Зимницкого и Реберга, определении селективной и суточной потерь белка, обследовании на инфекции. Также проводились бактериальный посев с определением степени микробной колонизации и чувствительности выделенной микрофлоры к антибактериальным препаратам, комплексное ультразвуковое исследование, допплерографическое исследование сосудов почек, цветное допплеровское картирование паренхиматозного кровотока, качественная оценка кривых скоростей кровотока, магнитно-резонансная томография (МРТ) почек. Беременные обследованы по алгоритму, включающему современные методы диагностики острых воспалительных заболеваний почек с использованием современного оборудования: аппарат Aloka 3500, магнитно-резонансного томографа Bruker Tomikon S50, мультиспирального компьютерного томографа Philips-64, С-дуга Siemens. Для проведения экскреторной урографии у беременных получали дополнительное информированное согласие. Статистический анализ проводили с использованием программы статистика 6.0.
Результаты исследования
Большинство пациенток поступало в отделение на 3–5-е сут от начала заболевания. Факторами риска развития пиелонефрита в наблюдаемых группах были: низкий социальный уровень – 28,9%, бактериальные вагинозы и вагиниты – 26,3%, предшествующие инфекции мочевыводящих путей – 21,1%, мочекаменная болезнь – 13,2%, пороки развития мочевыводящей системы – 7,6%, воспалительные заболевания органов малого таза – 5,2%. На первом этапе проводилась диагностика пиелонефрита у беременных, основанная на наличии характерных клинических признаков и изменений в моче, выявлялась его форма (серозный или гнойный) и возможные осложнения пиелонефрита.
Клинические проявления осложненных форм имели некоторые отличия от симптомов неосложненного пиелонефрита. Защитное напряжение мышц живота и поясницы на стороне поражения были характерны для осложненных форм. Выраженность данного симптома коррелировала с давностью и тяжестью заболевания. Данный симптом был выявлен у 101 (67,3%) пациентки с острым пиелонефритом.
Для начального этапа дифференциации различных форм пиелонефрита применяли ультразвуковое исследование. Воспалительный процесс в почках подтверждали при наличии следующих симптомов: ретенция чашечно-лоханочной системы (ЧЛС), отек паренхимы, изменение ее эхогенности, нарушение кортико-медуллярной дифференцировки, паранефральная экссудация и подвижность почки. На основании полученных данных все пациентки разделены на 2 группы: с серозным (78 беременных) и с гнойным (72) пиелонефритом.
При дуплексном сканировании почек четко определялись очаги редукции интраренального кровотока, преимущественно в кортикальном слое с феноменом неоднородного усиления или ослабления плотности цветовых сосудистых сигналов по периферии очага. Дуплексная диагностика карбункула почки была информативной и подтверждена практически у всех женщин.
По совокупности данных, включающих в себя увеличение размеров почки, ретенцию ЧЛС, отек и утолщение паренхимы, диффузное повышение ее эхогенности, снижение звуковой проводимости, гетерогенность и разнозернистость коркового слоя, появление феномена «появляющихся пирамидок», паранефральную экссудацию в сочетании со снижением дыхательной подвижности почки сонографически подтверждали воспалительный процесс в почках.
Выявление очагов редукции интраренального кровотока при дуплексном сканировании дает возможность определить переход неосложненного острого процесса в очагово-гнойный, дифференцировать карбункул от абсцесса почки и апостематозного пиелонефрита. На основании полученных данных все пациентки были разделены на 2 группы: 1-я группа с острым неосложненным пиелонефритом (78) и 2-я – с осложненными формами (72). Очаги редукции интраренального кровотока были выявлены у 90,3% беременных второй группы.
В случаях необходимости при недостаточности использования клинических, микробиологических и ультразвуковых методов исследования для своевременной и точной диагностики, необходимости оценки функционального состояния почек применяли МРТ (у 12,8% первой и у 43,1% второй группы), особенно при подозрении на аномалии мочевыводящих путей, формирование тяжелых осложнений в виде карбункула, апостематозного пиелонефрита.
По результатам МРТ определялись следующие признаки воспалительных изменений почек: отек перинефральной клетчатки, расширение и деформация ЧЛС, снижение дифференциации коркового и мозгового веществ почек, истончение коркового вещества почки (снижение соотношения коркового и медуллярного веществ почки). Все вышеперечисленные признаки определялись у всех обследованных беременных 2-й группы, что свидетельствовало о наличии активного воспалительного процесса с формированием осложнений. С помощью МРТ были диагностированы следующие пороки развития: аномалии количества (неполное и полное удвоение почек, врожденная единственная почка, добавочная – третья почка) выявлены у 3,8% 1-й и у 12,5% 2-й группы. Аномалии положения почек (дистопия, ротация) были диагностированы у 2,6% женщин 1-й группы и у 9,7% 2-й. Аномалии структуры (поликистоз, простые, солитарные кисты) определялись у 1,2% беременных 1-й группы и у 2,8% – 2-й; врожден- ный гидронефроз и изгиб мочеточника выявлялись лишь во 2-й группе: 2,8 и 4,1% соответственно. В целом пороки развития почек диагностированы в 7,6% наблюдений 1-й группы и в 20,1% – 2-й. В исключительных наблюдениях, когда производился какой-либо вид дренирования полостной системы почки, оценка его эффективности, при отсутствии возможности провести дифференциальный диагноз осложненной и неосложненной формы гестационного пиелонефрита, при планировании оперативного лечения беременной или родильницы проводилось рентгенологическое исследование (обзорная экскреторная урография представлена на рис. 1, 2, см. на вклейке).
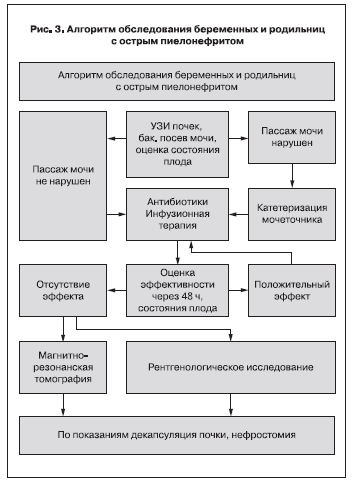
В процессе исследования и совершенствования диагностической и лечебной тактики был выработан алгоритм ведения беременных с острым гестационным пиелонефритом (рис. 3). Тактикаведения основывалась на следующих мероприятиях: бактериологическое исследование мочи, ультразвуковое исследование, восстановление нарушенного пассажа мочи (катетеризация, стентирование мочеточника), немедленное медикаментозное лечение, эмпирическая антибактериальная и инфузионная терапия. При наличии признаков пиелоэктазии для ликвидации уростаза одной из основных задач было восстановление пассажа мочи, проводимое следующими методами: катетеризацией мочеточника, постановкой внутреннего самоудерживающегося катетера типа «Stent» (рис. 1–2 см. на вклейке). Также параллельно проводилась коррекция нарушений процессов гемокоагуляции и выявленных нарушений в системе мать-плацента-плод. Первичная оценка эффективности лечения проводилась через 12–24 ч и в динамике через 48 ч с последующим переходом (после получения результатов бактериологического исследования и по мере идентификации возбудителя) на этиотропную терапию.
Возбудителями пиелонефрита у беременных были условно-патогенные микроорганизмы. Кишечная палочка, вызывающая склероз почечных лоханок, околопочечной клетчатки и капсулы почек, высевалась у 84,2% беременных; протей, расщепляющий белки и мочевину с образованием аммиака и других веществ, повреждающих клетки эпителия почек и мочеточников, был выявлен у 10,6%. В других наблюдениях (5,2%) из мочи беременных высевали клебсиеллу и энтерококк. При длительно существующем воспалительном процессе находили, как правило, несколько возбудителей.
Оценка эффективности терапии проводилась консилиумом врачей: урологом, акушером-гинекологом, реаниматологом и основывалась на уменьшении симптомов гестационного пиелонефрита, наличии синдрома системной воспалительной реакции (ССВР). При отсутствии положительной динамики: фебрильной лихорадке более 2 сут с признаками гнойной интоксикации, нарастании лейкоцитоза крови, нейтрофилии, лимфопении, сопровождающимися стойким болевым синдромом, расширением ЧЛС, проводилась экскреторная урография.
Наличие гнойно-деструктивного пиелонефрита с клиническим подтверждением ССВР, сепсиса было показанием к экстренному хирургическому вмешательству (карбункул почки; рис. 4 см. на вклейке).
Осложнения течения беременности при остром пиелонефрите были следующими: плацентарная недостаточность – у 42,1% женщин, преэкламп- сия умеренная – у 21,1%, самопроизвольный аборт – у 5,2%, преждевременные роды – у 5,2%. Тяжелые осложнения заболеваний почек также имели место: ССВР выявлен у 47,4% беременных, септический шок – у 21,1%, сепсис – у 18,4% наблюдаемых. Клинико-лабораторными признаками ССВР были два и более из следующих: температура более 38°C или менее 36°C, частота сердечных сокращений более 90/мин, часто- та дыхания более 20/мин или гипервентиляция, лейкоциты крови более 12х109/мл или 4х109/мл, при наличии незрелых форм более 10%. Диагноз септического шока ставился при признаках тканевой и органной гипоперфузии и наличии сепсисиндуцированной артериальной гипотонии, не устраняющейся с помощью инфузионной терапии и требующей назначения катехоламинов. Сепсис также диагностировался согласно классификации Американского колледжа пульмонологов и Общества специалистов критической медицины (АССР/SССМ) (1992) при наличии очага инфек- ции и двух или более признаков ССВР.
Операции, выполненные при неэффективности консервативной терапии и развитии гнойно-деструктивного воспаления, были следующими: иссечение карбункула почки – у 37 женщин (24,7% всех поступивших с острым пиелонефритом), нефрэктомия – у 16 пациенток (10,7%).
При анализе тактики ведения беременных были выявлены следующие дефекты оказания медицинской помощи: отсутствие выявления бессимптомной бактериурии в группе риска по развитию заболеваний почек; консультации уролога при выявлении заболевания; неадекватная терапия бактериурии и пиелонефрита.
Таким образом, можно сделать заключение о том, что в профилактике осложнений важны своевременная диагностика и лечение бессимптомной бактериурии, а при остром пиелонефрите – своевременное оперативное лечение его гнойно- деструктивных форм.



