Многоплодная беременность относится к беременности высокого риска и сопровождается увеличением частоты всех акушерских осложнений. Так, риск преждевременных родов при двойне возрастает в 6 раз, преэклампсии – в 3 раза, послеродовых кровотечений – в 2 раза [1, 2]. Одним из осложнений многоплодной беременности является диссоциированное развитие плодов, связанное с развитием синдрома задержки роста (СЗРП) одного из плодов, различным генетическим потенциалом плодов при бихориальной двойне или с синдромом фето-фетальной трансфузии при монохориальной двойне.
Под термином диссоциированная двойня (дискордантный рост плодов) подразумевают разницу между ожидаемыми массами плодов, превышающую 15% (некоторые авторы считают пороговым значением 20%). По данным Amaru и соавт., 2004 [3], проведших крупное ретроспективное исследование, диссоциация плодов (разница более 20%) является независимым прогностическим фактором таких осложнений у новорожденного как: госпитализация в отделение реанимации и интенсивной терапии (относительный риск 3,26 (1,97–5,4)), гипербилирубинемия (относительный риск 1,69 (1,07–2,66)), транзиторное тахипноэ (относительный риск 1,62 (1,02–2,54)). Branum и Schoendorf (2003) продемонстрировали, что у двоен со значительным уровнем диссоциации (>25%) по сравнению с недиссоциированными парами уровень неонатальной смертности существенно выше [4]. Кроме того, беременных с диссоциированной двойней чаще родоразрешают путем операции кесарева сечения (относительный риск 1,87 (1,22–2,87)).
Причины диссоциированного развития плодов разнообразны. Размер каждого из развивающихся плодов, а также их масса при рождении определяются совокупностью факторов: генетических, плацентарных и др. Безусловно, генетическая предрасположенность является неотъемлемым фактором, определяющим рост плодов. Шведские ученые провели огромный анализ исходов первых родов у женщин, родившихся из двоен (1479 однополых дизиготных и 1526 монозиготных пар близнецов, родившихся в Швеции с 1926 по 1985 гг. и родивших первого ребенка с 1973 по 2009 гг.). У женщин, рожденных из диссоциированных дизиготных двоен, чья масса при рождении на 500 г превышала среднюю массу в паре, рождались более крупные дети (в среднем на 70 г), чем у их меньших по массе сестер. Для диссоциированных монозиготных двоен такой зависимости получено не было. Таким образом, у части двоен разница в массе может быть генетически детерминирована. [5]
При многоплодной беременности факторами, ограничивающими рост плодов, являются развитие сосудистых плацентарных анастомозов, способствующих неравномерному распределению кровотока, необходимость значительного увеличения площади ворсин хориона и эффективности маточно-плацентарного кровотока, а также ограниченный объем матки. Существует гипотеза, согласно которой, диссоциация является приспособительным механизмом, позволяющим увеличить срок гестации на момент рождения за счет уменьшения скорости роста одного из плодов [6]. Дело в том, что внутриматочное пространство имеет ограниченный объем. В данном случае под внутриматочным пространством мы подразумеваем не только механическое растяжение миометрия, но и возможности сосудистой системы обеспечивать адекватное кровоснабжение, а также доставку питательных веществ и кислорода. Безусловно, возможности женской репродуктивной системы рассчитаны на развитие в матке одного плода. При двойне же, даже с учетом меньшей средней массы плодов, суммарный вес детей приблизительно в 1,5 раза больше, чем вес одного ребенка при одноплодной беременности, во столько же раз увеличиваются и потребности развивающихся плодов.
Замедление роста одного из плодов приводит к уменьшению суммарного объема и массы плодов и, как следствие, снижению потребности в питательных веществах в ограниченном общем маточном пространстве, что дает возможность пробыть плодам в матке дольше, чем если бы они оба росли одинаково. Косвенным подтверждением этой теории является наблюдение, что диссоциированные двойни на момент родов в среднем имеют больший срок гестации, чем недиссоциированные двойни с такой же суммарной массой плодов [7]. Регуляция процесса роста плодов в зависимости от возможностей материнского организма, по всей видимости, опосредованы факторами роста сосудов. Так у беременных с диссоциированной двойней в крови концентрация свободного фактора роста эндотелия сосудов была существенно ниже, чем у беременных с недиссоциированной двойней [8].
 Монохориальные двойни
Монохориальные двойни
Особо следует выделить ситуацию диссоциации плодов при монохориальной двойне. Несмотря на то что результаты некоторых работ свидетельствуют об одинаковой частоте диссоциации при монохориальной и бихориальной двойне [9], большинство ученых все же сходятся во мнении, что при монохориальной двойне диссоциация и СЗРП одного или обоих плодов встречается чаще [10–12], а дети при монохориальной двойне в среднем весят меньше, чем при бихориальной. В связи с этим некоторые ученые предлагают для монохориальных двоен создавать отдельные номограммы, однако данный вопрос решить достаточно сложно, учитывая низкую частоту монохориальных двоен в популяции. Одной из частых причин диссоциации при монохориальной двойне является фето-фетальный трансфузионный синдром, который не является предметом обсуждения данной статьи.
При изучении факторов риска диссоциации плодов при бихориальной двойне были выявлены некоторые закономерности:
- диссоциация плодов чаще встречается у первородящих пациенток [13], что вероятно, объясняется большей способностью матки к растяжению у рожавшей женщины, чем у нерожавшей,
- диссоциация чаще встречается при сращении двух плацент, при краевом или оболочечном прикреплении пуповины одного из плодов [14].
Существенную роль в частоте и степени диссоциации играет пол плодов. Мальчики в среднем крупнее девочек. Логично предположить, что в паре мальчик-девочка частота диссоциации должна быть выше, чем в парах мальчик-мальчик и девочка-девочка, однако, неоднократно продемонстрировано, что наличие в матке мальчика ускоряет рост второго плода. То есть девочки из разнополых двоен в среднем крупнее, чем девочки из однополых бихориальных двоен [15]. При этом при диссоциированной разнополой двойне меньший плод существенно чаще является девочкой, чем мальчиком [16].
Диагностика
Степень диссоциации (синоним: дискордантность) определяют процентным отношением разницы предполагаемой массы плодов к массе большего плода (М – м/Мх100, где М – масса большего плода, м – масса меньшего плода). При таком подсчете приблизительно у 75% двоен диссоциация будет составлять от 0 до 15%, у 20% – от 15 до 25%, а у 5% двоен превысит 25% [17]. Данная методика оценки диссоциации является наиболее распространенной. Недостатком этого метода является то, что он не учитывает соответствие масс плодов сроку гестации. Предположим, в 36 недель беременности массы плодов при двойне отстают от нормативных значений для данного срока и составляют 1500 и 1200 г с диссоциацией в 20%. Очевидно, что данная пара имеет высокий риск перинатальной патологии. Напротив, плоды в том же сроке беременности с массой 3000 и 2400 г, имеющие ту же степень диссоциации, будут вероятнее всего здоровы.
Таким образом, при наличии диссоциации размеры обоих плодов могут укладываться в рамки нормативных значений для данного срока гестации. В такой ситуации вероятность осложнений лишь незначительно превышает таковую при недиссоциированной двойне.
Гораздо большее значение, чем констатация факта диссоциации, имеет сама по себе масса плода при рождении, то есть наличие или отсутствие СЗРП у меньшего плода. В связи с этим, целью данного обзора явилась оценка клинической значимости диссоциации плодов, а также определение места данного термина в акушерской практике.
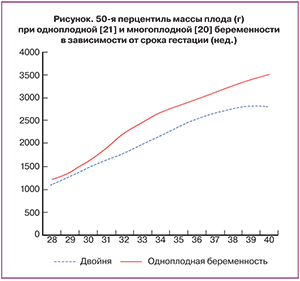
Возникает вопрос о том, что же считать СЗРП при двойне. Известно, что в среднем дети при многоплодной беременности существенно меньше детей, рожденных при одноплодной беременности. Некоторые ученые, несмотря на это предлагают использовать для оценки соответствия роста плодов из двоен гестационному сроку номограммы одноплодных беременностей [18], например, считая пороговым значением для СЗРП при двойне 5-ю перцентиль для одноплодных беременностей. Однако все же логичнее использовать специфические номограммы для многоплодных беременностей [19]. Наиболее серьезную работу в этом направлении провел I. Blickstein в 2004 г. Были проанализированы данные по 265 820 живорожденным бихориальным двойням. Оказалось, что средняя масса плодов при двойне начинает отставать от нормативов одноплодной беременности приблизительно в 28–30 недель, а далее прогрессивно удаляется от показателей одноплодной беременности [20]. Поэтому использование в качестве критерия постановки диагноза СЗРП при двойне 5-й перцентили одноплодной беременности приведет к гипердиагностике этого состояния в сроках после 32 недель (рисунок).
В ходе крупного популяционного исследования, в которое были включены 10 683 диссоциированные двойни (разница более 25%), все двойни были разделены на три группы в зависимости от веса меньшего плода (менее 10-й перцентили; 10-50-я перцентиль; более 50-й перцентили по скорректированным номограммам для двоен). На первую группу пришлось 62,4% всех двоен, на вторую – 32,9%, а на третью лишь 4,7%. То есть почти в 40% случаев у меньшего плода из диссоциированной двойни не было СЗРП. При этом разница в перинатальной смертности между группами была очень значительной (29‰, 11,1‰ и 11‰ соответственно, относительный риск перинатальной смертности при наличии СЗРП меньшего плода 2,7 (95% доверительный интервал 1,3–5,7)). Повышение смертности отмечено лишь для меньших плодов. Исходы для более крупных плодов были абсолютно одинаковыми во всех группах [17]. Y. Yinon и соавт. (2005) показали, что при одинаковом сроке гестации риск тяжелой заболеваемости (тяжелый респираторный дистресс синдром (РДС), внутрижелудочковые кровоизлияния III–IV ст, некротизирующий энтероколит) при диссоциированной двойне с СЗРП одного из плодов (масса менее 10-й перцентили по скорректированной номограмме для двоен) выше аналогичного показателя для диссоциированных двоен без СЗРП в 7,7 раза [22].
Таким образом, даже при очень большой степени диссоциации часть двоен будут относиться к группе низкого риска по перинатальным осложнениям. Важнейшим моментом является выявление СЗРП среди меньших плодов. При отсутствии СЗРП использование термина диссоциированная двойня может повлечь за собой избыточно агрессивную тактику. Мы считаем, что ставить диагноз «диссоциированная двойня» следует только при наличии СЗРП у меньшего плода. Это позволит выделять пациенток действительно высокого риска.
Диагностический подход при диссоциированной двойне должен складываться из нескольких этапов. На первом этапе после выявления диссоциированного роста плодов следует исключить фето-фетальную трансфузию (при монохориальной двойне) и аномалии развития у одного из плодов (особенно при выявлении диссоциации до 22 недель беременности). Пороки развития при многоплодной беременности встречаются существенно чаще, чем при одноплодной (4,05 и 2,38% соответственно; отношение рисков 1,7 (ДИ 1,47–1,97)) [23]. При этом аномалии развития одного из плодов могут привести как к задержке его роста, так и к увеличению его массы за счет отека. Так нами описан случай развития неиммунной водянки одного плода из двойни на фоне кистозно-аденоматозного порока развития легкого [24]. В этом случае масса здорового (меньшего) плода в сроке 31 неделя составила 1530 г, а ребенка с неиммунной водянкой 3050 г. То есть, несмотря на формальный уровень диссоциации 50%, меньший плод не имел СЗРП и был здоров, в отличие от более крупного плода с врожденным пороком развития. Обнаружение аномалий развития у одного из плодов может в ряде случаев помочь избежать досрочного родоразрешения, пролонгируя беременность в интересах здорового плода.
Вторым этапом среди диссоциированных двоен следует выделить те, в которых масса меньшего плода менее 10-й перцентили для данного гестационного срока (по номограмме для двоен). Диссоциированные двойни, в которых масса меньшего плода укладывается в нормативы данного срока, по степени риска перинатальных осложнений не выше конкордантно развивающихся плодов. Ультразвуковое исследование позволяет с достаточно высокой степенью достоверности предположить как массу плодов [25], так и степень диссоциации [26]. Разница в предполагаемой массе плодов по данным ультразвукового исследования является наиболее точным диагностическим критерием диссоциации плодов (по некоторым данным чувствительность достигает 100%, а специфичность – 95,7%) [27]. Альтернативным методом диагностики диссоциации является выявление разницы в окружностях живота плодов более 20 мм [28]. Предположить наличие диссоциации можно и при выявлении существенной разницы в допплерометрических показателях в средней мозговой артерии плодов (разница в пульсационном индексе более 25% – чувствительность 85,7%, специфичность 77,9%) [27].
Ведение пациенток с диссоциированной двойней
Несмотря на многочисленные попытки лечения задержки роста одного плода из двойни (инфузионная терапия, дополнительное питание матери, лекарственная терапия, оксигенотерапия), ни один из методов не смог ускорить рост плода и улучшить перинатальные исходы [29]. Доказанной эффективностью обладают лишь родоразрешение пациенток с истинно диссоциированными двойнями (СЗРП меньшего плода) в центрах третьего уровня, проведение профилактики РДС плодов глюкокортикоидами до 34 недель беременности, тщательный динамический контроль состояния плодов и родоразрешение при появлении признаков декомпенсации. Существуют данные о том, что профилактика РДС при СЗРП может быть эффективна и в сроках 34–36 недель, особенно если предполагается абдоминальное родоразрешение, однако этот тезис при многоплодной беременности не подтвержден [30].
Важнейшим моментом при выявлении истинно диссоциированной двойни (СЗРП меньшего плода) является динамическое наблюдение за функциональным состоянием плодов (кардиотокография, допплерометрия), а также ростом плодов. В случае ухудшения состояния одного из плодов (как правило, меньшего) проводится досрочное родоразрешение. Интересно, что у меньших плодов в диссоциированной двойне есть особенности гемодинамики, даже при удовлетворительном их состоянии. E. Barzilay и соавт. (2015) показали, что у меньшего плода из диссоциированной двойни, по сравнению с большим, существенно увеличен диаметр средней мозговой артерии, при этом пульсационный индекс в этих сосудах между плодами не различается [31].
При адекватном симметричном росте плодов никакие вмешательства, как правило, не требуются. Принципиальным моментом является промежуток времени между двумя ультразвуковыми фетометриями. Как показали M. Mongelli и соавт., если проводить повторное измерение плода через 1 неделю, в 30,8% будет сделан ошибочный вывод об отсутствии роста. Если промежуток между исследованиями составит 2 недели, частота ложноположительных результатов снижается до 16,9%, а при промежутке в 4 недели – до 3,2%. Дело в том, что разница в размерах через неделю может быть настолько малой, что окажется в рамках погрешности ультразвуковой фетометрии [32]. С учетом этого во избежание ненужной агрессии не следует повторять ультразвуковую фетометрию раньше, чем через 2 недели. А при диссоциированной двойне без СЗРП оптимальный промежуток между исследованиями составляет 4 недели.
Предпочтительным методом родоразрешения при ухудшении функционального состояния одного из плодов является кесарево сечение. При удовлетворительном состоянии обоих плодов показанием к оперативному родоразрешению при диссоциированной двойне следует считать лишь СЗРП III степени одного из плодов. Сама по себе степень диссоциации не ухудшает исходов при влагалищных родах [33].
Заключение
Таким образом, учитывая отличие темпов роста плодов при многоплодной беременности, не следует сопоставлять размер плода при двойне с номограммами одноплодной беременности. Диагноз СЗРП при многоплодии ставится лишь при массе плода меньше 10-й перцентили для данного срока по специфической номограмме для двоен. С целью выделения группы высокого риска по перинатальным осложнениям, оптимизации тактики ведения данной категории пациенток и снижении неоправданной акушерской агрессии диагноз диссоциированной двойни целесообразно ставить лишь в случае наличия СЗРП у меньшего плода. Пациенток с диссоциированными двойнями следует наблюдать и родоразрешать только в учреждениях III уровня.



