Research Center of Obstetrics, Gynecology, and Perinatology, Ministry of Health of Russia, Moscow 117997, Ac. Oparina str. 4, Russia
Objective. To determine the maternal factors influencing the development of a fetus, which are predictors for visceroabdominal disproportion (VAD) in gastroschisis.
Subjects and methods. This investigation enrolled 80 women aged 15 to 34 years, including 60 women who had given birth to babies with gastroschisis without VAD (Group 1) and 20 women who had babies with VAD (Group 2). Data from their history and medical records were collected and analyzed. The influence of different maternal factors, such as age, bad habits (smoking), and prior infectious diseases and anemia during pregnancy, on the development of fetuses having gastroschisis with VAD, were assessed.
Results. The major risk factors of the birth of a baby with gastroschisis, such as maternal age, smoking, and prior infections, anemia during pregnancy were comparatively assessed in two groups of women who had given birth to babies having gastroschisis with and without VAD in order to reveal their influence on the development of a fetus with VAD. The risk factors, such as smoking and anemia during pregnancy, were noted to be significantly more common in the group of women who had given birth to infants with VAD. At the same time, prior infections during pregnancy were 1.5-fold more frequently recorded in the women having babies without VAD.
Conclusion. The investigation has revealed that the most important risk factors for the development of fetal gastroschisis with VAD are smoking during pregnancy, a compromised obstetric/gynecologic history (abortions, anemia), repeated pregnancies, and a maternal age of less than 20 years and that of more than 28 years. It is noted that there is a relationship of the use of analgesic, antipyretic, and nonsteroidal anti-inflammatory drugs in the first trimester of pregnancy to the increased risk of VAD in babies with gastroschisis.
pregnant women
fetus
newborn infants
gastroschisis
visceroabdominal disproportion
risk factors
По данным ряда зарубежных и отечественных авторов в последнее время количество новорожденных детей с гастрошизисом продолжает увеличиваться [1–5]. Гастрошизис – порок развития передней брюшной стенки, при котором через параумбиликальный дефект ее мягких тканей, расположенный справа от нормально сформированной пуповины, эвентрируют органы брюшной полости [6, 7]. По классификации выделяют две формы гастрошизиса: с висцеро-абдоминальной диспропорцией (ВАД) и без таковой. Известно, что основными факторами риска развития гастрошизиса у плода являются: возраст матери моложе 20 лет, воздействие на женщину во время беременности полиароматических углеводородов, активное и пассивное курение, употребление наркотических веществ и лекарственных препаратов (аспирин, ибупрофен), а также обедненная питательными веществами диета [8–18].
В связи с внедрением в клиническую практику пренатальной ультразвуковой диагностики выявление гастрошизиса у плода возможно уже начиная с 13-й недели гестации. В ряде исследований показано, что точность пренатальной ультразвуковой диагностики составляет более 90% [19–21]. Однако смертность в группе новорожденных с гастрошизисом в России составляет от 6,5 до 45%, а в отдельных регионах достигает 95%, тогда как в ведущих зарубежных клиниках этот показатель остается в пределах 3–10% [22–24]. В выхаживании новорожденных детей с данным заболеванием по-прежнему есть нерешенные вопросы. У пациентов с гастрошизисом с ВАД имеются дополнительные факторы риска неблагоприятного исхода, такие как присоединение инфекции в период интенсивной терапии и подготовки к отсроченной пластике передней брюшной стенки, более длительное пребывание на искусственной вентиляции легких, применение массивной антибактериальной терапии. Таким образом, многие вопросы, касающиеся причин возникновения, факторов риска рождения новорожденных детей с гастрошизисом остаются актуальными.
Цель исследования: определить материнские факторы влияния на развитие плода, являющиеся предикторами формирования ВАД при гастрошизисе.
Материал и методы исследования
В данное исследование включены 80 женщин в возрасте от 15 до 34 лет, у которых родились дети с гастрошизисом. Все дети находились в отделении хирургии, реанимации и интенсивной терапии новорожденных (ОХРИТН) ФГБУ НЦАГиП им. В.И. Кулакова Минздрава России с 2007 по 2014 г. Во всех случаях диагноз гастрошизис был установлен внутриутробно. Все дети поступали в ОХРИТН сразу после рождения из родильных отделений Центра. С родителями пациентов проводили беседу с последующим заверением собственноручной подписью законным представителем утвержденной этическим комитетом ФГБУ НЦАГиП им. В.И. Кулакова формы информированного согласия на проведение данного обследования.
Женщины были разделены на 2 группы: 1-я группа – 60 женщин, родивших детей с гастрошизисом без ВАД, 2-я группа – 20 женщин, родивших детей с ВАД. В ходе исследования проведена оценка следующих факторов со стороны матери, влияющих на рождение детей с гастрошизисом: возраст, вредные привычки (курение), перенесенные инфекционные заболевания и анемия во время беременности. В дальнейшем проводили сравнение показателей между двумя группами с целью выявления факторов, наиболее значимых для формирования ВАД у плодов с гастрошизисом.
Результаты и обсуждение
В нашем исследовании были выделены следующие факторы риска рождения ребенка с гастрошизисом с ВАД: возраст матери, курение, перенесенные инфекции, анемия во время беременности. Регистрация этих факторов выполнена в обеих группах. Полученные данные представлены в табл. 1.
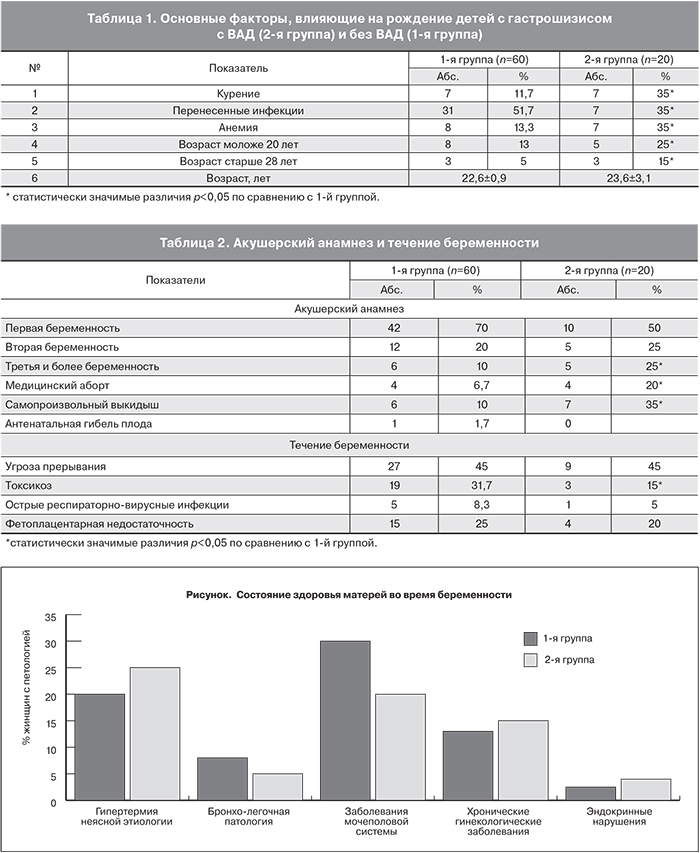
При анализе данных по t-критерию Стьюдента по возрасту матерей между двумя группами (с ВАД и без ВАД) достоверных различий выявлено не было. Однако дисперсионный анализ показал, что в 1-й группе варьирование возраста матерей заметно ниже (коэффициент вариации 15%). Во 2-й группе коэффициент вариации составил 25%. При этом отмечен возрастной диапазон, выходящий за средние значения, а именно – женщины моложе 20 и старше 28 лет. При сравнении показателей в обеих группах в возрастной категории моложе 20 лет и старше 28 (данные представлены в табл. 1) можно отметить значительное преобладание матерей этих возрастов во 2-й группе по сравнению с 1-й. По F-критерию Фишера различие между двумя выборками достоверно на уровне значимости 0,05. Значительно больший процент женщин из 2-й группы курили, и их беременность протекала на фоне анемии. В то время как наличие перенесенных инфекций во время беременности почти в 1,5 раза было выше в 1-й группе.
В исследовании, опубликованном M.L. Feldkamp и соавт. в 2008 г., не обнаружено взаимосвязи между рождением ребенка с гастрошизисом и перенесенными матерью во время беременности некоторыми патологическими состояниями (инфекции дыхательных путей, аллергические реакции, гипертермия), в то время как инфекции мочевыделительной системы и передающиеся половым путем играют существенную роль и являются факторами высокого риска [16, 17].
На рисунке представлены данные по перенесенной инфекционной заболеваемости матерей, родивших детей из обеих групп.
При анализе полученных данных не выявлено существенных различий в сравниваемых группах по состоянию здоровья матерей во время беременности. Однако в группе детей без ВАД отмечается более высокий процент женщин с заболеваниями мочеполовой системы. В 20% наблюдений у матерей в 1-й группе и в 25% во 2-й группе отмечалось повышение температуры тела выше 37,5°С во время беременности. По данным литературы отмечено отсутствие достоверной связи между риском рождения детей с гастрошизисом и гипертермией у матери во время беременности [16, 17]. Однако использование нестероидных противовоспалительных средств с целью снижения температуры и обезболивания (аспирин, ибупрофен, парацетамол) является фактором риска у исследуемой группы пациентов [23, 24]. В нашем исследовании отмечено применение этих препаратов женщинами во время первого триместра беременности в 41,6 и 60% случаев в 1-й и во 2-й группах соответственно, что может свидетельствовать о связи между их использованием и формированием гастрошизиса у плода, в том числе с ВАД.
В 40% случаев во 2-й группе выявлено наличие в анамнезе у матерей выкидышей и абортов, в первой же группе этот процент ниже и составляет 30%.
Проведенный анализ (табл. 2) показал, что дети с гастрошизисом с ВАД чаще рождались от повторных беременностей, чем дети из 1-й группы, причем у матерей из 2-й группы чаще в анамнезе отмечены аборты и выкидыши. Также следует отметить, что беременность протекала более благоприятно у женщин из 1-й группы с гастрошизисом без ВАД.
Заключение
В результате проведенного исследования было выявлено, что наиболее значимыми факторами в формировании ВАД у плодов с гастрошизисом являются: курение матери на протяжении беременности, анемия, отягощенный акушерско-гинекологический анамнез (наличие абортов) и повторные беременности. Возраст моложе 20 и старше 28 лет в изучаемой группе женщин (имеющих детей с гастрошизисом с ВАД) также играет важную роль. В свою очередь использование анальгетических, жаропонижающих и нестероидных противовоспалительных препаратов женщинами в первом триместре беременности может являться одной из причин развития гастрошизиса у плода, особенно с ВАД.
- Castilla E.E., Mastroiacovo P., Orioli I.M. Gastroschisis: international epidemiology and public health perspectives. Am. J. Med. Genet. C Semin. Med. Genet. 2008; 148C(3): 162-79.
- Keys C., Drewett M., Burge D.M. Gastroschisis: the cost of an epidemic. J. Pediatr. Surg. 2008; 43(4): 654-7.
- Kilby M.D. The incidence of gastroschisis. Br. Med. J. 2006; 332(7536): 250-1.
- Di Tanna G.L., Rosano A., Mastroiacovo P. Prevalence of gastroschisis at birth: retrospective study. Br. Med. J. 2002; 325(7377): 1389-90.
- International Clearinghouse for Birth Defects Surveillance and Research. Annual Report 2008. Rome: International Centre for Birth Defects; 2008.
- Krasovskaya T.V., Golodenko N.V., Kucherov Yu.I. Gastroschisis: new aspects of the etiology, pathogenesis and treatment. Detskaya hirurgiya. 1997; 1: 40-2. (in Russian)
- Chabra S., Gleason C. Gastroschisis: embryology, pathogenesis, epidemiology. NeoReviews. 2005; 6(11): e493-9.
- Mac Bird T., Robbins J.M., Druschel C., Cleves M.A., Yang S., Hobbs C.A. Demographic and environmental risk factors for gastroschisis and omphalocele in the National Birth Defects Prevention Study. J. Pediatr. Surg. 2009; 44(8): 1546-51.
- Kirby R.S., Marshall J., Tanner J.P., Salemi J.L., Feldkamp M.L., Marengo L. et al. Prevalence and correlates of gastroschisis in 15 states, 1995 to 2005. Obstet. Gynecol. 2013; 122(2, Pt1): 275-81.
- Quélin C., Loget P., Verloes A., Bazin A., Bessières B., Laquerrière A. et al. Phenotypic spectrum of fetal Smith-Lemli-Opitz syndrome. Eur. J. Med. Genet. 2012; 55(2): 81-90.
- Fillingham A., Rankin J. Prevalence, prenatal diagnosis and survival of gastroschisis. Prenat. Diagn. 2008; 28(13): 1232-7.
- Rasmussen S.A., Frías J.L. Non-genetic risk factors for gastroschisis. Am. J. Med. Genet. C Semin. Med. Genet. 2008; 148C(3): 199-212.
- James A.H., Brancazio L.R., Price T. Aspirin and reproductive outcomes. Obstet. Gynecol. Surv. 2008; 63(1): 49-57.
- Feldkamp M.L., Carmichael S.L., Shaw G.M., Panichello J.D., Moore C.A., Botto L.D. Maternal nutrition and gastroschisis: findings from the National Birth Defects Prevention Study. Am. J. Obstet. Gynecol. 2011; 204(5): 404. e1-400. e10.
- Lupo P.J., Langlois P.H., Reefhuis J., Lawson C.C., Symanski E., Desrosiers T.A. et al. Maternal occupational exposure to polycyclic aromatic hydrocarbons: effects on gastroschisis among offspring in the National Birth Defects Prevention Study. Environ. Health Perspect. 2012; 120(6):910-5.
- Feldkamp M.L., Reefhuis J., Kucik J., Krikov S., Wilson A., Moore C.A. et al. Case-control study of self-reported genitourinary infections and risk of gastroschisis: findings from the National Birth Defects Prevention Study, 1997–2003. Br. Med. J. 2008; 336(7658): 1420-3.
- Werler M.M., Mitchell A.A., Shapiro S. Demographic, reproductive, medical and environmental factors in relation to gastroschisis. Teratology. 1992; 45(4): 353-60.
- Winchester P.D., Huskins J., Ying J. Agrichemicals in surface water and birth defects in the United States. Acta Paediatr. 2009; 98(4): 664-9.
- Salihu H.M., Boos R., Schmidt W. Omphalocele and gastrochisis. J. Obstet. Gynaecol. 2002; 22(5): 489-92.
- Garne E., Loane M., Dolk H., De Vigan C., Scarano G., Tucker D. et al. Prenatal diagnosis of severe structural congenital malformations in Europe. Ultrasound Obstet. Gynecol. 2005; 25(1): 6-11.
- Medvedev M.V., ed. Prenatal ultrasound. A Practical Guide. M.: Realnoe vremya; 2005: 435-7. (in Russian)
- Schuplyak O.D., Hruscheva O.A. Problems of assessment of abdominal hypertension in newborns with gastroschisis. Byulleten meditsinskih internet-konferentsiy. 2013; 3(2): 89-90. (in Russian)
- Sekabira J., Hadley G.P. Gastroschisis: a third world perspective. Pediatr. Surg. Int. 2009; 25(4): 327-9.
- Bradnock T.J., Marven S., Owen A., Johnson P., Kurinczuk J.J., Spark P. et al. Gastroschisis: one year outcomes from national cohort study. Br. Med. J. 2011; 343: d6749.
About the authors:
Teplyakova O.V., Doctor Anesthesiologist, Department of Surgery, Resuscitation and Intensive Care of Newborns, Research Center of Obstetrics,
Gynecology and Perinatology, Ministry of Health of Russia. 117997, Russia, Moscow, Ac. Oparina str. 4
Zubkov V.V., MD, Head of the Department of Neonatology and Pediatrics, Research Center of Obstetrics, Gynecology and Perinatology,
Ministry of Health of Russia. 117997, Russia, Moscow, Ac. Oparina str. 4
Pyregov A.V., MD, head of the department of anesthesiology and intensive care, Research Center of Obstetrics, Gynecology and Perinatology,
Ministry of Health of Russia. 117997, Russia, Moscow, Ac. Oparina str. 4
Podurovskaya Yu.L., Head of Department of Surgery, Resuscitation and Intensive Care of Newborns, Pediatric surgeon, Research Center of Obstetrics,
Gynecology and Perinatology, Ministry of Health of Russia. 117997, Russia, Moscow, Ac. Oparina str. 4
Burov A.A., Chief Clinician, Doctor Anesthesiologist, Department of Surgery, Resuscitation and Intensive Care of Newborns, Research Center of Obstetrics,
Gynecology and Perinatology, Ministry of Health of Russia. 117997, Russia, Moscow, Ac. Oparina str. 4
Dorofeeva E.I., Pediatric surgeon, Department of Surgery, Resuscitation and Intensive Care of Newborns, Research Center of Obstetrics,
Gynecology and Perinatology, Ministry of Health of Russia. 117997, Russia, Moscow, Ac. Oparina str. 4
Eroshenko E.A., neonatologist, Department of Surgery, Resuscitation and Intensive Care of Newborns, Research Center of Obstetrics,
Gynecology and Perinatology, Ministry of Health of Russia. 117997, Russia, Moscow, Ac. Oparina str. 4




