Гигантомастия (ГМ, gigantomastia, макромастия, мегаломастия) – редкая доброкачественная патология молочных желез (МЖ), проявляющаяся в быстром, стремительно прогрессирующем, чаще симметричном увеличении их объема.
ГМ может быть истинной вследствие увеличения железистой ткани МЖ, и ложной – вследствие чрезмерного развития жировой ткани. Существуют разные градации ГМ в зависимости от объема и веса МЖ. Чаще вес МЖ соотносится с индексом массы тела – если 3% массы тела и более составляет масса МЖ, речь идет об истинной ГМ [1]. Реже ГМ определяют как увеличение объема МЖ больше 1500 см3 [2].
ГМ чаще встречается у молодых женщин, преимущественно пубертатного и репродуктивного периодов жизни, реже в течение беременности. У девочек до 10 лет чаще всего данная патология обусловлена заболеваниями эндокринной системы, вызывающими преждевременное половое созревание. При макромастии, наступающей в активном репродуктивном периоде жизни женщины (вне беременности), рост МЖ не имеет такого безудержного характера, как в пубертатном периоде и при беременности [3].
Выделяют ювенильную и гестационную ГМ.
Ювенильная ГМ характеризуется быстрым увеличением МЖ в момент их формирования и продолжающимся ростом в подростковом периоде. Обычно в течение 6 месяцев наблюдается безудержное и экстремальное увеличение размеров МЖ с последующим более медленным, но все продолжающимся их ростом [4]. Ювенильная ГМ является крайне редкой патологией. В мета-анализе I.C. Hoppe и соавт. (2011) содержатся ссылки на 65 клинических случаев, опубликованных в период с 1910 по 2009 гг. [4].
Гестационная ГМ (гравидарная макромастия, заболевание во время беременности) является редким состоянием, которое выражается в стремительном увеличении МЖ в течение беременности, чаще встречается среди женщин с повторными беременностями (без признаков увеличения МЖ в анамнезе в предыдущие беременности). В литературе имеются немногочисленные случаи наблюдения макромастии на фоне беременности, первый случай был описан в 1648 г. [3–5]. С момента первого описания в литературе опубликовано около 100 случаев наблюдения данной патологии. Частота ГМ беременных в 1935–1960 гг. составила 1 на 28 000, а в 1989–2009 гг. – 1 на 100 000 беременных [5–7]. Описания оперативного лечения макромастии во время беременности и успешного родоразрешения по данным отечественных и зарубежных исследователей единичны [2, 3].
В настоящее время чаще используется классификация заболевания по A. Dancey (2008) [1]. Выделяют:
Идиопатическую ГМ – спонтанное стремительное увеличение МЖ. Эта группа может быть разделена на подгруппы:
- 1а – пациентки с излишним весом;
- 1b – с нормальной массой тела.
ГМ, связанная с дисбалансом эндогенных гормонов. Эти состояния чаще возникают в пубертатном периоде и в период беременности:
- 2а – ГМ, происходящая в пубертатный период;
- 2b – ГМ, происходящая в период беременности.
Лекарственную ГМ (индуцированная, например, буцилламином, пеницилламином и др.). Как правило, этот вид ГМ разрешается после отмены препарата.
По активности течения различают следующие формы [3, 8, 9]:
- «агрессивную» ГМ – чаще развивается в раннем репродуктивном возрасте, характеризуется интенсивным, чаще двусторонним увеличением МЖ до гигантских размеров за короткий срок (6–8 месяцев. Ткань МЖ обычно настолько быстро увеличивается, что кожа не успевает компенсировать перерастяжение. В результате этого декомпенсация эластичности и изменения структуры кожи приводят к образованию стрий и пропотеванию лимфы и молока. Течение заболевания может осложниться трофическим некрозом, кровотечением, вторичной инфекцией и даже быть причиной смерти [10];
- «вялотекущую» ГМ – выявляется реже, рост МЖ при этом чаще медленный, на протяжении нескольких лет, вторичные изменения чаще отсутствуют;
- «абортивную» ГМ – самая редкая форма, при которой отмечается спонтанная стабилизация роста МЖ.
 Точная этиология и патогенез ГМ до сих пор остаются не до конца выяснеными. Развитие и функция МЖ находятся под сложным контролем эндокринной системы, при этом ткань МЖ являются мишенью для действия половых гормонов, пролактина, соматотропного, плацентарных гормонов [3, 11]. Большинство авторов склонны к теории о влиянии повышенного содержания эстрогенов и пролактина в крови, вследствие чего ГМ чаще встречается в пубертатном и гестационном периодах, а идиопатическая ГМ – редкий вид [12]. Во-вторых, причиной ГМ может быть гиперчувствительность гормональных рецепторов. A.E. Lanzon и S.V. Navarra (2009) в своих исследованиях сообщили, что при иммуногистохимическом исследовании тканей МЖ экспрессия рецепторов к эстрогену и прогестерону была выявлена в более чем 50% эпителиальных клеток [13]. В связи с этим односторонняя ГМ скорее всего связана с повышением чувствительности рецепторов в одной МЖ при нормальном содержании гормонов в крови [14]. Большая роль в формировании ГМ часто отводится аутоиммунным заболеваниям, индуцированным беременностью; описаны случаи при системной красной волчанке, миастении, болезни Грейвса и ревматоидном артрите. Несмотря на это, много случаев ГМ возникают на фоне нормального уровня эстрогена и пролактина или даже после супрессии пролактина бромокриптином. Случаи ГМ с нормальным уровнем гормонов могут объясняться повышением чувствительности рецепторов к гормонам в органе-мишени [15]. Также этот механизм объясняет возникновение асимметричной ГМ, когда увеличенные МЖ значительно отличаются по размерам и/или временным промежуткам их трансформации.
Точная этиология и патогенез ГМ до сих пор остаются не до конца выяснеными. Развитие и функция МЖ находятся под сложным контролем эндокринной системы, при этом ткань МЖ являются мишенью для действия половых гормонов, пролактина, соматотропного, плацентарных гормонов [3, 11]. Большинство авторов склонны к теории о влиянии повышенного содержания эстрогенов и пролактина в крови, вследствие чего ГМ чаще встречается в пубертатном и гестационном периодах, а идиопатическая ГМ – редкий вид [12]. Во-вторых, причиной ГМ может быть гиперчувствительность гормональных рецепторов. A.E. Lanzon и S.V. Navarra (2009) в своих исследованиях сообщили, что при иммуногистохимическом исследовании тканей МЖ экспрессия рецепторов к эстрогену и прогестерону была выявлена в более чем 50% эпителиальных клеток [13]. В связи с этим односторонняя ГМ скорее всего связана с повышением чувствительности рецепторов в одной МЖ при нормальном содержании гормонов в крови [14]. Большая роль в формировании ГМ часто отводится аутоиммунным заболеваниям, индуцированным беременностью; описаны случаи при системной красной волчанке, миастении, болезни Грейвса и ревматоидном артрите. Несмотря на это, много случаев ГМ возникают на фоне нормального уровня эстрогена и пролактина или даже после супрессии пролактина бромокриптином. Случаи ГМ с нормальным уровнем гормонов могут объясняться повышением чувствительности рецепторов к гормонам в органе-мишени [15]. Также этот механизм объясняет возникновение асимметричной ГМ, когда увеличенные МЖ значительно отличаются по размерам и/или временным промежуткам их трансформации.
Важная роль в диагностике ГМ отводится определению гормонального статуса, ультразвуковому исследованию МЖ, рентгеновской маммографии. Применение методов лучевой визуализации оправдано прежде всего для характеристики структурных изменений МЖ, исключения очаговой патологии, диффузных и узловых форм рака МЖ, детализации структуры МЖ, состояния окружающих их тканей, регионарных лимфоузлов [16]. Дифференциальный диагноз ГМ с нормальным уровнем пролактина проводится с маститом (чаще нелактационным), ювенильной гипертрофией МЖ или с нормальными изменениями желез в период беременности, доброкачественными процессами МЖ (такими как фиброзно-кистозная мастопатия или фиброаденома), Ходжкинской лимфомой и инфильтративным раком МЖ. Данных мировой и отечественной литературы об ультразвуковых характеристиках МЖ при ГМ, детализирующих эхоструктуру органа, особенностях патологической трансформации паренхимы желез нами не найдено.
ГМ достаточно быстро приводит к физическому дискомфорту и страданиям, часто – к психологическим расстройствам женщин [2, 17]. Пациентки с ГМ часто получают психологическую травму из-за их внешнего вида, страдают депрессией и социофобией. ГМ, характеризуясь быстрым увеличением МЖ, часто приводит к выраженному болевому синдрому, образованию язв МЖ, некрозов и геморрагий. Без соответствующего лечения возможно присоединение вторичной инфекции (с формированием маститов, пиогенных абсцессов, других осложнений). Среди сопутствующей ГМ патологии в 19% наблюдений выявляется фиброзно-кистозная мастопатия, в 17% – мастит, в 21,4% – заболевания щитовидной железы и в 7,1% – миастения [18–20].
Лечение ГМ до сих пор также остается дискуссионным вопросом, может представлять различные варианты от лекарственной терапии до хирургических методов коррекции. В настоящее время терапевтические методы заключаются в консервативной гормональной терапии. Для нехирургического лечения (особенно ювенильной и гравидарной форм ГМ) широко используется бромокриптин, реже – ряд гормональных регуляторов, таких как тамоксифен, дидрогестерон, медроксипрогестерон, бромокриптин и даназол, однако результаты лечения и прогнозы могут быть вариабельны [21–23].
В большинстве случаев самым успешным в лечении является хирургический метод [3]. При этом могут выполняться как мастэктомия, так и редукционная маммопластика. Принцип операции чаще сводится к удалению значительной части МЖ, формированию «новой» железы из кожно-жировых лоскутов и свободной пересадке сосково-ареолярного комплекса, состоящего из эпидермиса, дермы и мышечного слоя. Мастэктомия с последующей пластикой является лечением выбора у женщин, планирующих последующие беременности.
По данным I.C. Hoppe и соавт. (2011) [4] риск рецидива ювенильной ГМ увеличивается в 7 раз после выполнения редукционной маммопластики в сравнении с мастэктомией. Это в первую очередь касается тех клинических случаев, когда операция выполняется на фоне активного роста МЖ. Повторные операции у молодых пациенток всегда сопровождаются серьезными проблемами, как физического, так и психологического плана.
В течение первого квартала 2017 г. у нас было 3 наблюдения больных с наличием ГМ, средний возраст которых составил 21 год. Среднее время развития заболевания (от начала, отмечаемого пациенткой до срока наблюдения) составило 14 месяцев. У 2 женщин проведено оперативное лечение в объеме двусторонней мастэктомии, у 1 – при наличии беременности в сроке 26 недель, в последующем успешно разрешенной на сроке 39 недель. У 1 пациентки проведена реоперация в объеме капсулэктомии, с заменой имплантата железы.
Ниже приводим данные клинические наблюдения.
Клиническое наблюдение 1
Пациентка М., 17 лет, поступила в гинекологическое отделение № 2 НЦАГиП 14.02.2017 г. с диагнозом: Двусторонняя ювенильная ГМ, миастения, генерализованная форма, преимущественно бульбарной локализации, среднетяжелое течение, неполная компенсация; в 2015 г. – тимэктомия. С возраста 15 лет отмечает быстрое увеличение МЖ, за последний год – бурный рост.

Осмотр: МЖ значительно увеличены в размерах (правая МЖ – 58×59 см, левая МЖ – 61×63 см, масса каждой примерно 7 кг), нижний полюс на уровне пупка. Отмечается резкое расширение подкожных вен, кожа в нижних квадрантах умеренно гиперемирована, инфильтрирована, в нижних квадрантах левой МЖ – эрозивные участки (рис. 1). Общий анализ крови и биохимический анализ (от 14.04.2017 г.) – без особенностей. Исследование гормонального статуса – ФСГ, пролактин и эстрадиол в пределах нормы, лютеинизирующий гормон – увеличение в 2 раза от нормы.
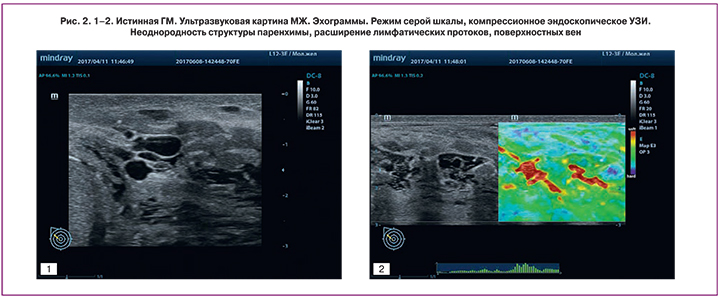
 Протокол ультразвукового исследования (УЗИ): МЖ значительно увеличены в размерах, по репродуктивному типу, представлены преимущественно железистой тканью. Фиброзная ткань выражена незначительно, преимущественно в наружных квадрантах. Млечные протоки значительно неравномерно расширены до 0,6 см, с множественными локальными дуктоэктазиями до 0,6–0,9 см во всех квадрантах обеих МЖ. В нижне-внутреннем квадранте справа, в наружных квадрантах слева, в околоареолярных областях лоцируются множественные образования пониженной эхогенности размерами до 4–9 см, овальные, с четкими, ровными контурами (по типу крупных гипертрофированных жировых долек). В структуре поверхностных отделов МЖ определяется большое количество поверхностных вен, до 0,4 см диаметром, извитых, с синдромом «спонтанного контрастирования кровотока» (по типу варикозно-измененных), расширенных лимфатических протоков с локальными изменениями по типу лимфодемы (рис. 2). Подкожно-жировая клетчатка утолщена, умеренно отечна. Регионарные лимфоузлы не увеличены. Заключение: Эхо признаки ГМ (увеличение размеров МЖ, наличие множественных участков выраженной дуктоэктазии, гиперплазии жировых долек, расширения поверхностных вен, лимфодема).
Протокол ультразвукового исследования (УЗИ): МЖ значительно увеличены в размерах, по репродуктивному типу, представлены преимущественно железистой тканью. Фиброзная ткань выражена незначительно, преимущественно в наружных квадрантах. Млечные протоки значительно неравномерно расширены до 0,6 см, с множественными локальными дуктоэктазиями до 0,6–0,9 см во всех квадрантах обеих МЖ. В нижне-внутреннем квадранте справа, в наружных квадрантах слева, в околоареолярных областях лоцируются множественные образования пониженной эхогенности размерами до 4–9 см, овальные, с четкими, ровными контурами (по типу крупных гипертрофированных жировых долек). В структуре поверхностных отделов МЖ определяется большое количество поверхностных вен, до 0,4 см диаметром, извитых, с синдромом «спонтанного контрастирования кровотока» (по типу варикозно-измененных), расширенных лимфатических протоков с локальными изменениями по типу лимфодемы (рис. 2). Подкожно-жировая клетчатка утолщена, умеренно отечна. Регионарные лимфоузлы не увеличены. Заключение: Эхо признаки ГМ (увеличение размеров МЖ, наличие множественных участков выраженной дуктоэктазии, гиперплазии жировых долек, расширения поверхностных вен, лимфодема).
14.04.2017 г. выполнена двухсторонняя кожесберегающая мастэктомия, Макроскопически на разрезе МЖ в виде множества мягко-эластических сливающихся узлов от 4 до 9 см. Гистологическое заключение – множественные ювенильные фиброаденомы обеих МЖ гигантских размеров. Послеоперационный период – без осложнений. 20.04.2017 г. пациентка в удовлетворительном состоянии выписана из клиники. Следующим этапом планируется выполнение реконструктивно-пластических операций.
Клиническое наблюдение 2
Пациентка С., 29 лет, поступила в акушерское отделение НЦАГиП 14.02.2017г с диагнозом: Беременность 24–25 недель, анемия средней степени тяжести, миома матки. Двусторонняя гравидарная ГМ. В течение последних 3 месяцев стала отмечать увеличение правой и левой МЖ, появление зон мацерации кожи и язв на коже МЖ (рис. 3). Из анамнеза – первые роды в 2014 г., своевременные, без особенностей, лактация в течение года после родов. При поступлении – МЖ увеличены в размерах (левая МЖ 40×30 см, масса 6600 г, правая МЖ – 42×26 см, масса – 7800 г), на коже – множественные трофические нарушения целостности, со следами прижигания перманганатом калия и обильным сукровичным отделяемым. Живот мягкий, безболезненный при пальпации. Матка увеличена до 24–25 недель беременности. При поступлении назначены дексаметазон 8 мг внутримышечно трехкратно каждые 8 часов и бромокриптин по 1 таблетке 2 раза в день.
Заключение УЗИ МЖ: Кожа и подкожно-жировая клетчатка во всех квадрантах резко утолщена (до 5–8 мм) за счет выраженного отека, пониженной эхогенности, неоднородной структуры; в проекции нижних квадрантов кожа утолщена до 4 мм за счет трофических нарушений, в толще дермы определяются линейные анэхогенные трубчатые структуры до 3 мм (расширенные лимфатические сосуды), осмотр в нижних квадрантах затруднен из-за выраженной болезненности и дискомфорта пациентки (множественные трофические язвы, зоны мацерации). МЖ представлены преимущественно железистой тканью неоднородной структуры и эхогенности, выраженной пониженной эхогенности за счет неравномерного отека во всех отделах МЖ (рис. 4). Дольки железы локально подчеркнуты (за счет отека). Под кожей, преимущественно в центральных зонах, определяется выраженный лимфогенный отек (по типу лимфодемы), визуализируются анэхогенные трубчатые структуры до 5 мм (расширенные вены), окрашиваемые при цветовом допплеровском картировании, сжимаемые при компрессии и извитые анэхогенные трубчатые структуры до 5 мм в диаметре (диффузно дилатированные млечные протоки). Отек кожи и мягких тканей передней грудной стенки, пограничных с МЖ, не выявлен. Подмышечные, подключичные, надключичные и парастернальные лимфатические узлы не увеличены, размерами до 10×8 мм структура не изменена, с наличием «хилусного» типа кровотока. Заключение: Эхо признаки ГМ (увеличение размеров МЖ, наличие диффузной дуктоэктазии, расширения поверхностных вен, лимфодема).

Общий анализ крови от 14.02.17 – эритроциты 2,66×10/л, гемоглобин 78 г/л, гематокрит – 0,246 л/л. За время пребывания в НЦАГиП выполнены гемотрансфузии с целью коррекции анемии. Пролактин 110 мМЕ/л. Учитывая нарастающий отек тканей МЖ, увеличение изъязвлений 22.02.2017 г. выполнена простая кожесберегающая мастэктомия с двух сторон. Гистология: Гиперплазия долек и протоков с сохранением их нормальной гистоархитектоники. В строме отмечается множество расширенных кровеносных сосудов (рис. 5). Послеоперационный период протекал без осложнений, пациентка 2.03.2017 года в удовлетворительном состоянии выписана для донашивания беременности. 02.06.2017 г. пациентка родила живого, доношенного мальчика, рост 54 см, вес 3620 г. На 5-е сутки в удовлетворительном состоянии пациентка и ребенок были выписаны домой. Следующим этапом планируется реконструкция МЖ.
Клиническое наблюдение 3
Пациентка Б., 22 года, поступила в гинекологическое отделение № 2 НЦАГиП 04.04.2017 г. с диагнозом: Рубцовая деформация реконструируемой правой МЖ. Гранулемы послеоперационных рубцов. ГМ, состояние после мастэктомии с эндопротезированием (2008 г.) Реоперации в 2009, 2010 и 2016 гг.
УЗИ МЖ: Состояние после мастэктомии (по поводу ГМ в 2008 г.), эндопротезирования, реоперации (по поводу капсулэктомии в 2009, 2010, 2016 гг.) с двух сторон, справа – повторной маммопластики, коррекции анатомическим протезом (рис. 6). МЖ по репродуктивному типу, представлены преимущественно жировой тканью. Фиброзная ткань выражена значительно. Млечные протоки до 0,5 см, без дуктоэктазий. Форма, расположение (под большой грудной мышцей) протеза слева – без особенностей, толщиной до 2,2 см, контуры четкие, ровные, структура однородная. Имплант справа расположен под большой грудной мышцей. Форма протеза справа – без особенностей, толщина до 2,5 см, контуры четкие, ровные, структура однородная. По латеральному контуру определяется локальный отек подкожно-жировой клетчатки, паренхимы молочной железы, примыкающий к латеральному краю, верхнелатеральным отделам (наружные квадранты) правой МЖ. На фоне отека определяется наличие жидкостного компонента (по типу серозного отека в сочетании с лимфодемой) до 3,4×1,3×3,0 см, неправильной формы, неоднородной структуры. Определяются единичные подмышечные лимфоузлы 0,6–1,1 см, гипоэхогенные, неоднородные, с «хилусным» типом кровотока справа и слева. Заключение: Состояние после мастэктомии, эндопротезирования с двух сторон, справа – повторной маммопластики, коррекции анатомическим протезом. Эхо данные за отек мягких тканей, участок жидкостного компонента (по типу серозного отека в сочетании с лимфодемой) в наружных квадрантах (областях, примыкающих к латеральным отделам эндопротеза) правой МЖ. 06.04.2017 г. выполнена реоперация в объеме капсулэктомии, замены имплантата правой МЖ. В удовлетворительном состоянии 11.04.2017 г. пациентка выписана домой.
При УЗИ у всех женщин с ГМ, кроме значительного, достаточно симметричного увеличения размеров, нами отмечены следующие общие ультразвуковые признаки, характеризующие изменения структуры МЖ:
- выраженный отек кожи, подкожно-жировой клетчатки;
- неоднородность структуры паренхимы МЖ;
- наличие неравномерно выраженной дуктоэктазии;
- наличие в структуре паренхимы МЖ расширенных поверхностных вен, варикозно измененных, с симптомом «спонтанного контрастирования» кровотока, окрашиваемых в цветокодированных режимах;
- неоднородность жесткости паренхимы МЖ в режимах ультразвуковой компрессионной эластографии, средний индекс Strain-ratio различных участков может достигать 2,5 у.е.;
- наличие расширенных интрапаренхиматозных лимфатических протоков;
- отсутствие увеличения размеров (более 1–1,2 см), изменения эхоструктуры регионарных лимфоузлов.
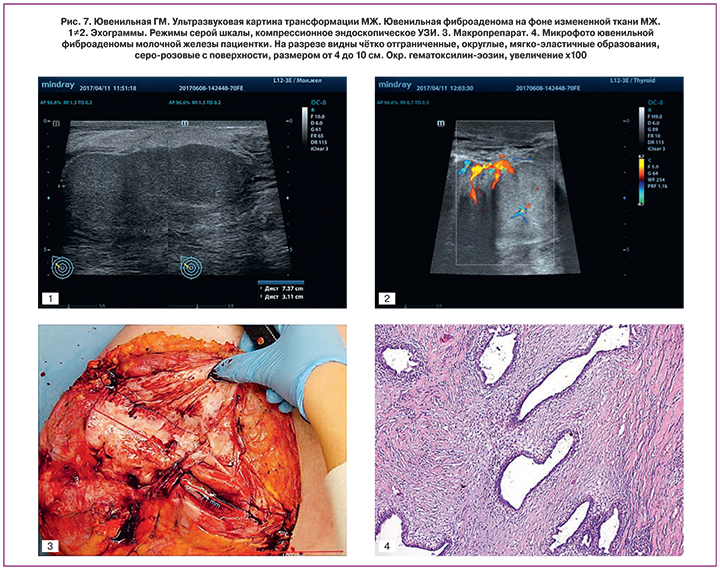
В одном из описанных случаев на фоне дегенеративных изменений паренхимы МЖ выявлено наличие образований пониженной эхогенности с четкими и ровными границами, размерами до 2,0–9,0 см и слабовыраженным кровотоком, которые по данным гистологического исследования оказались ювенильными фиброаденомами (рис. 7).
Ювенильная (гигантская) фиброаденома – это доброкачественная фиброэпителиальная опухоль МЖ с расширенными извитыми протоками, как правило, с сосочково-криброзной пролиферацией эпителия, клеток стромы с отеком и/или десмоплазией ее. Клетки стромы могут быть умеренно полиморфны, но не атипичны. Ювенильные фиброаденомы чаще являются билатеральными, чем типичные фиброаденомы взрослых [16]. Отличаются быстрым ростом, достигая больших размеров за короткий промежуток времени. Морфологически ювенильные фиброаденомы являются вариантом типичной фиброаденомы, которые характеризуются рядом специфических гистологических признаков.
Выводы
- ГМ является редкой патологий МЖ, может как встречаться в пубертатном периоде, так и возникать в течение беременности. Поражаются, как правило, симметрично обе железы, развитие заболевания быстрое.
- Одним из методов выявления, детализации структуры МЖ при ГМ, исключения других новообразований является эхография. ГМ имеет определенные ультразвуковые признаки, наиболее характерными из которых являются: отек кожи, подкожно-жировой клетчатки, выраженная неоднородность структуры паренхимы желез, неравномерная жесткость (эластичность) структуры паренхимы МЖ, наличие гипертрофированных жировых долек, наличие выраженной дуктоэктазии, расширение интрапаренхиматозных лимфатических протоков, поверхностных вен.
- На фоне измененной паренхимы, гипертрофированных жировых долек МЖ могут выявляться очаговые (узловые) образования, в нашем случае – ювенильные фиброаденомы, размерами до 2,0–9,0 см.
- Радикальным методом лечения ГМ является хирургический. Оперативный метод лечения, даже в период беременности, может иметь благоприятный исход. В дальнейшем МЖ подлежат маммопластике и динамическому ультразвуковому мониторингу 1 раз в году.



