В настоящее время не существует стандартного определения «neonatal near miss». «Neonatal near miss» – «едва не умершие», что по аналогии с определением в акушерстве, новорожденные, которые едва не погибли, но выжили, преодолев серьезные осложнения во время беременности, в родах или в течение первых 7 дней внеутробной жизни [1]. В медицинской статистике Российской Федерации нет формулы расчета данного показателя, что крайне необходимо, поскольку особенностью этого показателя является то, что число новорожденных, пострадавших от тяжелых заболеваний (и «едва не умерших») всегда в несколько раз больше, чем количество произошедших смертей, что позволяет выделять группу риска среди новорожденных [2, 3]. Именно поэтому, использование концепции «Neonatal near miss» можно считать основным инструментом для определения факторов риска, связанных со смертностью новорожденных [4, 5]. К преимуществам методологии near miss можно отнести возможность охватить проблему глобально (определить страну, регион, стационар с минимальным и максимальным уровнем «near miss»), возможность оценить качество медицинской помощи маловесным новорожденным в зависимости от ресурсов лечебного учреждения, региона, страны, и наконец, возможность разработать современные стратегии, направленные на повышение качества оказания высокотехнологичной медицинской помощи плоду как пациенту и новорожденному [1, 6].
Цель исследования: оценить ранние неонатальные потери и уровень «neonatal near miss» в ГБУ РО Перинатальный центр и определить дальнейшие пути совершенствования методологии «neonatal near miss».
Материал и методы исследования
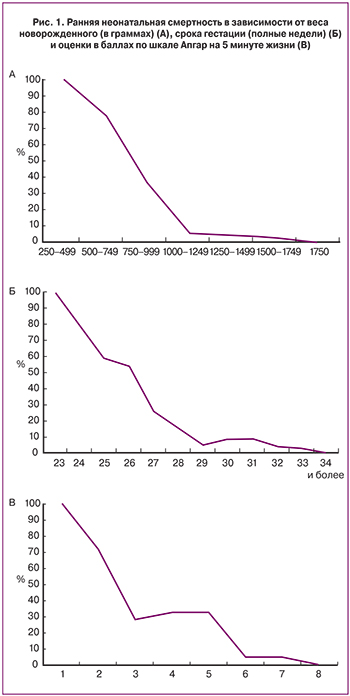
Исследование проведено в Государственном бюджетном учреждении Ростовской области «Перинатальный центр» за период с 1 января 2011 года по 1 января 2015 года. За указанный период в перинатальном центре родились 16 588 живорожденных, доставлено из других учреждений региона 178 детей, таким образом, в исследование были включены 16 766 детей (рис. 1).
За критерии «neonatal near miss» были приняты масса тела при рождении менее 1750 г, оценка по шкале Апгар на 5-й минуте жизни менее 7 баллов и срок беременности при рождении менее 33 недель [1].
Нами заимствована формула расчета показателя «neonatal near miss» [1]:

 Результаты исследования и обсуждение
Результаты исследования и обсуждение
Количество случаев смерти новорожденных в ранний неонатальный период за 4-летний период с 2011 по 2015 гг. составило 46 (2,7 на 1000 живорожденных). Количество случаев «neonatal near miss» за 4-летний период с 2011 по 2015 гг. составило 1434 (85,5 на 1000 живорожденных). Количество детей с тяжелыми неонатальными исходами (ранняя неонатальная гибель + случаи neonatal near-miss) – 1480 (88,8 на 1000 живорожденных); уровень смертности: число случаев ранней неонатальной гибели, деленное на общее количество тяжелых неонатальных исходов – 32:1 (3,1%).
Наиболее высокий риск смерти был среди детей с весом при рождении от 500 до 749 г, существенно снижался при весе от 750 до 999 г, при весе более 1000 грамм риск смерти составлял менее 5% вероятности, стремясь к нулю при весе 1750 грамм и более (рис. 1А).
При оценке гестационного срока было отмечено, что чем меньше гестационный срок, тем выше вероятность ранней неонатальной смертности. У детей, рожденных при сроке гестации 33 недели, вероятность смерти составила менее 5%, стремясь к нулю при сроке более 33 недель (рис. 1Б). Очень низкий вес при рождении и гестационный возраст <33 p="">
Чем ниже оценка по шкале Апгар, тем выше риск неонатальной смерти. Дети с оценкой по Апгар <7 5-="" 71="" 1="" p="">
Анализ работы перинатального центра с использованием методологии «neonatal near miss» позволил оценить неонатальную смертность, уровень «neonatal near miss», сделать выборку «тяжелого контингента», определить соотношение шансов на выживание.
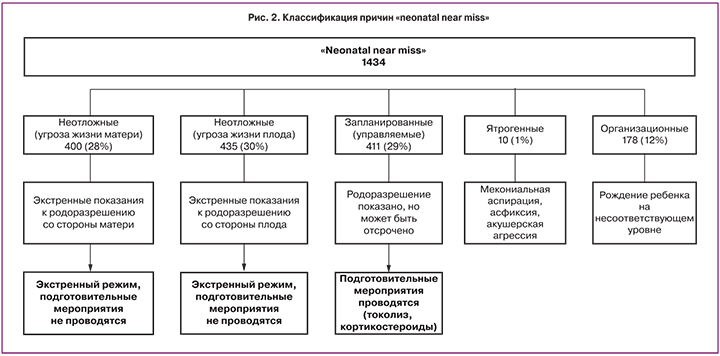
Следующим шагом на пути усовершенствования методологии «neonatal near miss» стала организация перинатального аудита. Перинатальный аудит – разбор каждого случая смерти новорожденного, или случая «neonatal near miss» с привлечением экспертов. По итогам аудита была проведена систематизация упущенных возможностей и были внесены коррективы в организационные мероприятия по оказанию лечебно-диагностической помощи новорожденным, относящимся к near miss. Подробный анализ всех случаев «neonatal near miss» позволил их классифицировать для удобства работы на пять категорий (рис. 2).
Представленная классификация (рис. 2), определяющая «neonatal near miss» в одну из пяти категорий, учитывает не только основную причину «neonatal near miss», но также определяет дифференцированный подход к тактике ведения и план действий:
Неотложные (угроза жизни матери) – экстренные показания к родоразрешению со стороны матери (декомпенсированные экстрагенитальные заболевания, тяжелая преэклампсия и эклампсия, преждевременная отслойка нормально расположенной плаценты и др.).
Неотложные (угроза жизни плода) – экстренные показания к родоразрешению со стороны плода (декомпенсированная фето-плацентарная недостаточность, задержка роста плода, гемолитическая болезнь плода и новорожденного, антенатальная гибель одного из плодов при монохориальной двойне).
Запланированные (управляемые) – родоразрешение показано, но может быть отсрочено для проведения мероприятий с целью улучшения перинатальных исходов (преждевременный разрыв плодных оболочек, пролабирование плодного пузыря).
Ятрогенные (с исходно удовлетворительным состоянием плода перед родами) – мекониальная аспирация, асфиксия, акушерская агрессия (полипрагмазия, неадекватное обезболивание, запрещенные приемы, типа Кристеллера).
Организационные (рождение ребенка на уровне, не соответствующем прогнозируемой степени тяжести): отсутствует адекватная подготовка к родоразрешению, неадекватный протокол реанимации.
По результатам аудита были определены упущенные возможности, в основном на уровне наблюдения в женской консультации. Так, в подавляющем большинстве не оцениваются совсем или недооцениваются факторы перинатального и акушерского риска в I и II триместрах беременности. Несмотря на очевидные предикторы будущего неблагополучия (невынашивание беременности в анамнезе, аборты, метаболический синдром, экстрагенитальные заболевания, кровотечения в I триместре беременности), беременные не выделяются в группы риска и не ведутся как «особенные» с определенным набором профилактических мероприятий. Отсюда упущенные возможности на ранних этапах беременности, заключающиеся в профилактике неполноценной децидуализации и I и II волн инвазии цитотрофобласта. По-прежнему в гинекологических стационарах, являющихся «зоной ответственности» обеспечения благополучия I и II триместров, нет единых диагностических подходов, существует полипрагмазия, при кровотечениях назначают спазмолитики и сульфат магния и др. Кроме того, подавляющее большинство беременных госпитализируется в гинекологические отделения без показаний. Так, гипертонус матки по данным ультразвукового исследования, любой болевой синдром, метеоризм, могут стать поводом для госпитализации беременных в гинекологический стационар с диагнозом: «Угрожающий аборт» с последующим обязательным набором ненужных, а порой и вредных назначений. В то же время необходимого подсчета или пересчета факторов риска, расширения диагностической программы для подтверждения или исключения диагноза при поступлении не следует. Через несколько дней беременная выписывается с победоносным вердиктом: «Беременность сохранена!», хотя на самом деле никаких доказательств реальной угрозы прерывания беременности в медицинской документации при аудите найти не удается.
Есть и другая крайность, когда беременные с отягощенным акушерским анамнезом, истмико-цервикальной недостаточностью (ИЦН), многоплодной беременностью находятся в гинекологических отделениях несколько недель со строгим постельным режимом; при этом упускаются возможности в критические сроки коррекции ИЦН (при явной отрицательной динамике со стороны шейки матки), не используется арсенал средств профилактики ранних родов с точки зрения доказательной медицины (прогестероны, аспирин, нифедипин и др.).
Вторым принципиальным моментом, определяющим судьбу «Near miss» как матери, так и новорожденного, является маршрут и учреждение, в котором роженица и новорожденный получат помощь при развитии критической акушерской ситуации. Значительные различия в кадровом, ресурсном обеспечении, лечебно-диагностических подходах определяют исход беременности для матери и плода.
Заключение
Аудит «Neonatal near miss» является важным источником информации для совершенствования перинатальной помощи. Уникальностью программы перинатального аудита является то, что поиск упущенных возможностей и системных ошибок подводит нас к решению по устранению выявленных недостатков, дает возможность улучшить не только качество медицинской помощи в подобных случаях, но и в перинатальной службе в целом. Исход каждого конкретного случая – это результат комплексной работы, зависящей от интеграции индивидуальных, командных, технических и организационных факторов. Одни и те же модели причин и их отношения предшествуют как угрожающим жизни событиям, случаям «Neonatal near miss», так и случаям неонатальной смертности.



