Под патологической инвазией трофобласта понимают проникновение ворсин хориона за пределы губчатого слоя deciduas basalis. Широко известны факторы, способствующие патологической инвазии трофобласта, такие как предлежание плаценты, имплантация плодного яйца в цервикальном канале, неоднократное кесарево сечение и другие операции на матке, большое число родов, привычное невынашивание беременности, хронический атрофический эндометрит, внутриматочные синехии, а также возраст матери более 35 лет [1]. Различают три степени врастания плаценты в зависимости от глубины инвазии ворсин в стенку матки. Диагноз placenta accreta, при котором ворсины достигают миометрия, не повреждая его структуру, как правило, клинически в большинстве случаев не требует гистерэктомии. В то же время placenta increta и placenta percreta ассоциируются с проникновением ворсин между мышечными волокнами и приводят к тяжелым осложнениям во время кесарева сечения, таким как профузное кровотечение и синдром диссеминированного внутрисосудистого свертывания, повреждение мочеточников и мочевого пузыря, эмболия околоплодными водами, полиорганная недостаточность и смерть [2–4]. За последние 10 лет частота встречаемости врастания плаценты неуклонно растет, в основном за счет увеличения повторных кесаревых сечений и числа пациенток, желающих стать матерью после 35 лет [1].
Рост этих показателей приводит к увеличению количества послеродовых гистерэктомий, ухудшению качества жизни у матерей, перенесших массивные кровопотери и повторные операции [5]. Вместе с тем, прогресс не стоит на месте, и развиваются визуальные методы пренатальной диагностики этой патологии [6]. Точность и своевременность постановки диагноза способствуют разработке тактики максимально бережного родоразрешения. Залогом успешного оперативного вмешательства является наличие хорошо оснащенной операционной, бригады профессионалов акушеров, анестезиологов и среднего медицинского персонала, банка крови и ее заменителей необходимой группы, современных кровоостанавливающих препаратов и оборудования для реинфузии материнской крови [7]. Таким образом, необходимость совершенствования диагностических подходов к выявлению врастания плаценты, ее степени и вовлечения в патологический процесс соседних органов и структур, не вызывает сомнений. Несмотря на возрастающее число публикаций в научной литературе на эту тему, вопрос о наличии или отсутствии врастания плаценты недостаточно освещен.
Исходя из этого, целью нашего исследования было проанализировать возможности ультразвуковой диагностики в установлении диагноза, разработка достоверных эхографических признаков врастания плаценты у пациенток с предлежанием плаценты и сопоставление полученных нами результатов с данными, опубликованными в литературе.
Материал и методы исследования
Среди пациенток, обратившихся в центр с 2006 по 2016 гг. для проведения планового ультразвукового исследования, были выделены 162 женщины с предлежанием плаценты и отсутствием ее миграции. В состав группы исследования были включены 2 пациентки с расположением плодного яйца в области рубца на матке и отказавшиеся от прерывания беременности. Все беременные были подвергнуты углубленному изучению с применением трансабдоминальной, трансвагинальной эхографии и цветового допплеровского картирования. Эхографию проводили от 7 до 39 недель беременности, 1 раз в 4 недели, отбор в группу исследования осуществляли только после 28 недель беременности.
К эхографическим признакам, позволившим заподозрить врастание плаценты, относили:
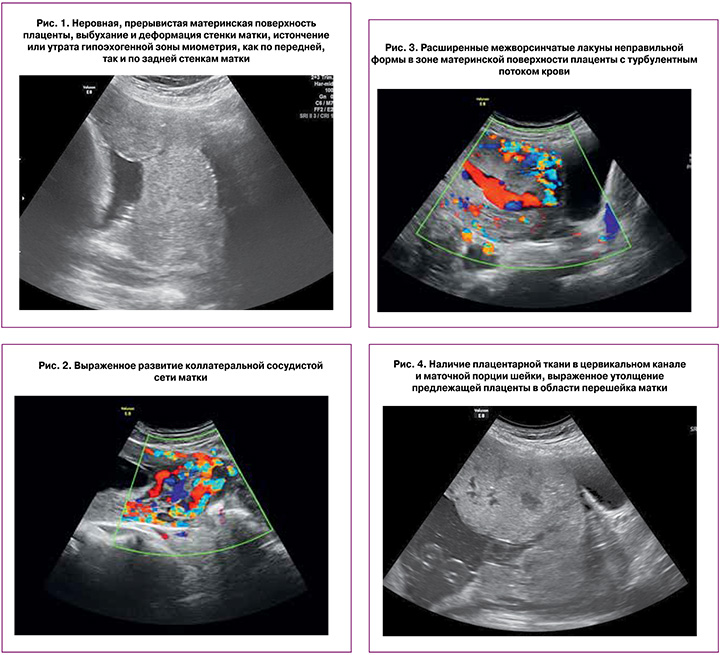
Расширенные межворсинчатые лакуны неправильной формы в зоне материнской поверхности плаценты с турбулентным потоком крови.
Неровную, прерывистую материнскую поверхность плаценты.
Выбухание и деформацию стенки матки.
Выраженное развитие коллатеральной сосудистой сети матки.
Истончение или утрату гипоэхогенной зоны миометрия, как по передней, так и по задней стенкам матки.
Наличие плацентарной ткани в цервикальном канале и маточной порции шейки.
Выраженное утолщение предлежащей плаценты в области перешейка матки.
К эхографическим признакам, позволяющим исключить врастание плаценты, относили ровную границу между материнской поверхностью и миометрием, равномерность толщины и отсутствие межворсинчатых лакун в области материнской поверхности плаценты с турбулентным током крови (рис. 1–4).
При подозрении на врастание плаценты выборочно применяли магнитно-резонансную томографию (МРТ) матки. МРТ матки и плаценты заключалось в получении Т2ВИ в сагиттальной, аксиальной и коронарной плоскостях. Толщина среза варьировала от 0,3 до 0,6 см, поле зрения – от 32 до 42 см. При МРТ матки обращали внимание на диффузную неоднородность паренхимы плаценты за счет неравномерного расширения лакун, неровный контур ее материнской поверхности, утолщение плаценты с истончением прилежащего миометрия на различных участках или дефекты миометрия, а также деформацию стенки матки.
Верификацию диагноза проводили как во время оперативного вмешательства, так и при последующем морфологическом исследовании матки и плаценты.
Возраст женщин колебался от 18 до 42 лет и в среднем составил 27,7 года, всем предстояли повторные роды. Однократное кесарево сечение перенесли 16 пациенток, 7 имели 2 кесаревых сечения в анамнезе, двум предстояла третья операция. В 104 из 162 наблюдений отмечено привычное невынашивание беременности.
Статистический анализ проводили при помощи двойного диагностического теста с подсчетом чувствительности, специфичности, положительного прогностического значения и отрицательного прогностического значения.
Результаты исследования
Из 162 пациенток с предлежанием плаценты и отсутствием ее миграции нами были отобраны 18 женщин с подозрением на врастание плаценты в сроках от 28 до 36 недель беременности, с расположением плаценты как на передней, так и на задней стенках матки. После 28 недель беременности все семь ультразвуковых признаков врастания плаценты наблюдались лишь в 9 случаях, в том числе и у пациенток с расположением хориона в области рубца на матке в ранние сроки беременности. В 5 наблюдениях обнаруживали 4 признака: лакуны, развитие коллатеральной сети, утолщение предлежащей части плаценты и истончение гипоэхогенной зоны миометрия. У четырех пациенток имели место только расширенные лакуны и неровный контур материнской поверхности плаценты. В 9 случаях с сомнительным диагнозом placenta increta провели МРТ матки, которая подтвердила врастание плаценты в 8 из 9 наблюдений. Кесарево сечение с последующей гистерэктомией было выполнено в 3 случаях из 18. Повреждения соседних органов не было отмечено ни в одном из наблюдений. Диагноз placenta increta подтвержден с помощью морфологического исследовании удаленной матки с плацентой и в 1 случае – в послеродовом периоде.
В 4 из 18 случаев диагноз врастания плаценты не подтвердился. Вместе с тем из 144 женщин с предлежанием плаценты без признаков врастания по данным эхографии у 5 во время кесарева сечения клинически была обнаружена placenta accreta, однако гистерэктомия потребовалась только 3 женщинам.
Чувствительность и специфичность эхографии в установлении диагноза врастания плаценты составила 78,9% (15/19) и 97,2 (139/143) соответственно. Положительная прогностическая ценность ультразвукового исследования была 83,3% (15/18), негативная прогностическая ценность – 96,5% (139/144).
Частота встречаемости врастания плаценты у женщин с ее предлежанием в нашем исследовании составила 11,7%.
Кровопотеря во время операций у женщин с предлежанием и врастанием плаценты колебалась от 2500 до 7500 мл и в среднем составила 3400 мл, тогда как в группе предлежания без врастания объем кровопотери варьировал от 900 до 4000 мл, в среднем – 1200 мл (р<0,001).
Беременность во всех 162 случаях завершилась рождением здоровых детей. 34 ребенка родились в сроках от 28 до 34 недель, 128 – от 37 до 39 недель.
Обсуждение
За последнее время возрос интерес многих исследователей к диагностике врастания предлежащей плаценты. Ряд исследователей указывают на важность своевременного и точного установления этого диагноза для заблаговременного планирования места и времени родов, подбора профессиональной команды анестезиологов и хирургов и подготовки достаточного количества препаратов крови [8].
В настоящее время как в России, так и за рубежом ультразвуковое исследование является основным инструментом, позволяющим выявить врастание плаценты до начала родов, и по данным литературы достоверность этого метода исследования достигает 80% [9].
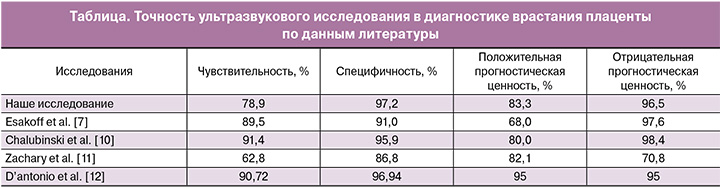
Тем не менее, существуют различные мнения о точности эхографии в выявлении placenta accreta. По итогам нашего исследования, основанного на достаточной выборке пациентов (n=162), чувствительность составила 78,9%, специфичность – 97,2%. По результатам идентичных исследований (таблица) чувствительность колеблется от 62,8 до 91,4% [7, 10–12].
При сравнении результатов наш показатель чувствительности оказался ниже, чем у других авторов. Мы полагаем, это связано с тем, что в группу врастания были отобраны пациентки с сомнительными эхографическими данными, тогда как среди пациенток с наличием всех семи перечисленных нами эхографических признаков чувствительность достигала 100%. Отчасти поэтому специфичность метода в нашем исследовании оказалась достаточно высокой в сравнении с результатами других авторов [7, 10–12].
Положительная прогностическая ценность ультразвукового исследования в нашей работе составила 83,3%. По сравнению с результатами аналогичных исследований это средний показатель, который, по-видимому, и отражает истинную точность метода. Вместе с тем отрицательная прогностическая ценность в нашем исследовании указывает на высокую достоверность эхографии в исключении placenta accreta, что согласуется с данными аналогичных исследований [7, 10–12]. Несомненно, точное определение отсутствия врастания плаценты у пациенток является ценным показателем для клинической практики.
Основываясь на ретроспективном анализе записей видеоэхограмм пациенток с уже подтвержденным диагнозом placenta accretа, не установленным антенатально, мы наблюдали отдельные из перечисленных признаков врастания. По результатам этого анализа можно предложить наиболее приоритетные ультразвуковые критерии диагностики placenta accreta. К ним относятся: расширенные межворсинчатые лакуны неправильной формы в зоне материнской поверхности плаценты с турбулентным потоком крови, неровная прерывистая материнская поверхность плаценты, выбухание и деформация стенки матки, утрата гипоэхогенной зоны миометрия и наличие плацентарной ткани в цервикальном канале и маточной порции матки.
Вместе с тем расширенная коллатеральная сеть сосудов плацентарной площадки, резкое истончение гипоэхогенной зоны миометрия и утолщение предлежащей части плаценты встречалось как в сомнительных случаях, так и в подтвержденных наблюдениях с предлежанием плаценты без ее врастания.
Некоторые из указанных нами критериев подтверждаются литературными данными [1, 3, 4, 6, 9, 11].
Заключение
Таким образом, ультразвуковое исследование у пациенток с предлежанием плаценты является ценным диагностическим методом и в большинстве случаев позволяет не только предположить врастание плацентарной ткани в миометрий, но и исключить эту патологию [7, 11, 12].



