Бактериальный вагиноз (БВ) и кандидозный вульвовагинит (КВВ) являются самыми частыми инфекционными заболеваниями влагалища и основными причинами патологических выделений из влагалища, в совокупности отвечая за 60–75% случаев [1]. БВ и КВВ существенно нарушают качество жизни женщины, сопряжены с рядом воспалительных заболеваний органов мочеполового тракта и являются одной из частых причин развития инфекционных осложнений беременности. Нередко течение этих заболеваний приобретает рецидивирующий характер [2–4]. В значительном числе случаев имеет место сочетание БВ и КВВ [2, 5], и комплексная терапия этих инфекций с использованием комбинированных препаратов представляется оптимальным подходом.
Целью данной статьи является обзор современной научной и методической литературы по теме диагностики и лечения этих двух заболеваний.
Эпидемиология, этиопатогенез
Среди женщин репродуктивного возраста наиболее распространенными гинекологическими заболеваниями являются БВ и КВВ. Частота БВ варьирует от 40 до 50%, КВВ – от 20 до 25% [1]. Факторы, предрасполагающие к развитию этих заболеваний, во многом похожи. К ним относятся нарушения системного и местного иммунитета, эндокринная патология, неадекватная контрацепция, изменения нормального микробиоценоза влагалища вследствие нерационального применения антибактериальных препаратов. Несмотря на то что оба заболевания не относятся к числу инфекций, передаваемых половым путем, большое число и частая смена половых партнеров имеет определенное значение в их развитии [2].
БВ – это полимикробный клинический синдром, для которого характерно замещение физиологической лактобациллярной микрофлоры влагалища спектром других микроорганизмов, главным образом, анаэробных [6]. С использованием культуральных методов было показано, что в развитие БВ может быть вовлечено множество микроорганизмов, таких как Gardnerella vaginalis, Prevotella spp., Porphyromonas spp., Bacteroides spp., Peptostreptococcus spp., Mobiluncus spp., Mycoplasma hominis. Однако истинное разнообразие микрофлоры при БВ открылось только с внедрением молекулярно-биологических подходов, с помощью которых было описано много новых (часто некультивируемых) микроорганизмов, таких как Atopobium vaginae, Megasphaera spp., Leptotrichia spp., Dialister spp., бактерии, ассоциированные с бактериальным вагинозом (bacterial vaginosis associated bacteria) BVAB1, BVAB2, BVAB3, принадлежащих порядку Clostridiales [7].
Кандидозное поражение слизистой оболочки вульвы и влагалища является самой распространенной формой урогенитального кандидоза. По данным исследований, 70–75% женщин имеют в течение жизни хотя бы один эпизод КВВ. КВВ редко встречается у девочек до наступления менархе, однако, к 25 годам уже около 50% женщин, а к началу периода менопаузы – около 75% женщин имеют хотя бы один диагностированный врачом эпизод заболевания [8, 9].
Дрожжеподобные грибы рода Candida широко распространены в природе. У людей они часто контаминируют кожные покровы и слизистые оболочки. При исследовании вагинального отделяемого больных КВВ наиболее часто обнаруживают вид Candida albicans (около 70-90%). Другие виды рода Candida – C. tropicalis, C. parapsilosis, C. kefir, C. krusei, C. lusitaniae, C. guilliermondii, C. glabrata, C. lambica выделяются в 10–30% наблюдений. В последние годы C. glabrata описан как возбудитель нозокомиальных инфекций. Грибы C. glabrata характеризующиеся отсутствием способности образовывать псевдомицелий, также могут являться комменсалами слизистых оболочек человека. Доля выделения C. glabrata среди других видов Candida spp. из полости рта, влагалища, кишечника и фекалий достигает 9% [9, 10].
Клинические проявления
Основным клиническим проявлением БВ являются специфические выделения, образующиеся в результате разложения нормального муцинового геля влагалища. Специфический («рыбный») запах выделениям придают амины – продукты жизнедеятельности некоторых анаэробных микроорганизмов. Нелетучие соли этих соединений при щелочном значении рН превращаются в летучие амины, и «рыбный» запах становится ощутимым или усиливается. Признаки вульвовагинита для БВ нехарактерны (если он не сопровождается трихомониазом или кандидозом) [3, 4, 6, 11].
БВ значительно ассоциирован с нарушениями в репродуктивном здоровье женщины, такими как цервицит, повышенный риск ИППП, воспалительные заболевания органов малого таза [12–14]. БВ также ассоциирован с целым рядом осложнений беременности, включая ранние и поздние выкидыши, преждевременные роды, преждевременный разрыв плодных оболочек, низкая масса тела плода, хориоамнионит, послеродовый эндометрит [15–17]. БВ присущи высокие показатели рецидивирования (около 30% в течение 3 месяцев после лечения) [18].
Для КВВ характерны белые или желтовато-белые творожистые, густые или сливкообразные выделения из половых путей (как правило, усиливающиеся перед менструацией), зуд, жжение на коже и слизистых оболочках аногенитальной области, дискомфорт в области наружных половых органов. Типичными проявлениями также являются диспареуния (болезненность во время половых контактов) и дизурия (зуд, жжение, болезненность при мочеиспускании). При осмотре врачом наблюдаются гиперемия и отечность в области вульвы, влагалища, белые, желтовато-белые творожистые, густые или сливкообразные вагинальные выделения, адгезированные на слизистой оболочке вульвы, в заднем и боковых сводах влагалища. Могут присутствовать трещины кожных покровов и слизистых оболочек в области вульвы, задней спайки и перианальной области [8, 9].
Рецидивирующий КВВ, который характеризуется наличием не менее четырех обострений инфекции в течение года, относится к частым осложнениям заболевания. По данным разных авторов, рецидивирующим КВВ страдают 5–8% всех женщин репродуктивного возраста [4, 19]. При рецидивирующем КВВ может наблюдаться сухость, атрофичность, лихенификация в области поражения, скудные беловатые вагинальные выделения [8, 9]. К осложнениям КВВ также относится кандидозное поражение органов мочевыделительной системы (уретрит, цистит) [20]. При беременности частота КВВ возрастает примерно на 10–20%, и на фоне КВВ возрастает частота развития осложнений течения беременности, а также увеличивается риск анте- или интранатального инфицирования плода. У новорожденных кандидоз может протекать в виде локализованной инфекции (конъюнктивит, омфалит, поражение ротовой полости, гортани, легких, кожи) и диссеминированного поражения, развившегося в результате кандидемии [21, 22].

Стандарты диагностики и терапии
Бактериальный вагиноз
Метод Амселя [23] для диагностики БВ предполагает использование 4 критериев. Если выполняются как минимум 3 критерия, устанавливается диагноз БВ. К критериям Амселя относятся: 1) наличие специфических вагинальных выделений (однородных, серовато-белых, жидких, c неприятным запахом); 2) pH отделяемого влагалища выше 4,5 (используют индикаторные полоски со шкалой или специальные индикаторные перчатки); 3) положительный аминный тест (каплю отделяемого влагалищ помещают на предметное стекло, затем к ней добавляют каплю 10% раствора KOH; появляющийся при этом запах оценивают немедленно после добавления щелочи, поскольку он быстро рассеивается); 4) выявление «ключевых» клеток (отслоившихся клеток эпителия влагалища, поверхность которых усеяна бактериями, за счет чего они имеют «зернистый» вид) при микроскопическом исследовании нативного препарата. К преимуществам метода Амселя относится возможность диагностировать БВ во время приема и сразу назначить терапию. Недостатками являются субъективность и отсутствие возможности для микроскопии нативного препарата у большинства врачей.
Микроскопическое исследование вагинального отделяемого является наиболее информативным, достоверным и доступным методом диагностики БВ. Для диагностики БВ необходимо отмечать наличие/отсутствие следующих признаков: уменьшение количества или исчезновение лактобацилл – грамположительных палочек различной длины и толщины; увеличение количества смешанной микробной (не лактобациллярной) микрофлоры; наличие «ключевых» клеток – поверхностных клеток вагинального эпителия с адгезированными на них бактериями, за счет чего эпителиальная клетка имеет «зернистый» вид; отсутствие местной лейкоцитарной реакции.
Для стандартизованной оценки результатов исследования препаратов, полученных из отделяемого влагалища и окрашенных по Граму, используется метод Нуджента [24]. Метод предполагает использование стандартной десятибалльной системы, которая основана на определении трех бактериальных морфотипов: 1) крупные грамположительные бактерии (лактобациллы), 2) небольшие грамотрицательные или грамвариабельные бактерии (G. vaginalis и анаэробные бактерии), 3) изогнутые грамотрицательные или грамвариабельные бактерии (например, Mobiluncus). Эта система позволяет определить изменения бактериальных морфотипов, проявляющихся в исчезновении нормальных лактобацилл и доминировании G. vaginalis и анаэробов, а также Mobiluncus. Состояние первого морфотипа оценивается в интервале от 0 до 4 баллов, второго – от 0 до 4, третьего – от 0 до 2, далее баллы суммируются. Если количество баллов в сумме по всем трем морфотипам варьирует в пределах от 7 до 10, по результату микроскопического исследования можно диагностировать БВ.
Рутинное культуральное исследование для верификации диагноза БВ не используется, однако может применяться для определения видового и количественного состава микробиоты влагалища. Для оценки результатов микроскопического и культурального исследования может использоваться комплексная система выявления нарушения микрофлоры влагалища «Интегральная оценка состояния микробиоты влагалища. Диагностика оппортунистических инфекций» [25].
Молекулярно-биологические методы исследования, направленные на обнаружение специфических фрагментов ДНК микроорганизмов, с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации, используются для выявления лактобацилл, A. vaginae, G. vaginalis и других, в том числе трудно культивируемых бактерий [11].
Показанием к проведению лечения БВ является установленный на основании клинико-лабораторных исследований диагноз БВ. В соответствии с Федеральными клиническими рекомендациями по ведению пациенток с БВ, лечение БВ без клинических симптомов, но с результатом микроскопического исследования вагинального отделяемого, свидетельствующим о наличии выраженного вагинального дисбиоза, необходимо проводить перед введением внутриматочных средств, перед оперативными вмешательствами на органах малого таза, в том числе медицинскими абортами, а также беременным, имеющим в анамнезе преждевременные роды либо поздние выкидыши [11].
Основным направлением в лечении БВ должна являться элиминация повышенного количества анаэробных микроорганизмов, что достигается с помощью применения этиотропных препаратов группы 5-нитроимидазола или клиндамицина. Метронидазол и клиндамицин и имеют сопоставимую эффективность в терапии БВ, однако при применении клиндамицина побочные эффекты развиваются реже [3]. Учитывая, что A. vaginae, часто выявляемый при длительном, рецидивирующем течении БВ, в большей степени чувствителен к клиндамицину, при таких формах БВ предпочтение нужно отдавать местной терапии клиндамицином [11].
Частота рецидивов БВ у женщин не зависит от проведенного профилактического лечения половых партнеров. При наличии у половых партнеров клинических признаков баланопостита, уретрита и других заболеваний урогенитальной системы целесообразно проведение их обследования и при необходимости – лечения [11]. Схемы лечения БВ представлены в табл. 1 [11].
Установление излеченности БВ рекомендуется проводить через 14 дней после окончания лечения. Требованиями к результатам лечения являются клиническое выздоровление и нормализация лабораторных показателей [11].
Кандидозный вульвовагинит
Основными методами лабораторной диагностики урогенитальной кандидозной инфекции являются микроскопический (микроскопическое исследование нативных препаратов, препаратов с добавлением 10% раствора КОН и препаратов, окрашенных метиленовым синим и по Граму) и культуральный (выделение и идентификация дрожжеподобных грибов, определение чувствительности грибов к антимикотическим препаратам) [8–10].
Микроскопический метод предпочтителен для диагностики КВВ, поскольку у 20% здоровых женщин во влагалище присутствуют грибы рода Candida, которые также вырастут при посеве. Для микроскопии используют неокрашенные препараты, а также препараты, окрашенные по Граму, метиленовым синим. В основе диагноза лежит обнаружение вегетирующих форм грибов Candida: почкующихся клеток, псевдомицелия, других морфологических структур (бластоконидии, псевдогифы) [8–10].
Культуральное исследование показано при отрицательном результате микроскопического исследования при наличии клинических проявлений заболевания, при хроническом рецидивирующем течении КВВ с целью определения тактики лечения, для видовой идентификации дрожжеподобных грибов (особенно для выявления видов, не относящихся к C. albicans). Необходимость видовой идентификации возбудителя в практическом отношении обусловлена устойчивостью некоторых видов Саndidа к антимикотическим препаратам. В случаях неудачи проведенной терапии культуральное исследование может использоваться с целью определения чувствительности выделенных грибов Candida spp. к антимикотическим препаратам. Для подтверждения диагноза рецидивирующего КВВ необходимо выделение микроорганизма в культуре с идентификацией редких видов, особенно C. glabrata.
C. glabrata и другие виды Candidia, не относящиеся к виду C. albicans, выделяютсяу 10–20% пациентов с рецидивирующим КВВ, при этом C. glabrata не формирует псевдогифы или гифы и поэтому трудно визуализируется с применением микроскопического метода. Традиционные схемы терапии не так эффективны в отношении этих видов, по сравнению с C. albicans [8–10].
Для детекции грибов рода Candida могут быть использованы молекулярно-биологические методы, направленные на обнаружение специфических фрагментов ДНК возбудителя, с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации. Молекулярно-биологические методы также имеют ограничения из-за возможного присутствия дрожжеподобных грибов в норме.
Показанием к проведению лечения КВВ является установленный на основании клинической картины и лабораторных исследований диагноз КВВ. Выявление элементов Candida spp. при микроскопическом исследовании или культуральной идентификация Candida spp. при отсутствии воспалительных симптомов заболевания не является показанием для лечения, поскольку 10–20% женщин являются бессимптомными носителями Candida spp. [8].
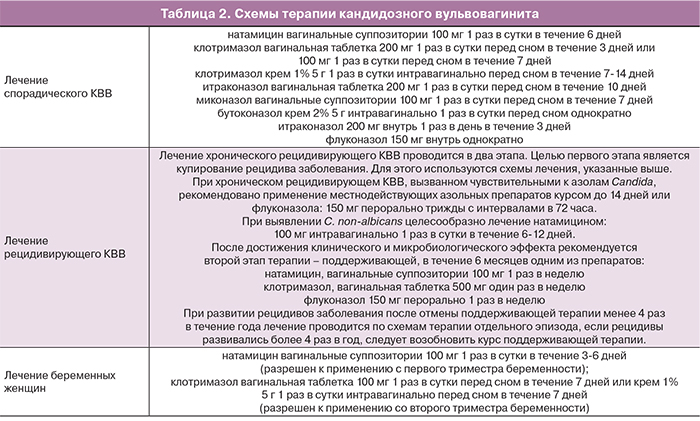
Научными исследованиями, проведенными на основании принципов доказательной медицины, установлено, что частота рецидивов КВВ не зависит от проведенного профилактического лечения половых партнеров. При развитии у половых партнеров явлений кандидозного баланопостита и уретрита целесообразно проведение их обследования и при необходимости – лечения [8]. В связи с ростом устойчивости грибов рода Candida к системным антимикотическим препаратам, при лечении острого КВВ предпочтительнее назначать местнодействующие лекарственные средства и только при невозможности их использования – препараты системного действия [8]. В табл. 2 представлены Федеральные клинические рекомендации по лечению пациенток с КВВ [8].
Установление излеченности рекомендуется проводить через 14 дней после окончания лечения. Требованиями к результатам лечения являются клиническое выздоровление и нормализация микроскопической картины и показателей культурального исследования (отсутствие роста культуры грибов на питательной среде или снижение концентрации по сравнению с исходно высокой) [8].
Лечение смешанных инфекций
По данным целого ряда авторов, роль смешанных вульвовагинальных инфекций в инфекционной патологии женских половых органов существенна [26–30]. Так, в исследовании C.A. Rivers с соавт. (2011) частота выявления дрожжеподобных грибов рода Candida у женщин с бактериальным вагинозом составляла 33% [29]. P. Moodley с соавт. (2002) установили, что 23% женщин с БВ имеют КВВ [30]. По обобщенным данным литературы, от 24 до 45% случаев КВВ протекает в ассоциации с БВ [5].
Для достижения оптимальных терапевтических результатов необходимо одновременное лечение КВВ и БВ. В настоящее время предлагается ряд комбинированных антибактериальных препаратов, которые отличаются высокой клинической эффективностью и могут с успехом применяться в терапии инфекций влагалища смешанной этиологии. К их числу относятся местно действующие препараты метрогил плюс (Unique Pharmaceutical Laboratories) (клотримазол и метронидазол), клион-д (Gedeon Richter) (миконазол и метронидазол), тержинан (Laboratoires Bouchara-Recordati) (нистатин, неомицин, тернидазол), макмирор комплекс (Polichem) (нистатин и нифурател), полижинакс (Laboratoire Innotech International) (нистатин, неомицин, полимиксин), гайномакс (Embil Pharmaceutical) (тиоконазол и тинидазол), нео-пенотран (Embil Pharmaceutical) (миконазол и метронидазол).
С целью лечения бактериальных, грибковых и смешанных инфекций влагалища также предлагается новый антибактериальный препарат местного действия клиндацин Б пролонг (Акрихин). Препарат включает в себя бутоконазол (антигрибковый компонент) и клиндамицин (антибактериальный компонент), входящие в стандарты терапии КВВ и БВ, соответственно. Бутоконазол – производное имидазола, обладает фунгицидной активностью в отношении ряда грибов (наиболее эффективен при кандидозах) и некоторых грамположительных бактерий. Механизм действия заключается в блокировании образования эргостерола из ланостерола в клеточной мембране и увеличении проницаемости мембраны, что приводит к лизису клетки гриба. Клиндамицин – антибиотик из группы линкозамидов. Связываясь с 50S субъединицей рибосомы, подавляет синтез белка в микробной клетке. Может иметь бактериостатический или бактерицидный эффект, в зависимости от вида микроорганизма и концентрации препарата. Обладает широким спектром действия. Активен в отношении целого ряда бактерий, включая бактерии, ассоциированные с БВ, такие как G. vaginalis, Peptococcus spp., Peptostreptococcus spp., Bacteroides spp., Fusobacterium spp. и др.
Эффективность обоих компонентов препарата имеет хорошую доказательную базу. Показано, что использование однократной дозы фунгицидных имидазолов, в частности 2% крема бутоконазола, гарантирует максимальное соблюдение режима и высокую эффективность лечения острого КВВ и купирования рецидива КВВ. Еженедельное применение 5 г 2% крема бутоконазола для профилактики рецидивов КВВ может быть альтернативой использованию системных антимикотических препаратов [31]. В исследовании L.S. Seidman и соавт. (2005) бутоконазол (2% вагинальный крем) показал эффективность, сопоставимую с эффективностью перорального флуконазола, при этом частота нежелательных явлений системного характера (головная боль, диарея, тошнота, раздражение кожи) была значительно ниже [32]. Однократный прием бутоконазола (2% вагинального крема) показал также сопоставимую эффективность с 7-дневным курсом миконазола (2% вагинального крема) [33].
Эффективность клиндамицина для лечения БВ также документирована в целом ряде клинических испытаний, включая его применение при беременности [34–37]. По данным отечественных авторов, местное применение клиндамицина эффективно в 89–93% случаев и не сопровождается системными побочными эффектами [38–40].
Применяется клиндацин Б пролонг интравагинально, однократно, предпочтительно перед сном. Рекомендуемая доза составляет 5 г крема, что соответствует 100 мг бутоконазола нитрата и 100 мг клиндамицина. Курс лечения – ежедневно в течение 3 дней. Важным свойством препарата является то, что гидрофильная кремовая основа препарата обеспечивает ему гелеобразную консистенцию при температуре 35–40°С. При интравагинальном применении крем не плавится, в связи с чем активные вещества находятся на слизистой оболочке влагалища в течение 1–3 дней. Таким способом обеспечивается его высокая биоадгезивность и пролонгированный характер действия, что важно для эффективности местных форм антимикробных препаратов [41]. Таким образом, новый отечественный препарат клиндацин Б пролонг представляет собой заслуживающую внимания альтернативу комбинированным препаратам для комплексного лечения БВ и КВВ.
Заключение
БВ и КВВ являются самыми частыми инфекционными заболеваниями влагалища. В значительном числе случаев наблюдается сочетание этих заболеваний. Одновременное лечение этих заболеваний в случае сочетанных инфекций с применением комбинированных препаратов представляется оптимальным подходом.



