Коллектив авторов:
- Савельева Галина Михайловна, академик РАН, д.м.н., профессор, зав. кафедрой акушерства и гинекологии ФГБОУ ВО РНИМУ им. Н.И. Пирогова
- Адамян Лейла Владимировна, академик РАН, д.м.н., профессор, зам. директора по научной работе, руководитель отделения оперативной гинекологии ФГБУ НЦАГиП им. академика В.И. Кулакова Минздрава России; зав. кафедрой репродуктивной медицины и хирургии ФПДО МГМСУ им. А.И Евдокимова Минздрава России; главный внештатный специалист Минздрава России по акушерству и гинекологии; вице-президент Российского общества акушеров-гинекологов
- Курцер Марк Аркадьевич, академик РАН, д.м.н., профессор, профессор кафедры акушерства и гинекологии ФГБОУ ВО РНИМУ им. Н.И. Пирогова
- Сичинава Лали Григорьевна, д.м.н., профессор кафедры акушерства и гинекологии ФГБОУ ВО РНИМУ им. Н.И. Пирогова
- Панина Ольга Борисовна, д.м.н., профессор кафедры акушерства и гинекологии факультета фундаментальной медицины ФГБОУ ВО МГУ им. М.В. Ломоносова
- Коноплянников Александр Георгиевич, д.м.н., профессор кафедры акушерства и гинекологии ФГБОУ ВО РНИМУ им. Н.И. Пирогова, главный внештатный акушер-гинеколог Департамента здравоохранения города Москвы
- Тетруашвили Нана Картлосовна, д.м.н., зав. 2-м отделением акушерским патологии беременности ФГБУ НЦАГиП им. академика В.И. Кулакова» Минздрава России
- Михайлов Антон Валерьевич, д.м.н., главный внештатный специалист по акушерству и гинекологии Министерства здравоохранения Российской Федерации в Северо-Западном федеральном округе, главный врач СПб ГБУЗ Родильный дом № 17, профессор кафедры акушерства, гинекологии и неонатологии ФГБОУ ВО 1-й СПбГМУ им. акад. И.П. Павлова, профессор кафедры акушерства и гинекологии им С.М. Давыдова ФГБОУ ВО СЗГМУ им Мечникова
- Филиппов Олег Семенович, д.м.н., профессор, зам. директора Департамента медицинской помощи детям и службы родовспоможения Министерства здравоохранения Российской Федерации, профессор кафедры акушерства и гинекологии ИПО ГБОУ ВПО 1-й МГМУ им. И.М. Сеченова Минздрава России
Рецензент
Белокриницкая Т.Е., заслуженный врач Российской Федерации, д.м.н., профессор, зав. кафедрой акушерства и гинекологии ФПК и ППС ФБГОУ ВО Читинская государственная медицинская академия Минздрава России, член Правления Российского общества акушеров-гинекологов
Список сокращений
- АГ – антиген
- АТ – антитело
- ВПК – внутриутробное переливание крови
- ГБН – гемолитическая болезнь новорожденного
- ГБП – гемолитическая болезнь плода
- ЗПК – заменное переливание крови
- КОС – кислотно-основное состояние
- КТГ – кардиотокография
- ОПБ – оптическая плотность билирубина
- УЗИ – ультразвуковое исследование
- ЭКО – экстракорпоральное оплодотворение
- ЭМОЛТ – эритроцитная масса, обедненная лейкоцитами и тромбоцитами при помощи отмывания и фильтрации
Аннотация
Клинические рекомендации посвящены проблеме профилактики резус-изоиммунизации, пренатальной диагностике и лечению гемолитической болезни плода. Представлены современные принципы ведения и методы обследования пациенток с резус-отрицательной принадлежностью крови, последовательность проведения профилактики резус-изоиммунизации, критерии выявления и оценки степени тяжести гемолитической болезни плода и возможности внутриутробного лечения при развитии тяжелых форм этого заболевания.
Введение
Несмотря на значительные достижения перинатальной медицины, проблема гемолитической болезни плода и новорожденного на фоне иммуноконфликтной беременности в нашей стране не может считаться до конца решенной [1, 2].
Гемолитическая болезнь плода в Российской Федерации диагностируется приблизительно у 0,6% новорожденных, при этом частота развития резус-изоиммунизации за последние годы еще не получила существенной тенденции к снижению [3, 7, 8].
Показатели перинатальной смертности при гемолитической болезни плода остаются высокими и составляют 15–16о/оо [4, 9, 10]. Значимое снижение перинатальной заболеваемости и смертности от гемолитической болезни плода невозможно без организации мер по своевременной и всеобщей профилактике резус-изоиммунизации во время беременности и в раннем послеродовом периоде на популяционном уровне. Показано, что внедрение в практику методов профилактики за 20 лет в Великобритании позволило снизить частоту резус-изоиммунизации почти в 30 раз, с 46 до 1,6 случая на 100 000 родов [11, 12].
Более того, успехи в развитии молекулярно-генетических технологий в настоящее время сделали возможным неинвазивное определение резус-генотипа плода уже в конце первого триместра беременности путем пренатального тестирования свободной ДНК плода в образцах крови матери с чувствительностью и специфичностью 98–100%. Возможность неинвазивного определения Rh-генотипа плода у резус-отрицательных беременных женщин позволяет снизить затраты на ведение беременности, избежать многократного скринингового определения резус-антител и обеспечить профилактическое применение анти-резусной иммунопрофилактики только при резус-положительном генотипе плода. При отсутствии возможности определения резус-генотипа плода беременность должна быть проведена как беременность резус-положительным плодом.
У резус-изоиммунизированных женщин определение резус-D гена плода позволяет избежать ненужных инвазивных диагностических и лечебных процедур при отрицательной резус-принадлежности крови плода. В случаях положительной резус-принадлежности плода метод дает возможность на ранних сроках оценить риск развития гемолитической болезни плода, своевременно начать проведение диагностических мероприятий.
Достижения преимплантационной генетической диагностики в программе ЭКО при гетерозиготном генотипе отца по резус-фактору (RhD+\RhD-) позволяют семьям, пережившим гибель плодов или новорожденных от гемолитической болезни плода, осуществить селективный отбор и перенос в полость матки эмбрионов с гомозиготным резус-отрицательным генотипом, что предотвращает возможность развития у них гемолитической болезни.
Важно отметить, что для системы здравоохранения затраты на осуществление профилактики резус-изоиммунизации существенно меньше по сравнению с затратами на лечение гемолитической болезни плода и новорожденного [13–15].
Определения
Резус-изоиммунизация – наличие в крови матери IgG-антител как проявление вторичного имммунного ответа у сенсибилизированных пациенток вследствие несовместимости крови матери и плода по системе резус.
Синонимы: резус-изоиммунизация, резус-конфликт, резус-сенсибилизация, аллоиммунизация.
Гемолитическая болезнь плода (ГБП) – заболевание, характеризующееся гемолизом резус-положительных эритроцитов плода под воздействием анти-Rh (D) антител матери, проникающих в кровоток плода через плацентарный барьер при несовместимости крови матери и плода по системе резус и проявляющееся развитием анемии, увеличением числа бластных форм эритроцитов, повышением концентрации билирубина в крови плода/новорожденного.
Синонимы: эритробластоз плода, гемолитическая желтуха.
Классификация
КОД ПО МКБ-10
Класс XV Беременность, роды и послеродовый период (О00-О99)
Медицинская помощь матери в связи с состоянием плода, амниотической полости и возможными трудностями родоразрешения (О30-О48).
О36.1 Другие формы иммунизации, требующие предоставления медицинской помощи матери.
Класс XVI Отдельные состояния, возникающие в перинатальном периоде (Р00-Р96)
Геморрагические и гематологические нарушения у плода и новорожденного (Р50-Р96).
Р55 Гемолитическая болезнь плода и новорожденного.
Р55.0 Резус-изоиммунизация плода и новорожденного.
Р55.1 АВ0-изоиммунизация плода и новорожденного.
Р55.8 Другие формы гемолитической болезни плода и новорожденного.
Р55.9 Гемолитическая болезнь плода и новорожденного неуточненная.
P56 Водянка плода, обусловленная гемолитической болезнью.
Р56.0 Водянка плода, обусловленная изоиммунизацией.
Р56.9 Водянка плода, обусловленная другой неуточненной гемолитической болезнью.
P57 Ядерная желтуха.
Р57.0 Ядерная желтуха, обусловленная изоиммунизацией.
P58 Неонатальная желтуха, обусловленная чрезмерным гемолизом.
Факторы риска развития резус-изоиммунизации
- Переливание крови без учета резус-принадлежности женщинам с резус-отрицательной кровью;
- Роды, медицинские аборты, внематочная беременность у женщин с резус-отрицательной принадлежностью крови;
- Инвазивные диагностические и лечебные вмешательства (биопсия хориона, амниоцентез, кордоцентез, серкляж, редукция числа эмбрионов при многоплодии, поворот плода на головку при тазовом предлежании);
- Кровотечения во время беременности;
- Внутриутробная гибель плода при данной беременности;
- Абдоминальные травмы.
Профилактика резус-изоиммунизации
Неспецифическая профилактика
Сохранение первой и последующих беременностей у женщин с резус-отрицательной принадлежностью крови.
Предотвращение переливания пациенткам любых препаратов компонентов донорской крови без учета резус-принадлежности крови донора.
Специфическая антенатальная профилактика у пациенток с резус-отрицательной принадлежностью крови при отсутствии у них изоиммунизации [16–23].
После первого визита по постановке на учет по беременности показано определение групповой и резус-принадлежности крови женщины. При выявлении/подтверждении резус-отрицательной принадлежности крови показано проведение анализа по исключению/выявлению анти-Rh-антител, а также определение групповой и резус-принадлежности крови отца. В случае резус-отрицательной принадлежности крови отца беременность ведется как неосложненная, и профилактика резус-изоиммунизации при данной беременности не показана.
При отсутствии резус-изоиммунизации матери и при резус-положительной или неизвестной принадлежности крови отца каждые 4 недели показано проведение скрининговых исследований крови матери на наличие анти-Rh-антител вплоть до 28-й недели беременности. В случае отсутствия резус-изоиммунизации у матери на этом сроке беременности показана антенатальная профилактика – внутримышечное введение одной дозы анти-Rh(D)-иммуноглобулина (1250–1500 МЕ – 250–300 мкг) [1b]. Если профилактика не была проведена в 28 недель, она показана в ближайшее возможное время на любом сроке беременности при условии отсутствия анти-Rh-антител.
При отсутствии резус-изоиммунизации матери после проведения инвазивных диагностических и лечебных вмешательств во время беременности показана дополнительная антенатальная профилактика резус-изоиммунизации – введение в I триместре 625 МЕ (125 мкг), во II и III триместрах – 1250–1500 МЕ (250–300 мкг) анти-Rh(D)-иммуноглобулина. К данным клиническим ситуациям относятся биопсия хориона, амниоцентез, кордоцентез, серкляж, редукция числа эмбрионов при многоплодии, повороты плода на головку при тазовом предлежании, состояния после перенесенной абдоминальной травмы во время беременности, акушерские кровотечения.
Обязательным является введение анти-Rh(D)-иммуноглобулина при неудачном завершении беременности: инструментальном прерывании беременности в конце I триместра; самопроизвольном и медицинском прерывании беременности во II триместре; антенатальной гибели плода.
Дополнительную профилактику резус-изоиммунизации на ранних сроках беременности необходимо проводить непосредственно после завершения вышеуказанных показаний, и факт ее выполнения не исключает планового введения анти-Rh(D)-иммуноглобулина в 28 недель [С].
После антенатального профилактического введения анти-Rh(D)-иммуноглобулина в течение 12 недель возможно выявление следовых уровней титра анти-Rh-антител, что делает ввиду ложно-положительных результатов проведение скрининговых исследований нецелесообразными.
Специфическая постнатальная профилактика у пациенток с резус-отрицательной принадлежностью крови при отсутствии у них изоиммунизации
После родов показано определение групповой и резус-принадлежности крови новорожденного. В случае резус-отрицательной принадлежности крови новорожденного проведение специфической профилактики резус-изоиммунизации не показано.
При резус-положительной принадлежности крови новорожденного показано проведение специфической профилактики резус-изоиммунизации путем внутримышечного введения анти-Rh(D)-иммуноглобулина в дозе 1500 МЕ (300 мкг), оптимально непосредственно после получения результатов исследования крови ребенка и желательно не позже, чем через 72 часа после родов [1b] (предпочтительно в течение первых двух часов). Однако если по каким-либо причинам профилактика была не проведена, возможно введение анти-Rh(D)-иммуноглобулина в период до 10 суток послеродового периода [С].
Оценка эффективности профилактики резус-изоиммунизации
Для оценки эффективности проведенной профилактики резус-изоиммунизации через 6–12 месяцев после родов показано определение в крови женщины анти-Rh-антител и их титра. Отсутствие антител указывает на эффективность проведенной профилактики резус-изоиммунизации, вероятность развития которой при комбинированном антенатальном и постнатальном введении анти-Rh(D)-иммуноглобулина снижается приблизительно в 100 раз [С].
Диагностика
Диагностика резус-изоиммунизации
Диагностика резус-изоиммунизации у матери основывается на выявлении анти-Rh-антител в крови беременной женщины, а степень выраженности изоиммунизации оценивается по величине титра анти-Rh-антител. Однако выявление и определение значений титра антител не позволяют достоверно установить наличие и степень тяжести гемолитической болезни плода, особенно при гетерозиготном генотипе отца по резус-фактору.
Диагностика гемолитической болезни плода
Современная пренатальная диагностика гемолитической болезни плода основана на неинвазивном определении максимальной систолической скорости кровотока в средней мозговой артерии (МСС СМА), величина которой начиная с конца II и на протяжении III триместра беременности имеет выраженную корреляцию с уровнями гематокрита и гемоглобина в крови плода, получаемой при кордоцентезе [1b].
Другие неинвазивные ультразвуковые фетометрические показатели, такие как гепато-, сплено-, плацентометрия, допплерометрические показатели кровотока (в аорте плода, в вене и артериях пуповины) имеют лишь историческое значение и обладают низкой точностью в определении степени тяжести гемолитической болезни плода [5]. Исследование оптической плотности билирубина околоплодных вод, полученных при амниоцентезе, является инвазивной диагностической методикой и в настоящее время не применяется из-за низкой информативности. Выявление при УЗ-исследовании асцита и анасарки – сочетания гидроперикарда, гидроторакса, отека подкожной клетчатки головы, туловища и конечностей плода является запоздалым свидетельством крайне тяжелого течения гемолитической болезни плода.
Ведущее место в диагностике анемии у плода занимает высокоинформативный неинвазивный метод – допплерометрическое исследование максимальной систолической скорости кровотока в средней мозговой артерии [25–28]. Необходимо иметь в виду, что после 35-й недели беременности диагностическая значимость данного неинвазивного теста несколько снижается, и комплексная оценка состояния плода должна включать дополнительно результаты УЗ-фетометрии и КТГ.
Увеличение максимальной скорости кровотока в средней мозговой артерии плода для соответствующего срока беременности с высокой чувствительностью и специфичностью свидетельствует о развитии у плода гипердинамического типа кровообращения, а повышение значений этого показателя более 1,5 МоМ характерно для выраженной анемии [1b]. Использование показателя максимальной скорости кровотока в средней мозговой артерии плода позволило значительно снизить необходимость применения инвазивных внутриматочных диагностических вмешательств в целях получения крови плода.
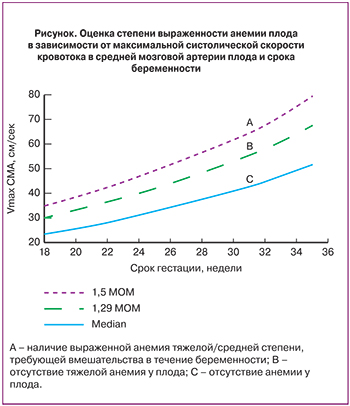 При резус-изоиммунизации матери показано последовательное проведение серии допплерометрических определений МСС СМА с последующей зональной оценкой величин ее показателей (рисунок). Данное исследование может проводиться амбулаторно, в условиях консультативного отделения регионального перинатального центра, имеющего возможность выполнения диагностических и лечебных внутриматочных инвазивных вмешательств. Кроме того, существует вероятность досрочного экстренного родоразрешения ввиду развития осложнений при диагностических и лечебных внутриматочных инвазивных вмешательствах, что может потребовать оказания специализированной неонатальной помощи, которая возможна только в учреждениях 3-го уровня.
При резус-изоиммунизации матери показано последовательное проведение серии допплерометрических определений МСС СМА с последующей зональной оценкой величин ее показателей (рисунок). Данное исследование может проводиться амбулаторно, в условиях консультативного отделения регионального перинатального центра, имеющего возможность выполнения диагностических и лечебных внутриматочных инвазивных вмешательств. Кроме того, существует вероятность досрочного экстренного родоразрешения ввиду развития осложнений при диагностических и лечебных внутриматочных инвазивных вмешательствах, что может потребовать оказания специализированной неонатальной помощи, которая возможна только в учреждениях 3-го уровня.
При нахождении показателя скорости кровотока в средней мозговой артерии в зоне «С» показано повторное допплерометрическое исследование через 2 недели. При отсутствии повышения МСС СМА до зоны «А» – родоразрешение в соответствие с акушерской ситуацией при сроке беременности 38 недель +. Начиная с 36-й недели беременности – КТГ и допплерометрия кровотока в артерии пуповины и СМА 1 раз в неделю.
При величине МСС СМА, соответствующей зоне «В», допплерометрию необходимо повторить через 7 дней. При отсутствии повышения МСС СМА до зоны «А» родоразрешение проводится в соответствие с акушерской ситуацией при сроке беременности 38 недель +. Начиная с 36-й недели беременности КТГ и допплерометрия кровотока в артерии пуповины и измерение МСС в СМА проводятся каждые 3 дня.
При величине МСС СМА, соответствующей зоне «А», которая указывает на высокую вероятность развития тяжелой анемии у плода, показано вмешательство в течение беременности, вид которого зависит от срока беременности и возможности проведения кордоцентеза и последующего внутриматочного внутрисосудистого переливания плоду ЭМОЛТ.
Лечение
Эффективных методов консервативного лечения гемолитической болезни плода в настоящее время не существует. Неэффективно использование методов, направленных на снижение степени выраженности резус-изоиммунизации при лечении гемолитической анемии плода легкой и средней степени тяжести. К ним относятся десенсибилизирующая терапия, пересадка кожного лоскута от мужа, гемосорбция, плазмаферез, иммуносорбция. При этом возможно развитие крайне тяжелых форм гемолитической болезни плода при отсутствии проведения внутриматочных внутрисосудистых переливаний крови плоду ввиду потери времени.
Общепризнанным доказанным методом лечения тяжелых форм гемолитической болезни плода является проведение внутриматочных внутрисосудистых переливаний отмытых лейкофильтрованных эритроцитов донора (ЭМОЛТ) плоду. Этот метод лечения является наиболее успешным в истории перинатальной медицины (1b) [4, 6].
Кордоцентез и последующее исследование крови плода является прямым диагностическим методом оценки клинических и биохимических показателей крови. Исследование плодовой крови, полученной при кордоцентезе, включает: определение группы крови, резус-принадлежности плода, уровней гемоглобина, гематокрита, показателей КОС, пробу Кумбса и концентрацию билирубина.
Снижение на 15% и более показателей гемоглобина и гематокрита (25 л/л и менее) свидетельствуют о развитии тяжелой анемии и являются показанием для внутриматочного переливания плоду ЭМОЛТ. ЭМОЛТ заготавливают из крови донора 0(I) Rh (-) и обеспечивают высокий гематокрит – 80–85 л/л, что позволяет сократить объемную нагрузку на фетоплацентарную циркуляцию. Скорость трансфузии устанавливают в пределах 2–4 мл/мин в зависимости от исходного фетоплацентарного объема. Конечный объем переливания ЭМОЛТ рассчитывается на основании фетоплацентарного объема при данном сроке беременности, величины исходного Ht (или Hb) и величины Ht (или Hb) ЭМОЛТ. Внутрисосудистое переливание ЭМОЛТ плоду позволяет повысить уровень гематокрита и гемоглобина до нормальных значений, что обеспечивает предотвращение развития или разрешение уже развившего отека плода, что позволяет пролонгировать беременность до сроков, близких к доношенному [4, 6, 32–34]. При выраженной отечной форме гемолитической болезни плода переливание ЭМОЛТ дополняют введением плоду 20% раствора альбумина. Кроме того, переливание плоду отмытых эритроцитов способствует ослаблению иммунного ответа беременной вследствие снижения относительного количества резус-положительных эритроцитов в циркуляции плода.
С целью предотвращения избыточной двигательной активности плода, являющейся одной из основных причин осложнений при проведении кордоцентеза и последующей внутрисосудистой трансфузии, в циркуляцию плода вводят нейромышечный миорелаксант пипекуроний. При проведении кордоцентеза и внутриматочного переливания плоду ЭМОЛТ возможны следующие осложнения: кровотечение из места пункции пуповины; тромбоз сосудов пуповины; отслойка плаценты; острая гипоксия плода; преждевременное излитие околоплодных вод; преждевременные роды; инфицирование.
По окончанию переливания расчетного объема ЭМОЛТ, чтобы оценить эффективность внутриматочной коррекции анемии плода, производится забор крови плода для определения посттрансфузионных уровней гематокрита и гемоглобина. Необходимость повторных гемотрансфузий плоду определяется сроком беременности на момент предыдущего переливания, величины конечного Ht плода и динамики изменений МСС СМА.
Тактика ведения родов при резус-изоиммунизации
Метод и время родоразрешения при тяжелых формах гемолитической болезни плода
Внутриматочные переливания могут проводиться многократно, обычно последнее переливание проводят в 33 недели, однако в последние годы имеется тенденция к проведению переливаний и в 35–36 недель беременности, что позволяет проводить родоразрешение при сроке 37 недель. Подобный подход уменьшает число осложнений, связанных с недоношенностью новорожденных. Однако время и метод родоразрешения определяется в каждом случае индивидуально, с учетом акушерского анамнеза, состояния плода и возможностей акушерской и неонатальной служб конкретного родовспомогательного учреждения. При тяжелой анемии плода, отечной форме ГБП, а также после внутриматочного переливания плоду ЭМОЛТ предпочтительнее оперативное родоразрешение, так как кесарево сечение позволяет избежать дополнительной травматизации и гипоксии больного плода во время родов.
Информация для пациентки
Женщины с резус-отрицательной принадлежностью крови должны быть проинформированы о необходимости сохранения первой беременности, высоком риске изоиммунизации при выполнении абортов и обязательном проведении профилактики резус-изоиммунизации путем введения анти-резус-иммуноглобулина после родов, выкидышей, абортов и внематочной беременности.
При планировании беременности женщина должна быть информирована о резус- и групповой принадлежности крови отца ее будущего ребенка. Все не иммунизированные беременные с резус-отрицательной принадлежностью крови должны быть осведомлены о необходимости профилактического введения анти-Rh0(D) иммуноглобулина после диагностических инвазивных процедур, в 28 недель беременности и после родов.
Резус-изоиммунизированные женщины с анамнезом, отягощенном гибелью плодов/новорожденных от гемолитической болезни, должны быть проинформированы о возможности подбора и селективного переноса эмбрионов с резус-отрицательным генотипом в программах предимплантационной диагностики в циклах ЭКО.
Приложение




