Диагностическая гистероскопия является относительно безопасным методом диагностики внутриматочной патологии (ВП), так как сопровождается незначительным по сравнению с оперативной гистероскопией количеством осложнений. Так, при удалении полипов отмечается в 12 раз меньше осложнений, чем при разделении внутриматочных сращений [1–4].
Интраоперационные и послеоперационные кровотечения (ИиПК), связанные с диагностической и оперативной гистероскопией, угрожающие жизни больной, могут развиться как следствие разрыва шейки матки, перфорации стенки матки, рассечения тканей стенки матки [5].
Разрывы шейки матки в результате форсированного расширения до диаметра 8–10 мм могут встречаться у нерожавших женщин и у пациенток в периоде постменопаузы. Профилактика разрывов шейки может быть основана на бережном расширении цервикального канала палочками – ламинариями или использовании мизопростола в предоперационном периоде [6, 7].
По данным университета Вены и Департамента акушерства и гинекологии Австрии, ретроспективный анализ 5359 историй болезней пациентов, которым была проведена гистероскопия с раздельным диагностическим выскабливанием и оперативная гистероскопия в период с октября 1995 по декабрь 2006 года, выявил 103 (1,9%) случая интраоперационных осложнений, из них 11 (0,2%) составили кровотечения. Исследования проводились двумя учеными независимо друг от друга. При наличии разногласий проводился детальный анализ причин их возникновения. Наряду с этим, Шотландская гистероскопическая аудит-группа доложила о 3,6% кровотечений во время и после гистероскопии.
По данным статистики Американской ассоциации гинекологов лапароскопистов, в рамках оперативной гистероскопии потребовались трансфузионные мероприятия в связи с ИиПК в 0,1% случаев, а лапаротомия с целью остановки кровотечения – в 0,28% случаев [8, 9].
Четкое определение показаний, тщательное выявление противопоказаний, соблюдение условий проведения и принципов гистероскопии, безусловно, способствуют профилактике ИиПК [10, 11].
Также необходимо отметить, что возникновение ИиПК при проведении гистероскопий у больных с ВП во многом связано с опытом и навыками хирурга [11].
Цель исследования: выявление частоты ИиПК у больных с ВП во время и после диагностической и оперативной гистероскопии и совершенствование методов их лечения и профилактики.
Материалы и методы
Частота ИиПК диагностической и оперативной гистероскопии изучалась нами у 2200 пациенток с ВП. Материалом исследования инновационного отделения малоинвазивных технологий ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России стали результаты диагностических и оперативных гистероскопий, выполненных в период с 2011 по 2012 гг. в двух гинекологических отделениях ГКБ им. С.П. Боткина.
В своих исследованиях мы придерживались активной тактики выполнения диагностических гистероскопий в экстренном и плановом порядке. Было проведено гистерорезектоскопическое лечение 500 (22,7%) больных, при этом выполнены:
- резекция субмукозных миоматозных узлов у 172 (34,5%) больных;
- аблация эндометрия у 174 (34,9%) больных;
- резекция полипов эндометрия у 106 (21,2%) больных;
- разделение внутриматочных синехий у 48 (9,6%) больных.
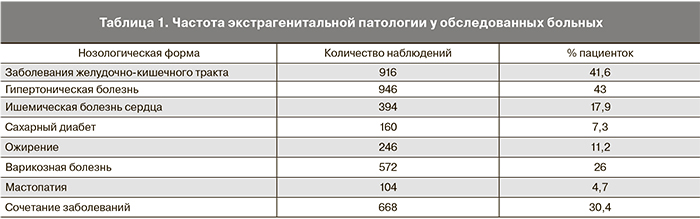
Сопутствующими заболеваниями страдали 2160 (98,2%) пациенток. Нередко выявлялось сочетание нескольких заболеваний. В табл. 1 представлены данные об экстрагенитальных заболеваниях.
Для внутриматочной хирургии мы использовали 9-миллиметровый резектоскоп с телескопом диметром 4 мм и углами обзора в 00 и 120; диагностические гистероскопии осуществляли с помощью панорамного операционного (терапевтического) двухканального (постоянно-проточного) гистероскопа с наружным диметром 8 мм – 30° и рабочим каналом 7 Fr для введения гибких и полугибких инструментов (щипцы, ножницы, электроды).
В качестве низковязких жидкостей для расширения полости матки мы использовали любую стерильную прозрачную кровесовместимую жидкость, с учетом того, что при применении монополярной электрохирургической технологии используемая жидкость должна быть диэлектриком. Повседневные условия лечебной деятельности позволяли нам в качестве среды расширения полости матки при диагностических гистероскопиях использовать физиологический раствор. Если по ходу операции предполагалось электрохирургическое вмешательство, то мы использовали 5% раствор глюкозы.
Исследования осуществлялись после предварительного общего клинического и специального гинекологического обследования, позволившего определить противопоказания к внутриматочному вмешательству и необходимые мероприятия по подготовке пациентки к гистероскопии.
Трансвагинальное ультразвуковое исследование, как наиболее информативное в плане выявления патологических процессов в матке и придатках, применялось нами на этапах дооперационного исследования, интраоперационно и в послеоперационном периоде. Возможности трансвагинальной ультразвуковой диагностики патологических процессов в полости матки расширялись за счет проведения жидкостного контрастирования полости матки (гидросонография, эхогистерография).
Морфологические исследования биоптатов и операционного материала проводились в патологоанатомическом отделении ГКБ им. С.П. Боткина.
Обработку полученных данных выполняли с помощью пакета программ Statistica for Windows 6.0 Stat-Soft.
Результаты и обсуждение
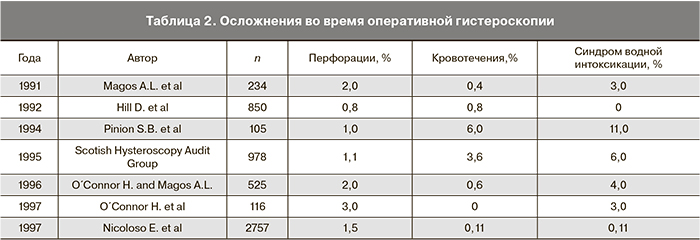
В проведенных нами исследованиях частота ИиПК во время и после гистероскопии составила 0,5% (11 пациенток). Для сравнения в табл. 2 приведены литературные данные об осложнениях оперативной гистероскопии в различные годы.
Ввиду избыточного внутриматочного давления непосредственно во время резекции узла миомы или эндомиометрия кровотечения могут не визуализироваться. При повреждении относительно крупных артерий и при условии, когда внутриматочное давление меньше, чем артериальное, кровь в момент операции струей начинает поступать в полость матки, резко ограничивая видимость [12, 13].
Скорость циркуляции жидкости во время проведения жидкостной гистероскопии не обеспечивает освобождение полости матки от крови. Остановка кровотечения из стенки матки непосредственно во время вмешательства производилась путем коагуляции кровоточащих сосудов шариковым электродом без значительного эффекта ввиду особого губчатого строения эндометрия и наличия венозно-артериальных анастомозов.
Медикаментозная остановка ИиПК предусматривает введение утеротонических (окситоцин, метилэргометрин) препаратов и вазопрессоров (реместип). При применении вазопрессоров необходимо помнить о возможности повышения артериального давления [14–16].
Кровотечение во время гистерорезекции в проведенном нами исследовании было обусловлено:
- Повреждением крупных сосудов в области устьев маточных труб, перешейка матки или глубоких слоев миометрия;
- Перфорацией матки.
Остановка кровотечения осуществлялась следующими способами:
- Интраоперационный гемостаз сосудов перешейка шариковым электродом;
- Тугая марлевая тампонада влагалища;
- Баллонная тампонада полости матки;
- Утеротонические средства.
Во время резекции субмукозного узла II типа, эндо- и миометрия в качестве профилактики ИиПК и с целью «рождения» узла в полость матки мы применяем препарат реместип, обладающий вазопрессивным и утеротоническим действием. Реместип вводится в дозе 800–1000 мкг. Продолжительность действия 5–6 часов. При внутривенном введении действие препарата начинается через 20–30 минут, а при интрацервикальном – через 5–10 минут. Клинический эффект проявляется в повышении внутриматочного давления за счет сокращения миометрия, но в то же время происходит расширение цервикального канала, что сопровождается увеличением потери жидкости. Отрицательным моментом применения реместипа является повышение артериального давления на 30 мм рт. ст., что ограничивает его использование у пациенток с артериальной гипертензией.
Момент, когда кровотечение требует остановки процедуры, определяется интраоперационно хирургом. При значительном кровотечении катетер с 30-миллиметровым баллоном под ультразвуковым контролем вводят в полость матки. Катетер мы наполняли 0,9% раствором хлорида натрия в количестве 10–50 мл до тех пор, пока полость матки слегка не растянется, сдавливая кровоточащие сосуды, и оставляли на 2–4 часа; затем удаляли половину жидкости. Если через 30 минут кровотечение прекращалось, то удаляли катетер и жидкость выкачивали. При неэффективности баллонной тампонады в резерве лечащего врача остаются эмболизация маточных артерий и гистерэктомия.
В раннем послеоперационном периоде кровотечения наблюдаются редко. Как таковые кровяные выделения после рассечения внутриматочной перегородки, резекции миоматозного узла или эндомиометрия сравнимы с умеренным менструальным кровотечением, прогрессивно уменьшающимся и заканчивающимся в течение 2–5 дней. После аблации эндометрия шариковым электродом скудные кровяные выделения, обусловленные наличием диффузной ожоговой поверхности, могут продолжаться до 4–6 недель. Иногда кровяные выделения сразу после аблации отсутствуют, а через 4–6 недель в результате отторжения струпа появляются кровяные выделения продолжительностью в 2–3 дня (по типу менструального кровотечения). Если же кровотечение в послеоперационном периоде носит интенсивный характер, то предпринимаются меры, аналогичные остановке интраоперационного кровотечения.
Остановка кровотечения из шейки матки достигается: путем наложения лигатур на нисходящие (шеечные) ветви a. uterinae; тугой тампонадой влагалища, изменяющей положение шейки матки.
Профилактика ИиПК основана на корректном выполнении внутриматочного вмешательства, в связи с чем мы рекомендуем проводить:
- Щадящее расширение цервикального канала;
- Резекцию узлов миомы в пределах капсулы;
- Коагуляцию сосудов капсулы субмукозного узла перед началом резекции;
- Медикаментозную супрессию эндометрия аналогами гонадотропин-рилизинг-гормона, гестагенами, комбинированными прогестинами;
- Предотвращение глубокого внедрения режущих инструментов в миометрий в области трубных углов, боковых стенок матки и перешейка;
- Рассечение тканей матки в смешанном режиме: резка + коагуляция;
- Прекращение вмешательства при появлении кровотечения из стенки матки в случае рассечения внутриматочной перегородки;
- Преимущественное применение коагулирующих и выпаривающих электрохирургических технологий деструкции тканей матки;
- Резекцию ткани после ее предварительной коагуляции;
- Применение утеротонических и вазопрессорных препаратов с учетом их фармакокинетики и побочных эффектов;
- Дооперационную подготовку эндо- и миометрия, направленную на уменьшение васкуляризации ткани.
Не рекомендуется работа петлевым электродом в области устьев маточных труб и перешейка.
Для профилактики поврежденния крупных сосудов с особой осторожностью необходимо манипулировать режущими инструментами в области трубных углов, боковых стенок матки, перешейка.
В проведенном исследовании тщательное дооперационное обследование, подготовка больных и соблюдение, наряду с классическими требованиями к внутриматочным вмешательствам, технологий проведения газовой и жидкостной гистероскопии позволили нам избежать многих осложнений.



