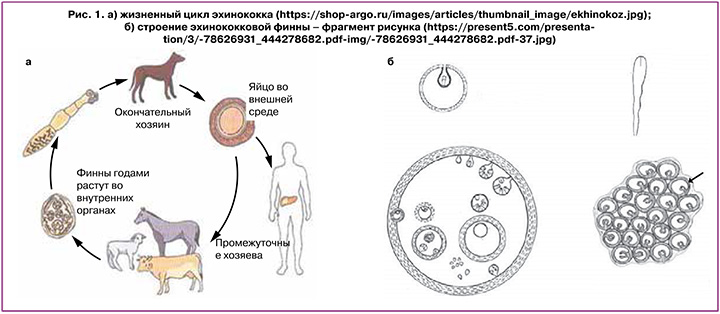
Эхинококкоз – паразитарное заболевание, возбудителем которого являются личинки ленточных червей (Cestodes) Echinococcus granulosus (кистозная форма) или Echinococcus multilocularis (альвеолярная форма). Окончательными хозяевами для возбудителя служат представители семейства псовых (Canidae), у которых половозрелые особи живут в желудочно-кишечном тракте и откладывают яйца, попадающие с экскрементами в воду и продукты питания (рис. 1а). Промежуточными хозяевами эхинококка являются травоядные животные и люди, в желудочно-кишечном тракте которых высвобождаются незрелые формы паразита – онкосферы, гематогенно распространяющиеся по большому кругу кровообращения и поражающие чаще всего печень (44–85%) и легкие (15–20%), а в более редких случаях – почки, селезенку, мышцы, головной и спинной мозг, кости, кожу и другие органы [1, 2]. В тканях онкосферы формируют кисты (финны), характеризующиеся медленным ростом и превращающиеся в большие одиночные (Echinococcus oliganthus) или множественные (Echinococcus vogelii) однокамерные жидкостные образования (рис. 1б). Эндемичными по эхинококкозу районами являются животноводческие территории Центральной Азии, Северного Кавказа, Европы, США, Японии, Северной Африки, Австралии и Новой Зеландии [3].
Клинические симптомы эхинококкоза у людей появляются, как правило, спустя несколько лет после инфицирования и зависят от локализации и размеров кист. При поражении легких, например, наблюдаются кашель, одышка и боль в грудной клетке. Разрывы кист нередко сопровождаются лихорадкой и развитием анафилактических реакций. При эвакуации содержимого кисты в дыхательные пути имеет место откашливание прозрачной жидкости [4]. Инструментальная диагностика эхинококкоза основана на применении различных способов визуализации, однако у беременных предпочтительными являются методы, не использующие ионизирующее излучение, – ультразвуковое исследование (УЗИ) и магнитно-резонансная томография [2, 3]. Радикальное хирургическое лечение эхинококкоза проводится при наличии кист крупных размеров (10 см в диаметре и более), компрессии смежных органов, а также при разрыве кист. При небольших однокамерных образованиях (менее 5 см в диаметре) выполняется их чрескожное дренирование под контролем УЗИ или компьютерной томографии (КT) методом PAIR (перкутанная аспирация (PA) – инстилляция антисептического раствора (I) – реаспирация (R)) либо медикаментозное лечение препаратами бензимидазола (альбендазол, мебендазол) [5]. Дифференциальная диагностика эхинококкоза зависит от локализации. При поражении легких она проводится с инфекционно-воспалительными заболеваниями органов грудной клетки [6–8], в том числе специфической этиологии (туберкулез) [9], бронхиальной астмой [2], раком легкого [10], а также заболеваниями сердца [11]. При поражении печени следует исключить заболевания органов гепатобилиарной системы, желудка и двенадцатиперстной кишки, а также брюшную беременность [12].
Беременность, вследствие снижения клеточного иммунитета и повышения концентрации стероидных гормонов, приводит к значительному увеличению эхинококковых кист в размерах [13]. В III триместре гестации при быстрых темпах роста матки имеется высокий риск разрыва кист с развитием анафилактической реакции. Также фактором риска разрыва кист может послужить их хирургическое удаление на фоне пролонгирования беременности, вследствие чего рекомендуется проводить данную операцию после родоразрешения посредством кесарева сечения [14]. Так, Arslan B. и Sonmez O. (2022) доложили об удалении нижней доли левого легкого с крупной эхинококковой кистой у 24-летней пациентки на сроке гестации 26 недель. Интраоперационно произошло нарушение целостности капсулы кисты с развитием анафилактической реакции, в результате чего спустя 3 суток произошла гибель пациентки и антенатальная гибель плода [6]. Для уменьшения напряженности капсулы кисты с целью предотвращения ее разрыва во время операции большинством исследователей рекомендовано назначение препаратов бензимидазола. Однако необходимо помнить, что они тератогенны и не рекомендуются к применению в I триместре беременности. Azlin M.Y. et al. (2021) приняли решение о пролонгировании беременности на фоне медикаментозной терапии альбендазолом у 26-летней пациентки, поступившей в стационар на сроке гестации 32 недели с симптомами разрыва паразитарной кисты, эозинофилией и высоким титром антиэхинококковых антител. В 35 недель беременности выполнена индукция родовой деятельности, после чего состоялись роды через естественные родовые пути. Во втором периоде родов для исключения потуг во избежание разрыва кисты произведено наложение акушерских щипцов [15].
При эхинококковом поражении печени у беременных в литературе описано проведение как чрескожного дренирования кист методом PAIR, так и открытой операции на фоне пролонгирования беременности. Учитывая более высокую плотность печеночной ткани по сравнению с легочной паренхимой, рост паразитарных кист печени во время беременности гораздо менее выражен, в связи с чем ниже риск их разрыва. Мусаев Г.К. и соавт. (2019) сообщили о проведении чрескожного дренирования печеночных кист (I–III степени по классификации Gharbi) 17 пациенткам, а также лапаротомической резекции печени 4 пациенткам (с кистами IV–V степени или множественными кистами) на фоне пролонгирования беременности. Во всех наблюдениях исходы были благоприятными [16].
Из более редких вариантов локализации эхинококковых кист, обнаруженных во время беременности, есть сообщения о паразитарном поражении шейно-грудного отдела позвоночника [17], а также органов малого таза, при котором наиболее часто проводится дифференциальная диагностика с миомой матки [18] и объемными образованиями яичников [19]. Однако следует иметь в виду, что в данном случае имеет место, как правило, гематогенная или лимфогенная диссеминация возбудителя при его первичном поражении печени или легких. Так, Thakare P.Y. (2014) доложил о 20-летней первобеременной пациентке, поступившей в стационар в 38 недель гестации с жалобами на боли в животе. При УЗИ справа и кзади от матки определялось два округлых образования размерами 15 и 8 см. С предварительным диагнозом «нарушение питания узлов миомы» произведено кесарево сечение. Интраоперационно обнаружено, что образования представляют собой паразитарные кисты [20]. Рымашевский А.Н. и соавт. (2019) сообщили о первобеременной пациентке 25 лет, у которой на сроке гестации 20 недель во время УЗИ справа от матки было выявлено многокамерное жидкостное образование более 30 см в диаметре, деформирующее правую долю печени, частично смещающее правую почку. Заподозрено наличие кистомы правого яичника, рекомендовано плановое хирургическое лечение. В 23 недели выполнена лапаротомия, во время которой обнаружена эхинококковая киста печени [21]. Li P. et al. (2022) также доложили о наличии эхинококковой кисты больших размеров в малом тазу у пациентки в доношенном сроке беременности. Выполнено дренирование кисты через задний свод влагалища под контролем УЗИ, после чего произошли роды через естественные родовые пути [22].
Следует отметить, что, по данным мировой литературы, отсутствуют случаи вертикального инфицирования эхинококкозом плода от больной матери, что позволяет исключить возможность трансплацентарной диссеминации возбудителя. Также не описаны случаи контактного заражения человека человеком, поскольку люди выступают в роли тупика биологической цепочки развития эхинококка, являясь для гельминта промежуточными хозяевами, необходимыми для созревания личинок. Инфицирование человека эхинококкозом происходит исключительно посредством фекально-орального механизма передачи при контакте с больными животными или употреблении загрязненных продуктов питания [3, 16].
Клиническое наблюдение
Повторнобеременная пациентка 36 лет на сроке гестации 28–29 недель доставлена в акушерский стационар бригадой скорой медицинской помощи с жалобами на приступообразный кашель и ощущение нехватки воздуха. Со слов женщины, кашель появился две недели назад, а в течение последних нескольких часов присоединились одышка и ощущение нехватки воздуха. Сатурация кислорода по данным пульсоксиметрии составляла 94%. В условиях существовавшей эпидемиологической обстановки в качестве наиболее вероятного диагноза была заподозрена новая коронавирусная инфекция, в связи с чем выполнены исследования по выявлению РНК вируса SARS-CoV-2 в биоматериале слизистой носо- и ротоглотки, а также количественных антител к спайковому S-белку (иммуноглобулинов M и G) в сыворотке крови, результаты которых были отрицательными.
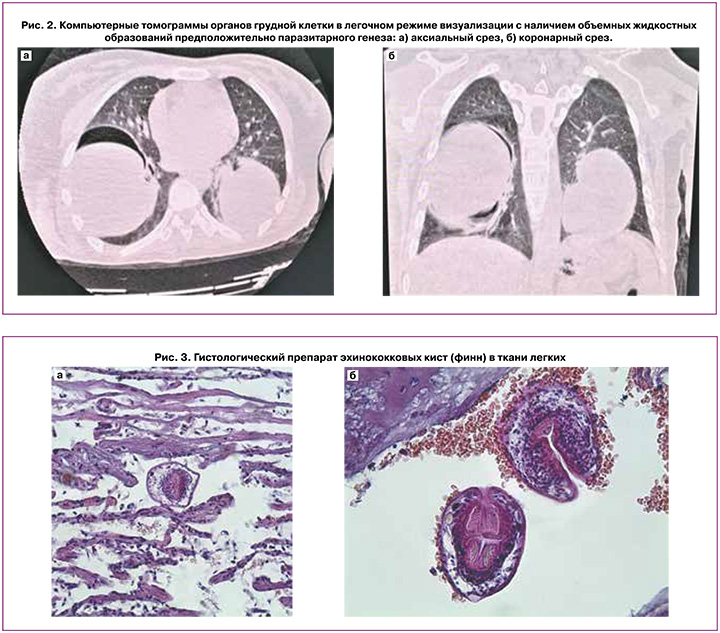
Наличие хронических заболеваний пациентка отрицала, месяц назад приехала в Российскую Федерацию из Киргизии, где проживала постоянно. Настоящая беременность – четвертая, три предыдущие беременности (5, 8 и 12 лет назад) завершились своевременными родами через естественные родовые пути, без осложнений. При поступлении в стационар состояние пациентки расценено как тяжелое, отмечались бледность кожных покровов, нарастание беспокойства и одышки. Выявлено тахипноэ (26 дыхательных движений в минуту), тахикардия (115 в минуту) на фоне нормотензии (105/70 мм рт. ст.) и нормальной температуры тела (36,5°С). При аускультации легких дыхательные шумы не проводились в нижние отделы с обеих сторон. Налажена ингаляция увлажненного кислорода через маску. Живот – мягкий, безболезненный. Матка находилась в нормальном тонусе, по размерам соответствовала гестационному сроку. Сердцебиение плода было ясным, ритмичным, с частотой 140 в минуту. При исследовании газов артериальной крови выявлены гипоксемия (pO2: 58,2 мм рт. ст., при норме 80–95 мм рт. ст.) и гипокапния (pCO2: 24,0 мм рт. ст., при норме 35–45 мм рт. ст.) с явлениями метаболического алкалоза (pH – 7,526, при норме 7,35–7,45). Данные клинического анализа крови находились в пределах физиологических значений. По результатам биохимического анализа крови обнаружено незначительное увеличение концентрации С-реактивного белка – 17,9 мг/л (при норме 0,0–5,0 мг/л). Учитывая регламент обследования пациентов с признаками дыхательной недостаточности в условиях пандемии COVID-19, выполнена КТ органов грудной клетки, при которой обнаружено наличие округлых образований в нижних долях легких размерами 118×98 мм (справа) и 88×85 мм (слева) с тонкой слоистой капсулой, жидкостным содержимым и подкапсульным расположением пузырьков газа (рис. 2). Было выдвинуто предположение, что объемные образования соответствуют наличию паразитарных кист.
Учитывая большой размер жидкостных образований и высокий риск их разрыва в условиях пролонгирования беременности, было принято решение о хирургическом удалении кист с предварительным досрочным родоразрешением посредством операции кесарева сечения. Произведено чревосечение по Джоелу–Кохену, кесарево сечение в нижнем маточном сегменте, извлечен живой недоношенный мальчик массой 1220 г, ростом 38 см, с оценкой состояния новорожденных по шкале Апгар на 1-й и 5-й минутах – 6 и 7 баллов соответственно. У ребенка диагностированы синдром дыхательных расстройств, ассоциированный с недоношенностью, неонатальная желтуха, открытый артериальный проток. Новорожденный был госпитализирован в отделение интенсивной терапии, где проводилась респираторная поддержка через маску, введен экзогенный сурфактант. На 3-и сутки жизни ребенок был переведен на второй этап выхаживания с последующей выпиской из стационара на 54-е сутки жизни в удовлетворительном состоянии с массой тела 2080 г. При проведении рентгенографии органов грудной клетки очагово-инфильтративные изменения отсутствовали. По данным нейросонографии и УЗИ органов брюшной полости структурных изменений не выявлено.
После родоразрешения пациентке произведены правосторонняя и левосторонняя торакотомия и закрытая цистэктомия. Удаленные образования отправлены на гистологическое исследование, которое подтвердило эхинококковый генез поражения легких (рис. 3).
Послеоперационный период протекал без осложнений. На 7-е сутки пациентка выписана из стационара в удовлетворительном состоянии и направлена на диспансерный учет.
Заключение
В настоящем клиническом наблюдении повторнобеременная пациентка с признаками прогрессирующей дыхательной недостаточности доставлена в акушерский стационар. Согласно утвержденному протоколу обследования в период пандемии, вызванной распространением новой коронавирусной инфекции COVID-19, помимо определения вирусной РНК и специфических антител, проведена КТ органов грудной клетки, по результатам которой вместо характерного для вирусного поражения легких синдрома «матового стекла» были выявлены округлые жидкостные образования в нижних долях обоих легких. Предположение о паразитарном генезе поражения легких было подкреплено наличием факта длительного проживания пациентки в эндемичном по эхинококкозу районе. Поскольку в настоящее время отсутствует четкий регламент ведения беременных с паразитарными заболеваниями, в каждом наблюдении врачебная тактика определяется индивидуально. Как известно, в III триместре беременности матка достаточно быстро увеличивается в размерах, что ассоциировано с повышением внутрибрюшного давления и смещением диафрагмы кверху. В подобной ситуации, учитывая крупные размеры жидкостных образований и их расположение в нижних отделах легких, имел место высокий риск разрыва капсулы с развитием анафилактической реакции, что представляло угрозу для жизни матери и плода. В связи с прогрессированием симптомов дыхательной недостаточности было принято решение о необходимости неотложного хирургического лечения в объеме удаления образований. Поскольку хирургическое вмешательство на фоне пролонгирования беременности также создает риск нарушения целостности кист в процессе их мобилизации, на первом этапе было произведено досрочное родоразрешение посредством кесарева сечения. Благодаря согласованному взаимодействию специалистов различного профиля материнские и перинатальные исходы оказались благоприятными.



