Бактериальный вагиноз (БВ) – один из основных этиологических факторов нарушения нормального микробиоценоза влагалищного тракта у женщин репродуктивного возраста [1–3]. При возникающем дисбалансе вагинальной микробиоты происходит замещение симбионтных Lactobacillus spp. на различные виды условно-патогенных облигатных анаэробов в отсутствие локальной воспалительной реакции [4, 5]. Тема не теряет своей актуальности вследствие высокой частоты данной патологии и наличия большого количества клинических протоколов и рекомендаций по терапии бактериального вагиноза. Остается много вопросов, открытых для обсуждения, ввиду появления новых препаратов на фармакологическом рынке РФ и попыток усовершенствования существующих схем терапии.
Коды по МКБ-10
Международная классификация болезней 10-го пересмотра предусматривает следующий вариант кодирования [6]:
- N89 Другие невоспалительные болезни влагалища.
По данным разных авторов, БВ имеет синонимы, такие как анаэробный вагиноз, неспецифический вагиноз, лактобациллез, аминокольпит, вагинальный дисмикробизм, дисбактериоз влагалища, гарднереллез [7].
Эпидемиология
БВ – распространенная патология во всех возрастных периодах жизни женщины. Клинически может реализоваться до наступления менархе, а также в период постменопаузального перехода и в постменопаузе [7]. Распространенность БВ в разных странах может варьироваться от 20 до 60% [8].
Этиология и патогенез
В настоящее время этиология БВ неизвестна. Установлено, что БВ характеризуется чрезмерным ростом условно-патогенных бактерий и снижением уровня лактобактерий. Микробиота при БВ представлена совокупностью микроорганизмов, таких как Bacteroides/Prevotella spp., Mobiluncus spp., Veillonella spp., Gardnerella vaginalis, Atopobium vaginaе, Megasphaera, Leptotrichia spp., и ряд других [7, 9–12]. Конкретный возбудитель и предиктор БВ не определяются. Данная патология – это полимикробный синдром, связанный с изменением состава вагинальной микрофлоры и возникающим ее видовым разнообразием. Такие изменения микробиома вагинального тракта связаны с определенными факторами риска, ассоциированными с возникновением БВ.
Предрасполагающие факторы риска, связанные с БВ [13]:
- Сексуальная активность и анамнез (характер половой жизни, количество половых партнеров и их пол, использование секс-игрушек, частота вагинальных половых актов, частая смена партнера, оральный и анальный секс, наличие бактериальных ИППП в анамнезе).
- Прием контрацептивов, использование внутриматочной контрацепции, пессариев, спермицидов.
- Антибактериальная терапия (риск потери лактобацилл).
- Особенности расовой и этнической принадлежности.
- Особенности менструального цикла и его нарушения.
- Низкий уровень образования.
- Гормональные изменения (развитие гипоэстрогении).
- Интравагинальные манипуляции (гигиена влагалища): спринцевания, очищения или промывание влагалища.
- Беременность в анамнезе (изменение вагинального состава микрофлоры).
Клиническая картина БВ:
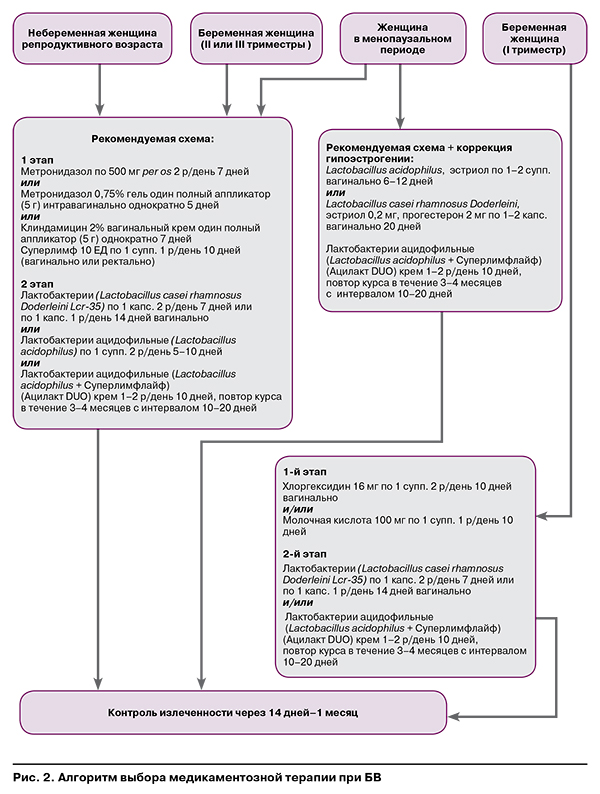
- обильные выделения с «аминным запахом» белого цвета с пузырьками газа, усиливающиеся после коитуса или использования мыльных растворов;
- диспареуния;
- жжение, зуд, раздражение вульвы.
Диагностика
Для верификации диагноза применяют критерии R. Amsel et al. [14]. Необходимо наличие не менее чем трех из четырех критериев:
- влагалищные выделения густые и гомогенные по своей консистенции с неприятным «аминным» запахом;
- изменение значений вагинального рН>4,5 (кольпо-тест – измерение рН влагалищной жидкости с помощью индикаторных полосок: показатель кислотности сдвигается в щелочную сторону от 4,5 до 7,5);
- положительный результат аминотеста (определение летучих аминов – появление «рыбного» запаха при смешивании на предметном стекле отделяемого вагинального тракта с 10%-ным раствором гидроокиси калия в равных пропорциях);
- наличие «ключевых» клеток при микроскопическом исследовании мазка, взятого со слизистой влагалища.
Лабораторные методы исследования [15]:
- Микроскопическое исследование нативных и/или окрашенных по Граму биологических материалов (соскоб эпителия влагалища, шейки матки), полученных из верхней трети боковых сводов влагалища, в которых обнаруживаются «ключевые клетки», слущенные эпителиальные клетки влагалища с адгезированной на них условно-патогенной флорой.
- Молекулярно-биологические методы исследования, направленные на обнаружение специфических фрагментов ДНК и/или РНК микроорганизмов (ПЦР в реальном времени), с использованием тест-систем (Фемофлор-17, «ДНК-Технологии», Россия) имеют важное диагностическое значение для выявления высоких концентраций БВ-ассоциированных микроорганизмов. При этом качественное обнаружение G. vaginalis, A. vaginae и/или Mobiluncus spp. методом молекулярно-генетического анализа не дает оснований для подтверждения диагноза БВ.
- Культуральное исследование не применяется как рутинный метод, но при наличии показаний для определения видового и количественного состава микрофлоры влагалища (оценка изменений микробиоценоза вагинального тракта), характерного для БВ, это исследование рекомендуется провести.
При частых клинических реализациях БВ (рецидивы) показаны консультации смежных специалистов (гинеколога-эндокринолога, эндокринолога, гастроэнтеролога, дерматолога) с целью исключения сопутствующих заболеваний, содействующих изменениям нормальной экосистемы влагалища.
Принципы терапии бактериального вагиноза и методы лечения [4, 19, 20]
Стандартная схема фармакотерапии применима в отношении небеременных пациенток репродуктивного возраста, беременных во II и III триместрах беременности, а также в отношении женщин в менопаузальном периоде.
Элиминация повышенного количества анаэробных микроорганизмов – первый этап в лечении. Клинический эффект обеспечивается назначением этиотропных препаратов группы 5-нитроимидазола или клиндамицина, сопоставимых по своей эффективности [16–18]. Предпочтение рекомендуется отдавать местной терапии.
Метронидазол по 500 мг per os 2 раза в день в течение 7 дней, или метронидазол 0,75%-ный гель один полный аппликатор (5 г) интравагинально однократно в течение 5 дней, или клиндамицин 2%-ный вагинальный крем один полный аппликатор (5 г) однократно на ночь в течение 7 дней.
Вторым этапом лечения БВ является восстановление кислого pH влагалища (рН=4,5) с использованием вагинальных пробиотиков. Доказаны целесообразность и эффективность применения живых лактобактерий для терапии БВ с целью восстановления микробиоценоза влагалища [19].
Лактобактерии (Lactobacillus casei rhamnosus Doderleini Lcr-35) по 1 вагинальной капсуле 2 раза в день в течение 7 дней или по 1 вагинальной капсуле 1 раз в день в течение 14 дней, или лактобактерии ацидофильные (Lactobacillus acidophilus) по 1 вагинальному суппозиторию 2 раза в день в течение 5–10 дней, или лактобактерии ацидофильные (Lactobacillus acidophilus + Суперлимфлайф) (Ацилакт DUO) в форме дозированного крема применять 1–2 раза в сутки в течение 10 дней с повторением курса в течение 3–4 месяцев с интервалом 10–20 дней.
У женщин в менопаузальном периоде (физиологическая, хирургическая или медикаментозная менопауза) наблюдаются изменения в микробиоценозе влагалища: снижение титра лактофлоры в сочетании с присутствием в вагинальном содержимом отдельных парабазальных клеток, что может считаться признаком нарастания атрофических процессов в слизистой оболочке влагалища вследствие прогрессирующего эстрогенного дефицита [1, 7, 12, 20]. Женщинам в периоде менопаузы с целью коррекции гипоэстрогении показано назначение лекарственных форм с эстриолом: Lactobacillus acidophilus, эстриол по 1–2 суппозитории вагинально 6–12 дней или Lactobacillus casei rhamnosus Doderleini, эстриол 0,2 мг, прогестерон 2 мг по 1–2 капсулы вагинально в течение 20 дней. Учитывая, что в ряде случаев назначение гормональной терапии противопоказано, препаратом выбора является Лактобактерии ацидофильные (Lactobacillus acidophilus + Суперлимфлайф) (Ацилакт DUO) в форме дозированного крема. Данная терапия будет оптимальной и эффективной для назначения этой категории пациенток.
В отношении беременных во II и III триместрах рекомендуется обязательное проведение терапии БВ по стандартной схеме для уменьшения частоты возможных осложнений беременности и ее неблагоприятных исходов.
После антибиотикотерапии и в качестве профилактики рецидивов при хроническом течении БВ возможно назначение иммуномодулирующей терапии, которая позволяет снижать частоту возникновения повторных эпизодов БВ [17, 21]. С этой целью рекомендовано назначение свечей Суперлимф 10 ЕД по 1 суппозиторию 1 раз в день 10 дней (вагинально или ректально). Допускаются повторные курсы в количестве одного через 2–3 месяца. Локальная цитокинотерапия препаратом «Суперлимф» способствует нормализации работы факторов иммунитета слизистой оболочки вагинального тракта за счет модулирования экспрессии генов факторов врожденного иммунитета [22]. Исходом проведенной цитокинотерапии является положительная экспрессия факторов местного иммунитета и улучшение резистентности организма женщины: нормализация микробиоценоза влагалища.
Беременным женщинам с БВ в I триместре беременности также рекомендовано проведение терапии по альтернативной схеме. Метронидазол и клиндамицин разрешены только со II триместра беременности. Контроль излеченности следует провести через 14 дней–1 месяц после окончания лечения.
Тактика ведения и лечения пациенток с бактериальным вагинозом
Алгоритм тактики ведения пациенток с БВ представлен на рисунке 1.
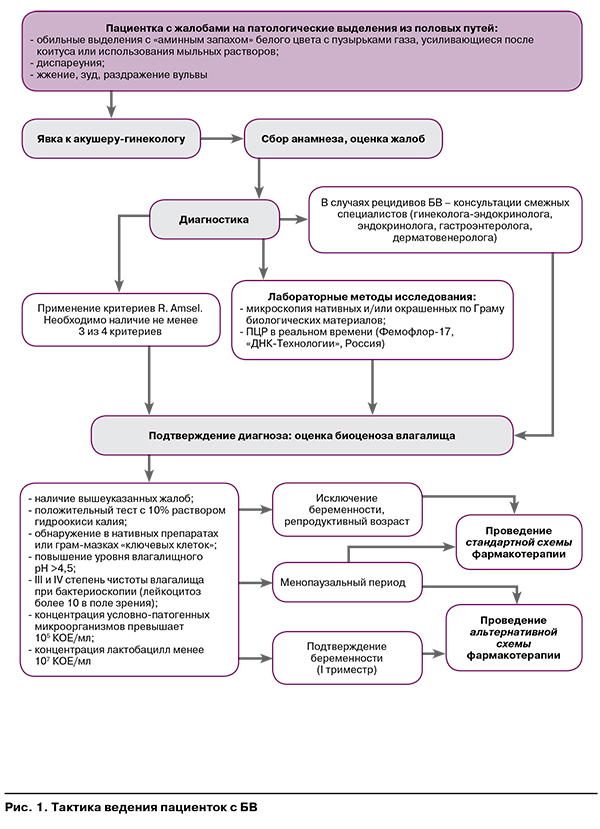
Алгоритм выбора медикаментозной терапии при БВ представлен на рисунке 2.